Miotomía endoscópica peroral (POEM) para la acalasia
Main Text
Table of Contents
La acalasia, un trastorno primario de la motilidad del esófago, es el resultado de una relajación inadecuada del esfínter esofágico inferior y tiene una incidencia que oscila entre 1 y 6 en 100.000. El tránsito deficiente de alimentos y líquidos desde el esófago hasta el estómago produce síntomas de disfagia, regurgitación, plenitud / dolor retroesternal y pérdida de peso. Los síntomas se pueden controlar con una variedad de terapia médica o de procedimiento. Sin embargo, los mejores resultados se obtienen del manejo quirúrgico con miotomía. La miotomía endoscópica peroral (POEM) ha surgido como una forma menos invasiva a través de la cual realizar una miotomía y proporciona un alivio de la disfagia comparable a la miotomía laparoscópica de Heller, el estándar actual de terapia quirúrgica para la acalasia.
La acalasia es un trastorno primario de la motilidad del esófago con una incidencia que oscila entre 1 y 6 en 100.000. 1,2 La acalasia se debe a una relajación inadecuada del esfínter esofágico inferior (EEI), lo que resulta en un tránsito deficiente de un bolo alimenticio desde el esófago hasta el estómago. En consecuencia, la peristalsis en el esófago se ve afectada con un aumento resultante en las contracciones simultáneas del esófago con menor amplitud contráctil. número arábigo
Se cree que la fisiopatología de la acalasia se debe a la degeneración de los ganglios del plexo mientérico esofágico. 2 La hipertensión en el EEI se desarrolla con la posterior dilatación del esófago y la retención de alimentos, líquidos y saliva en el esófago. Como resultado, los pacientes generalmente experimentan disfagia, regurgitación y dolor o plenitud retroesternal. Muchos síntomas se desarrollan lentamente, y el tiempo medio hasta el diagnóstico es de aproximadamente 4-5 años. 1
La paciente es una mujer de 56 años con antecedentes médicos de obesidad y acalasia tipo 1 que presentó dos años de disfagia asociada a sólidos. En los últimos seis meses, su disfagia había progresado; ahora estaba experimentando disfagia con líquidos. Después de una comida, experimentó una sensación de plenitud retroesternal que fue aliviada por la emesis. No tenía quejas de pérdida de peso o regurgitación.
Cabe destacar que el síntoma de presentación más común de la acalasia es la disfagia de sólidos (experimentada por hasta el 90% de los pacientes) y líquidos (85% de los pacientes). 1
El examen físico para la acalasia es en gran medida inespecífico y la historia de la enfermedad actual ofrece una mayor comprensión del diagnóstico potencial de acalasia y otros trastornos de la motilidad esofágica. Dependiendo de la cantidad de tiempo que el paciente ha estado experimentando síntomas, los pacientes pueden mostrar signos de pérdida de peso.
En este caso particular, el examen físico del paciente fue en gran medida poco notable. Era de aspecto positivo pero obesa con un índice de masa corporal (IMC) de 36. Su abdomen era suave, no distendido y no sensible.
Una vez que la historia clínica ha elevado el índice de sospecha de acalasia, se utilizan varias modalidades de imagen para confirmar el diagnóstico.
La esofagogastroduodenoscopia (EGD) es esencial para descartar otras causas de obstrucción mecánica en el esófago distal, como neoplasia maligna o estenosis péptica, que podrían producir síntomas de pseudoacalasia. Ambos diagnósticos alternativos pueden imitar los síntomas de la acalasia, pero no se manejan con miotomía. Descartar neoplasias malignas infiltrantes del esófago o del cardias gástrico es de suma importancia en la evaluación de un paciente con sospecha de acalasia. Además, la EGD es útil para evaluar la mucosa en busca de cualquier cambio inflamatorio de la mucosa que pueda afectar el manejo.
La manometría esofágica es extremadamente útil para diferenciar la acalasia de otros trastornos de la motilidad esofágica. La manometría se puede realizar como manometría convencional (CM) con un trazado de línea o como manometría de alta resolución (HRM) con topografía de presión esofágica. HRM proporciona mediciones de presión a intervalos de aproximadamente 1 cm por el esófago en comparación con los intervalos de 3 a 5 cm de CM. La mayor resolución de la HRM ha permitido a los médicos identificar tres subtipos de acalasia (basados en la Clasificaciónde Chicago 3): 1) Aperistalsis, 2) Presurización panesofágica, 3) Peristalsis espástica. 4
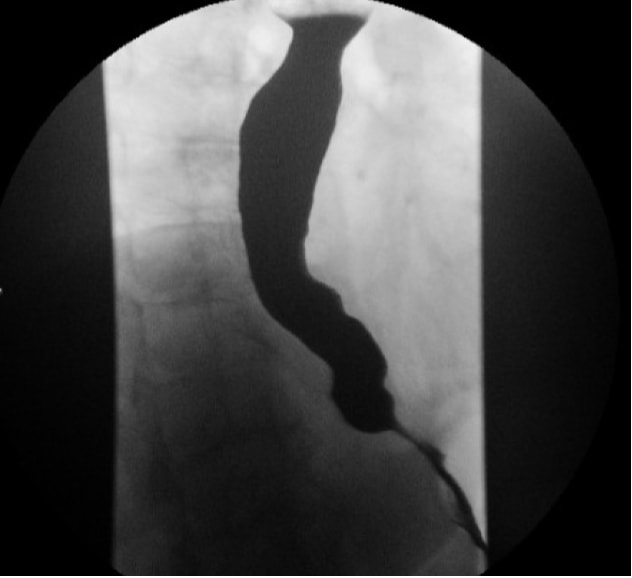
El esofagograma de contraste (por ejemplo, tragar bario) permite una evaluación de los cambios anatómicos en el esófago que resultan de la acalasia, como la tortuosidad, la angulación y el grado de dilatación. La clásica apariencia de "pico de pájaro" del esófago (Fig. 1) se ve con frecuencia en la acalasia. El vaciado cronometrado del bario del esófago es una modalidad muy útil para cuantificar la obstrucción del flujo de salida tanto antes como después de la intervención terapéutica.
Como se discutió anteriormente, la fisiopatología subyacente de la acalasia se debe a la no relajación de la EEI. A medida que la enfermedad progresa, la dilatación del esófago se exacerba; se puede retener un mayor volumen de alimentos, líquidos, saliva y aire dentro del esófago. A medida que la dilatación del esófago empeora, el esófago también puede volverse tortuoso. Los síntomas progresan desde la disfagia inicial hasta la regurgitación y el dolor torácico retroesternal. Los pacientes con enfermedad grave desarrollan pérdida de peso como consecuencia de su disfagia. Además, la irritación de la mucosa por las partículas retenidas en el esófago puede conducir a la inflamación de la mucosa y puede contribuir al aumento de 16 veces el riesgo de cáncer de esófago observado en pacientes con acalasia. 5
La dilatación neumática endoscópica es una de las primeras opciones para el tratamiento de la acalasia, pero a menudo requiere múltiples tratamientos y conlleva un riesgo de perforación.
También se ha demostrado que la inyección intraesfinteriana endoscópica de toxina botulínica tiene algún efecto en el alivio de los síntomas de la disfagia en la acalasia. Sin embargo, los efectos disminuyen dentro de un año, y la inyección recurrente u otras formas de tratamiento son necesarias para continuar el alivio sintomático. 6 La terapia botulínica está reservada en gran medida para pacientes que no pueden tolerar el tratamiento quirúrgico.
La miotomía de Heller, que implica la división de las capas musculares del esófago, se asocia con mejores resultados a largo plazo en el tratamiento de la acalasia que la dilatación neumática o la inyección botulínica. 7,8
La miotomía endoscópica peroral (POEM) se ha utilizado cada vez más para tratar la acalasia. POEM divide endoscópicamente las fibras musculares del LES de manera similar a la miotomía laparoscópica de Heller, pero la ruta de acceso es menos invasiva ya que no es necesario utilizar incisiones ni trócares.
Los riesgos y beneficios de poem versus miotomía laparoscópica de Heller se discutieron con el paciente. El paciente fue diagnosticado con acalasia tipo I, para la cual se espera que la miotomía POEM o Heller tengan resultados similares. Dado que el paciente era relativamente joven y saludable, sin evidencia de inflamación de la mucosa o enfermedad en su endoscopia superior, se esperaba que el paciente tuviera mejores resultados del manejo quirúrgico de su acalasia que con la dilatación neumática.
Las contraindicaciones para la realización de POEM incluyen antecedentes de cirugía esofágica, hipertensión portal y coagulopatía.
La cirugía endoscópica transluminal de orificio natural (NOTES) se desarrolló a medida que los cirujanos y endoscopistas mínimamente invasivos buscaban encontrar métodos menos invasivos para el manejo quirúrgico de la enfermedad. Aunque varios procedimientos y rutas de NOTES han demostrado ser seguros, factibles y reproducibles en la práctica clínica, POEM es quizás el procedimiento de NOTES más ampliamente realizado en este momento después de años de desarrollo e investigación sobre su seguridad, así como su efectividad a corto y largo plazo. 9
POEM se desarrolló por primera vez en Japón en 200810 (y más tarde se introdujo en los Estados Unidos en 20109) como una alternativa a la miotomía laparoscópica de Heller (LHM) para el tratamiento de la acalasia. Si bien aún no se ha publicado un ensayo controlado aleatorio con poder estadístico adecuado que compare los resultados de POEM con LHM, los estudios observacionales prospectivos han establecido que las tasas de alivio de la disfagia después de POEM varían del 83% al 89% con la remisión de los síntomas al año. 11 Más objetivamente, POEM ha resultado en una reducción de la presión media de LES en un 62%. 12,13 Al igual que con la miotomía abierta y laparoscópica, la clave para el tratamiento quirúrgico exitoso de la acalasia con POEM es dividir completamente todas las fibras musculares circulares del esófago para permitir la relajación del EEI.
Antes de la operación, los médicos pueden calcular una puntuación de Eckardt, una encuesta cualitativa que evalúa la gravedad de los síntomas en función del grado de disfagia, la duración de los síntomas y la frecuencia de los síntomas, como la regurgitación. 14 Tales puntuaciones se pueden utilizar para estandarizar la comparación de los síntomas antes y después de POEM,12,13 y algunos estudios han demostrado una reducción de hasta el 87% en las puntuaciones después de POEM. 12
Los enfoques no quirúrgicos para la acalasia tienen tasas variables de éxito con perfiles de riesgo variables para las complicaciones. La menos efectiva es la terapia médica sola. Los medicamentos como los bloqueadores de los canales de calcio y los nitratos de acción prolongada funcionan facilitando la relajación del músculo liso para reducir la presión del EEI. Sin embargo, los efectos son de acción corta (que van de 30 a 120 minutos) y compensados por efectos secundarios farmacológicos como hipotensión o dolor de cabeza. 15 La dilatación neumática endoscópica requiere una intervención repetida y graduada para lograr tasas de alivio de los síntomas cercanas a las de la LHM. Además, la dilatación se asocia con un riesgo del 1,9% de perforación esofágica, incluso cuando es realizada por endoscopistas experimentados. 16
Una reciente revisión sistemática y metanálisis que comparó LHM y POEM encontró que el alivio de la disfagia a los 12 meses fue mejor en los pacientes que se sometieron a POEM (93,5% de alivio) versus LHM (91%) y que la diferencia persistió a los 24 meses (POEM 92,7% vs. LHM 90%). 17 Los pacientes que se sometieron a POEM tenían más probabilidades de desarrollar síntomas de enfermedad por reflujo gastrointestinal (ERGE), así como hallazgos endoscópicos de ERGE como esofagitis (POEM 47,5% vs. LHM 11,1%), pero todos los pacientes con LHM incluidos en este estudio también se habían sometido a una fundoplicatura. 17 En pacientes que se someten a POEM y desarrollan ERGE, se puede realizar una fundoplicatura laparoscópica si los síntomas no se controlan solo con terapia farmacológica.
En nuestra institución, obtenemos un esofagograma de contraste en el primer día postoperatorio para descartar fugas y evaluar el paso del contraste desde el esófago hasta el estómago. También mantenemos a los pacientes en una dieta líquida durante la primera semana después de la cirugía, dado que el edema postoperatorio puede afectar el paso de alimentos sólidos. Después de una semana, los pacientes son autorizados a reanudar una dieta regular con alimentos sólidos. El seguimiento de rutina se programa para dos semanas, tres a seis meses y un año después de la cirugía. Rutinariamente recetamos terapia de supresión ácida con inhibidores de la bomba de protones (IBP) a pacientes postoperatorios durante un mínimo de un año. Si los pacientes desean detener su IBP al año, realizamos un estudio de pH para evaluar la ERGE.
El esofagograma postoperatorio de este paciente no fue notable, y el paciente fue dado de alta con una dieta líquida durante una semana. Progresó sin problemas a una dieta sólida. Su seguimiento postoperatorio no ha sido notable, y continúa haciéndolo bien.
Utilizamos un endoscopio HD de visión frontal, un cuchillo TT KD-640L (Olympus, Tokio, Japón), una tapa transparente MH-588 (Olympus, Tokio, Japón) y un generador VIO 300D ERBE (Tubingen, Alemania).
Meireles y Rattner son consultores de Olympus. Los doctores Meireles y Hashimoto han recibido fondos de subvención del Consorcio de Orificios Naturales para la Evaluación e Investigación (NOSCAR). El Dr. Hashimoto está parcialmente financiado por el MGH Edward D. Churchill Surgical Education and Simulation Research Fellowship y el Instituto Nacional de Diabetes y Enfermedades Digestivas y Renales (Subvención #: T32DK007754-17).
El paciente al que se hace referencia en este video artículo ha dado su consentimiento informado para ser filmado y es consciente de que la información y las imágenes se publicarán en línea.
References
- Burakoff R, Chan WW. Descripción general de los trastornos de la motilidad esofágica. En: Sugarbaker DJ, Bueno R, Colson YL, Jaklitsch M, Krasna MJ, Mentzer S, eds. Adult Chest Surgery. 2nd ed. Nueva York, NY: McGraw-Hill Education; 2015.
- Jobe BA, Hunter JG, Watson DI. Esófago y hernia diafragmática. En: Brunicardi FC, Andersen DK, Billiar TR, et al, eds. Schwartz's Principles of Surgery. 10th ed. Nueva York, NY: McGraw-Hill Education; 2014.
- Bredenoord AJ, Fox M, Kahrilas PJ, Pandolfino JE, Schweizer W, Smout AJ; Grupo de Trabajo Internacional de Manometría de Alta Resolución. Criterios de clasificación de Chicago de los trastornos de la motilidad esofágica definidos en la topografía de presión esofágica de alta resolución. Neurogastroenterol Motil. 2012;24(suppl 1):57-65. doi:10.1111/j.1365-2982.2011.01834.x.
- Rohof WO, Salvador R, Annese V, et al. Los resultados del tratamiento para la acalasia dependen del subtipo manométrico. Gastroenterología. 2013;144(4):718-725. doi:10.1053/j.gastro.2012.12.027.
- Sandler RS, Nyrén O, Ekbom A, Eisen GM, Yuen J, Josefsson S. El riesgo de cáncer de esófago en pacientes con acalasia: un estudio poblacional. JAMA. 1995;274(17):1359-1362. doi:10.1001/jama.1995.03530170039029.
- Pasricha PJ, Ravich WJ, Hendrix TR, Sostre S, Jones B, Kalloo AN. Toxina botulínica intraesfinteriana para el tratamiento de la acalasia. N Engl J Med. 1995;332(12):774-778. doi:10.1056/NEJM199503233321203.
- Zaninotto G, Annese V, Costantini M, et al. Ensayo controlado aleatorizado de toxina botulínica versus miotomía laparoscópica de Heller para la acalasia esofágica. Ana Surg. 2004;239(3):364-370. doi:10.1097/01.sla.0000114217.52941.c5.
- Urbach DR, Hansen PD, Khajanchee YS, Swanstrom LL. Un análisis de decisión del enfoque inicial óptimo para la acalasia: miotomía laparoscópica de Heller con fundoplicatura parcial, miotomía toracoscópica de Heller, dilatación neumática o inyección de toxina botulínica. J Gastrointest Surg. 2001;5(2):192-205. doi:10.1016/S1091-255X(01)80033-0.
- Horgan S, Meireles OR, Jacobsen GR, et al. Amplia utilización clínica de NOTES: ¿es seguro? Surg Endosc. 2013;27(6):1872-1880. doi:10.1007/s00464-012-2736-z.
- Inoue H, Minami H, Satodate H, Kudo SE. Primera experiencia clínica de miotomía esofágica endoscópica submucosa para la acalasia esofágica sin incisión en la piel. Gastrointest Endosc. 2009;69(5):AB122. doi:10.1016/j.gie.2009.03.133.
- Von Renteln D, Fuchs KH, Fockens P, et al. Miotomía endoscópica peroral para el tratamiento de la acalasia: un estudio multicéntrico prospectivo internacional. Gastroenterología. 2013;145(2):309-311.e3. doi:10.1053/j.gastro.2013.04.057.
- Inoue H, Minami H, Kobayashi Y, et al. Miotomía endoscópica peroral (POEM) para la acalasia esofágica. Endoscopia. 2010;42(4):265-271. doi:10.1055/s-0029-1244080.
- Swanstrom LL, Kurian A, Dunst CM, Sharata A, Bhayani N, Rieder E. Resultados a largo plazo de una miotomía endoscópica para la acalasia: el procedimiento POEM. Ana Surg. 2012;256(4):659-667. doi:10.1097/SLA.0b013e31826b5212.
- Eckardt AJ, Eckardt VF. Estrategias de tratamiento y vigilancia en la acalasia: una actualización. Nat Rev Gastroenterol Hepatol. 2011;8( 6):311-319. doi:10.1038/nrgastro.2011.68.
- Vaezi MF, Richter JE. Terapias actuales para la acalasia: comparación y eficacia. J Clin Gastroenterol. 1998;27(1):21-35. doi:10.1097/00004836-199807000-00006.
- Vaezi MF, Pandolfino JE, Vela MF. Guía clínica ACG: diagnóstico y manejo de la acalasia. Am J Gastroenterol. 2013;108(8):1238-1249. doi:10.1038/ajg.2013.196.
- Schlottmann F, Luckett DJ, Fine J, Shaheen NJ, Patti MG. Miotomía laparoscópica de Heller versus miotomía endoscópica peroral (POEM) para la acalasia: una revisión sistemática y un metanálisis. Ana Surg. 2018;267(3):451-460. doi:10.1097/SLA.00000000000002311.
Cite this article
Hashimoto D, Meireles OR, Rattner D. Miotomía endoscópica peroral (POEM) para la acalasia. J Med Insight. 2022;2022(127). doi:10.24296/jomi/127.