Neuronavegación y endoscopia como herramientas complementarias en la revisión del implante de suelo orbitario: tratamiento quirúrgico del implante de suelo orbitario infectado y mal colocado con fístula palpebral crónica y sinusitis
Main Text
Table of Contents
Las fracturas del suelo orbitario representan secuelas comunes de un traumatismo facial que pueden tener importantes consecuencias funcionales y estéticas. Este artículo presenta una visión general del manejo de un caso de revisión que involucra una fractura del suelo orbitario, centrándose en las complicaciones relacionadas con el hardware orbital extruido e infectado. Además, se discuten los errores comunes que involucran la colocación incorrecta del implante de piso orbitario, el tamaño deficiente del implante y la falta de una fijación adecuada del implante.
El caso presentado involucra una cicatrización tardía de la herida y una fístula cutánea sino-orbitaria (SOCF) debido a hardware orbitario infectado de una reparación previa de una fractura del piso orbitario. La discusión se centra en la planificación preoperatoria, incluyendo la elección del abordaje quirúrgico (transconjuntival con cantotomía lateral) y el material del implante. La neuronavegación intraoperatoria se utilizó como herramienta complementaria para confirmar la posición del implante orbitario recién colocado. Este caso proporciona información valiosa sobre las complicaciones prevenibles de este procedimiento, los matices en el enfoque quirúrgico y los desafíos poco comunes que enfrentan los proveedores que realizan la reparación quirúrgica de traumatismos faciales.
Fractura orbitaria; suelo orbital; abordaje transconjuntival; infección de hardware; implante orbitario; Medpor; polietileno; titanio; fístula palpebral.
La neumoórbita, que involucra aire en la cavidad orbitaria, a menudo se deriva de las conexiones entre los senos paranasales y la órbita después de un traumatismo orbital. Si bien estos casos suelen curarse espontáneamente después de la reparación de la fractura, las fístulas persistentes indican problemas subyacentes. Los informes de casos destacan la fístula cutánea sinoorbitaria (SOCF) de los implantes de trauma orbitario no autólogos. De 1 a 3 años En este caso, la mala colocación del hardware en el complejo osteomeatal maxilar condujo a una obstrucción continua de los senos paranasales, creando un paso anómalo a la piel del párpado inferior debilitada por el hardware infectado. Abordar este escenario desafiante es crucial para restaurar la anatomía ósea normal y prevenir complicaciones similares en el futuro.
Un hombre de 34 años buscó inicialmente atención médica por un drenaje crónico recurrente debajo de su ojo derecho, derivado de una fractura por reventón de la órbita derecha hace siete años debido a una agresión. La fractura fue reparada inicialmente con reducción abierta y fijación interna en otra institución. Desde entonces, ha experimentado un drenaje purulento intermitente de la cavidad nasal derecha y una fístula del párpado inferior. También notó movimiento de aire a través del sitio de la incisión anterior al sonarse la nariz y diplopía de inicio tardío con enoftalmos. Después de la cirugía inicial, el paciente se sometió a múltiples ciclos de antibióticos con mejoría creciente y menguante de los síntomas.
La exploración física reveló una dehiscencia cutánea de 3 cm en el reborde infraorbitario con costras y secreción purulenta a la palpación. Se observó eritema leve a lo largo de la piel del reborde infraorbitario derecho en el sitio de la fístula. El paciente refirió una leve disminución de la sensibilidad V2 derecha. Se observó diplopía tanto en la mirada primaria como en la direccional, y los movimientos extraoculares estaban intactos con agudeza visual conservada. La endoscopia nasal reveló secreción purulenta del meato medio derecho.
Las imágenes maxilofaciales de tomografía computarizada (TC) revelaron hardware previo desplazado a lo largo del piso orbital derecho (Figura 1-3). El seno maxilar derecho exhibió opacificación completa, lo que indica presunta sinusitis maxilar crónica y obstrucción del complejo osteomeatal. Se observaron defectos óseos persistentes en la pared orbitaria medial y en el suelo orbitario. En la vista sagital, el implante se desplazó hacia el seno maxilar, sin lograr reconstruir el defecto del piso orbitario posterior. La vista axial mostró que el implante del suelo orbitario se extendía más allá del borde infraorbitario, con una bolsa de aire alrededor de un tornillo, lo que sugiere una falla del hardware con infección.
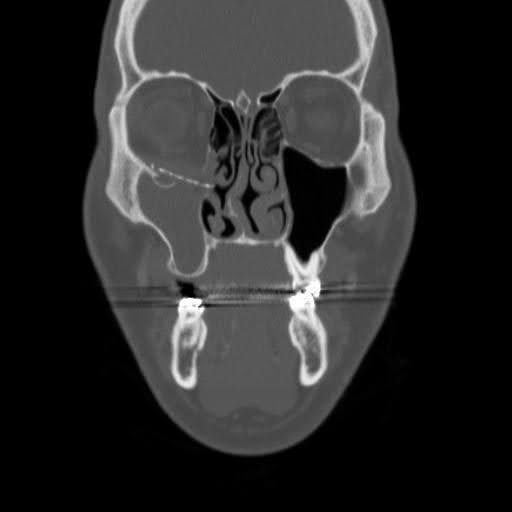
Figura 1. Tomografía computarizada coronal preoperatoria sin contraste. Imagen de TC que muestra el desplazamiento inferior de la cara medial del implante de suelo orbitario y la conexión entre los senos paranasales y la cavidad orbitaria.
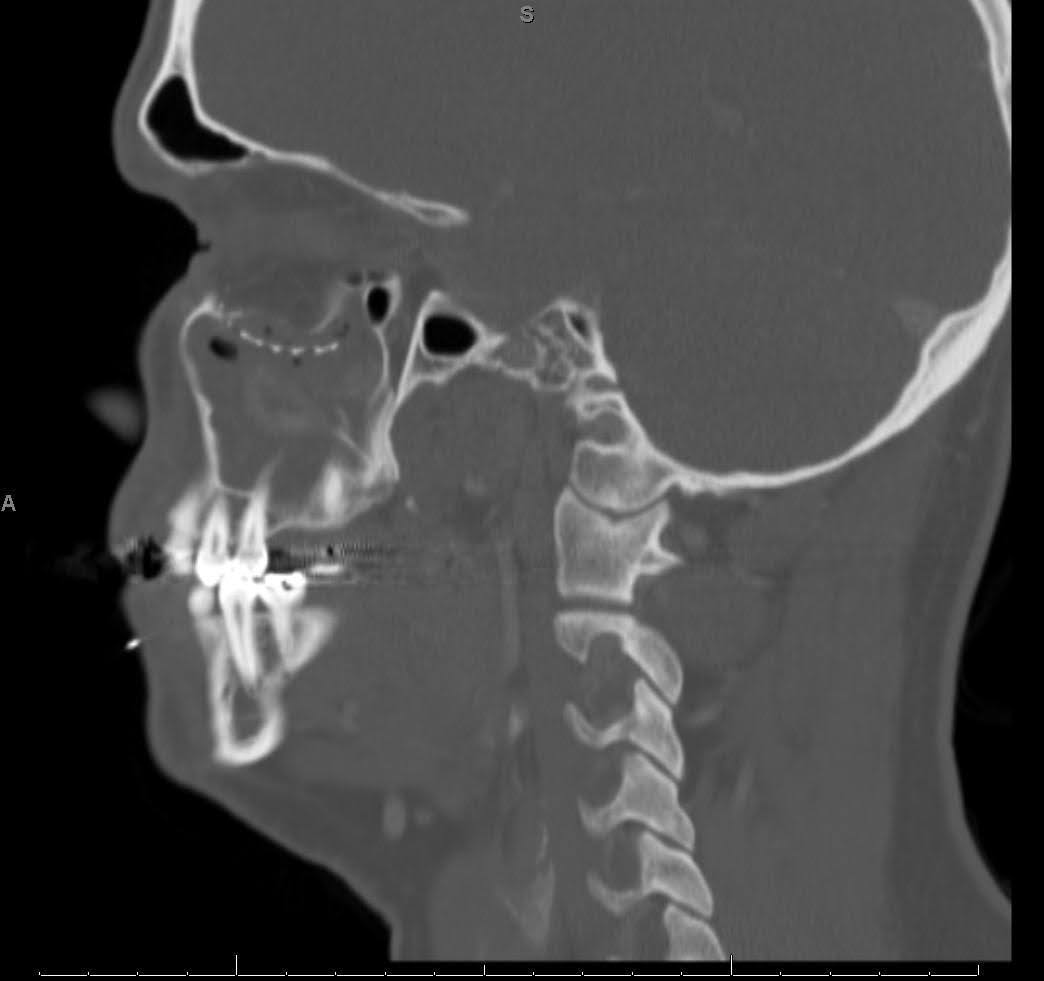
Figura 2. Tomografía computarizada sagital preoperatoria sin contraste. Imagen de TC que muestra un desplazamiento inferior del implante de suelo orbitario en el seno maxilar, así como un asentamiento posterior inadecuado en el suelo orbitario residual.
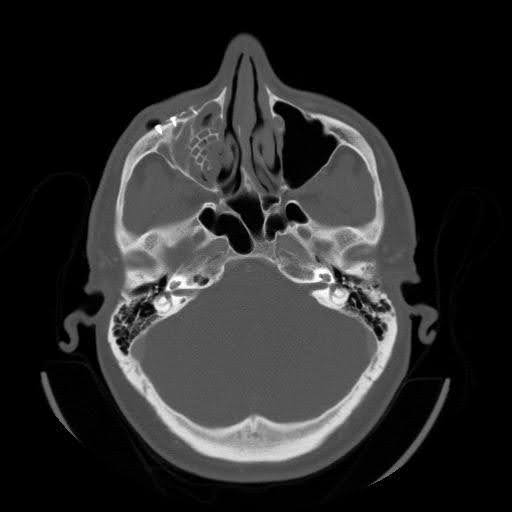
Figura 3. Tomografía axial computarizada preoperatoria sin contraste. Imagen de TC que muestra aire libre adyacente al tornillo lateral en el borde orbital.
El estudio de trauma orbitario requiere un examen físico completo centrado en las deformidades externas, junto con un examen oftálmico y neurológico completo. Las imágenes preoperatorias con tomografías computarizadas sin contraste de corte fino ayudan en la toma de decisiones intraoperatorias. Cuando se integra con la neuronavegación, la TC ayuda a diferenciar los puntos de referencia, particularmente en la anatomía distorsionada.
La principal prioridad era eliminar la fuente de infección en curso mediante la eliminación del hardware comprometido. A continuación, era crucial abordar la diplopía persistente mediante la restauración del volumen orbital premórbido. La tercera prioridad se centró en resolver la obstrucción de la vía de drenaje del seno maxilar que conduce a la sinusitis maxilar persistente. El objetivo final abarcaba el tratamiento de la cicatriz palpebral resultante de la fístula y la mejora de la estética.
Los pacientes que presentan infecciones de hardware más allá de un mes después de la operación, especialmente aquellos que han fracasado en múltiples ciclos de antibióticos, generalmente se benefician de la eliminación completa del hardware debido a la posible formación de biopelícula. 4 A menudo se recomienda la intervención quirúrgica para pacientes con diplopía persistente y malposición del globo ocular que dura más de 1 a 3 meses, según lo aconsejado por los autores principales (TL, DS).
Es posible que la cirugía orbitaria de revisión no sea necesaria si la infección del hardware responde a los antibióticos dentro del primer mes después de la cirugía, antes de la formación de la biopelícula. En casos de traumatismo orbitario grave, como hemorragia intraconal o desprendimiento de retina, la cirugía está contraindicada para minimizar el riesgo de una lesión orbitaria intraoperatoria adicional por la retracción del globo.
El paciente en este caso se sometió a 1) extracción de hardware orbitario con un abordaje postseptal, transconjuntival y cantotomía lateral, 2) reemplazo de implante de suelo orbitario con un implante de titanio Medpor con neuronavegación, 3) antrostomía maxilar conservadora con extirpación de tejido, y 4) escisión de fístula palpebral con cierre de avance de tejido local.
La región facial del paciente se cubrió con la órbita contralateral expuesta para evaluar la simetría. Se inyectaron lidocaína y epinefrina para la hemostasia y la hidrodisección de los planos de tejido, particularmente en el borde orbitario donde se había producido el anclaje alrededor de la fístula. El autor principal (TL), como cuestión de preferencia, opera con un escudo corneal. Posteriormente, se realizó una cantotomía lateral para potenciar la exposición y movilizar el párpado inferior.
Las fracturas del suelo orbitario generalmente se abordan a través de abordajes transconjuntivales o transcutáneos. Las incisiones transcutáneas, como los abordajes subciliar, subtarsiano y del reborde orbitario, presentan un mayor riesgo de ectropión postoperatorio. De 5 a 8 años Por el contrario, se prefiere el abordaje transconjuntival debido a que evita las incisiones externas, lo que resulta en tasas más bajas de ectropión o retracción, al tiempo que preserva la inervación del músculo orbicular. 9, 10
Los autores principales (TL, DS) favorecen una incisión transconjuntival en un plano postseptal hasta el borde orbitario. Aunque este plano de disección se considera más simple, no hay diferencias estadísticamente significativas en las tasas de entropión, ectropión, sensación de cuerpo extraño y formación de cicatrices. 9 En el abordaje transconjuntival, la preservación de la placa tarsiana es crucial. La incisión debe realizarse cerca del reborde infraorbitario, con el párpado inferior retraído mediante un retractor de Desmarres. Si la incisión es medial al punctum, se debe tener precaución para evitar lesiones en el canalículo y el sistema lagrimal. Permanecer cerca de la carúncula o hacer la transición a una incisión transcaruncular puede ayudar a mitigar el riesgo de daño.
En este caso, la identificación del plano tisular subperióstico a través de la incisión transconjuntival fue difícil debido a la fibrosis y a las adherencias de la infección previa a lo largo del reborde infraorbitario. Para abordar esto, se utilizó el sitio de cantotomía lateral para identificar inicialmente el plano de tejido subperióstico a lo largo de la pared orbitaria lateral, que luego se llevó centralmente a la incisión transconjuntival. Más profundamente en el plano postseptal, la tapa de Jaeger y los retractores maleables facilitaron la retracción de la grasa orbital posteriormente durante la disección hasta el borde infraorbitario. El implante de suelo orbitario se descubrió dentro del seno maxilar, y se utilizó un elevador perióstico #9 para elevar el contenido orbitario mediante la disección inmediatamente superficial del implante desplazado. Esta maniobra permitió a un maleable barrer el contenido orbitario herniado de forma superior mientras identificaba el hueso orbitario periférico estable. El desbridamiento de los fragmentos óseos del seno maxilar se realizó con cuidado para preservar el nervio infraorbitario y los músculos extraoculares.
La endoscopia nasal reveló una extrusión de hardware medialmente por debajo de la apófisis uncinada, formando una fístula anormal que conecta las cavidades nasal, maxilar y orbitaria. Se debatió la consideración de la megaantrostomía maxilar ipsilateral, pero se aplazó debido a las preocupaciones sobre el aumento de la comunicación orbito-nasal y la exposición al implante. En su lugar, se realizó una sinusotomía maxilar conservadora extendiendo la abertura del seno maxilar natural hacia abajo para evitar la recirculación, con planes de imágenes por TC seriadas para una posible cirugía definitiva de los senos paranasales en el futuro si la sinusitis recurre.
Tras la retirada del implante anterior, se observó una hernia significativa del contenido orbitario en el seno desde el suelo orbitario y un defecto de la pared orbitaria medial. Se colocó un nuevo implante de suelo orbitario, estabilizado mediante la identificación de repisas óseas sólidas posteriores y mediales con neuronavegación.
Se eligió un implante de titanio recubierto de polietileno (Medpor) para evitar la contractura de la cicatriz periorbitaria asociada con el titanio desnudo. El implante se empapó en Betadine, se contorneó para adaptarse a la curvatura natural de la órbita y se recortó para mayor estabilidad sin extenderse más allá del borde infraorbitario. La neuronavegación en la vista coronal garantizó un posicionamiento adecuado. Los tornillos y el implante se colocaron detrás del borde infraorbitario, con un tornillo típicamente suficiente, anclado a través del implante de piso orbitario. Debido al defecto casi total del suelo orbitario, se utilizó una punta que se extendía desde el implante para asegurar el implante. En casos de suelo orbitario estable inadecuado, los tornillos deben colocarse en regiones con piel más gruesa, como a lo largo de la pared lateral nasal o el borde orbitario lateral. La endoscopia nasal post-reimplante confirmó una correcta colocación, resolviendo el desplazamiento medial inicial bloqueando la vía de drenaje del seno maxilar.
Antes del cierre, se extirparon los bordes de la fístula palpebral cutánea y el avance del tejido local levantó la contractura de la cicatriz del párpado del borde infraorbitario. El tendón del canto lateral se reaproximó al tubérculo de Whitnall con nailon transparente 4-0.
Para reducir el riesgo de entropión, el autor principal (5-0 intestino de absorción rápida en este caso) utilizó una sutura absorbible (TL) para el cierre de la incisión transconjuntival, que es una cuestión de preferencia del cirujano.
El paciente fue observado durante toda la noche y dado de alta al día siguiente. Las imágenes de TC postoperatorias inmediatas (Figuras 4-6) confirmaron la correcta posición del hardware orbital. Se aconsejaron precauciones con los senos paranasales (evitar sonarse la nariz, empujar hacia abajo o aumentar la presión intratorácica) para prevenir el posible compromiso vascular y visual debido al aire orbital atrapado involuntariamente, y se prescribió Augmentin durante 7 días. Debido a la fístula nasal-orbitaria preexistente, se difirieron las irrigaciones de los senos paranasales.
A los 8 meses de seguimiento, el paciente refirió una mejoría significativa de la diplopía, con movimientos extraoculares intactos y sin recidiva de fístula palpebral o sinusitis. La evolución clínica se monitorizará con tomografía computarizada seriada de los senos paranasales para detectar una posible recurrencia de la sinusitis maxilar.
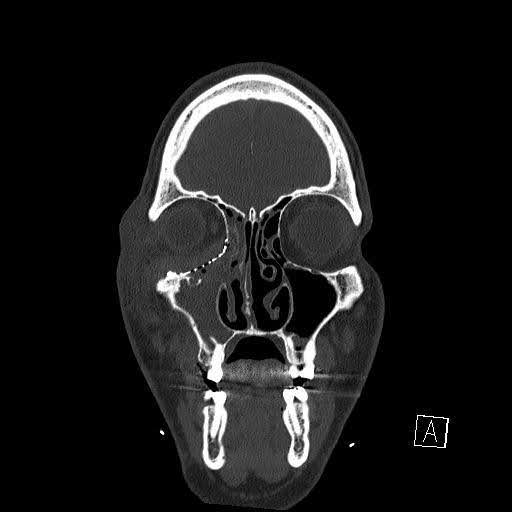
Figura 4. TAC sin contraste postoperatorio inmediato en el día 1. Imagen TAC que muestra la presencia de opacificación precoz persistente en el seno maxilar derecho.
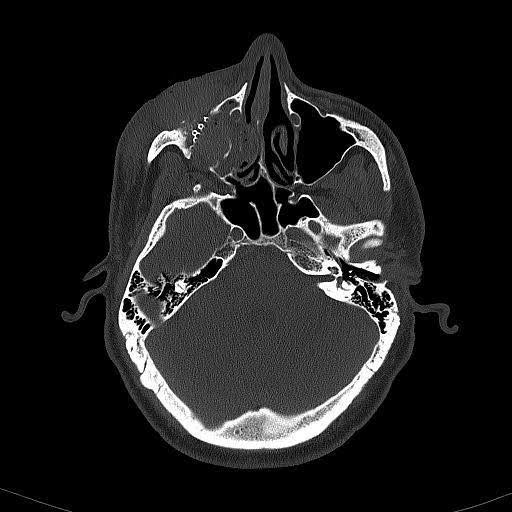
Figura 5. TAC axial sin contraste postoperatorio inmediato día 1. Imagen de tomografía computarizada que muestra el nuevo implante de suelo orbitario, que no se extiende más allá del borde infraorbitario.
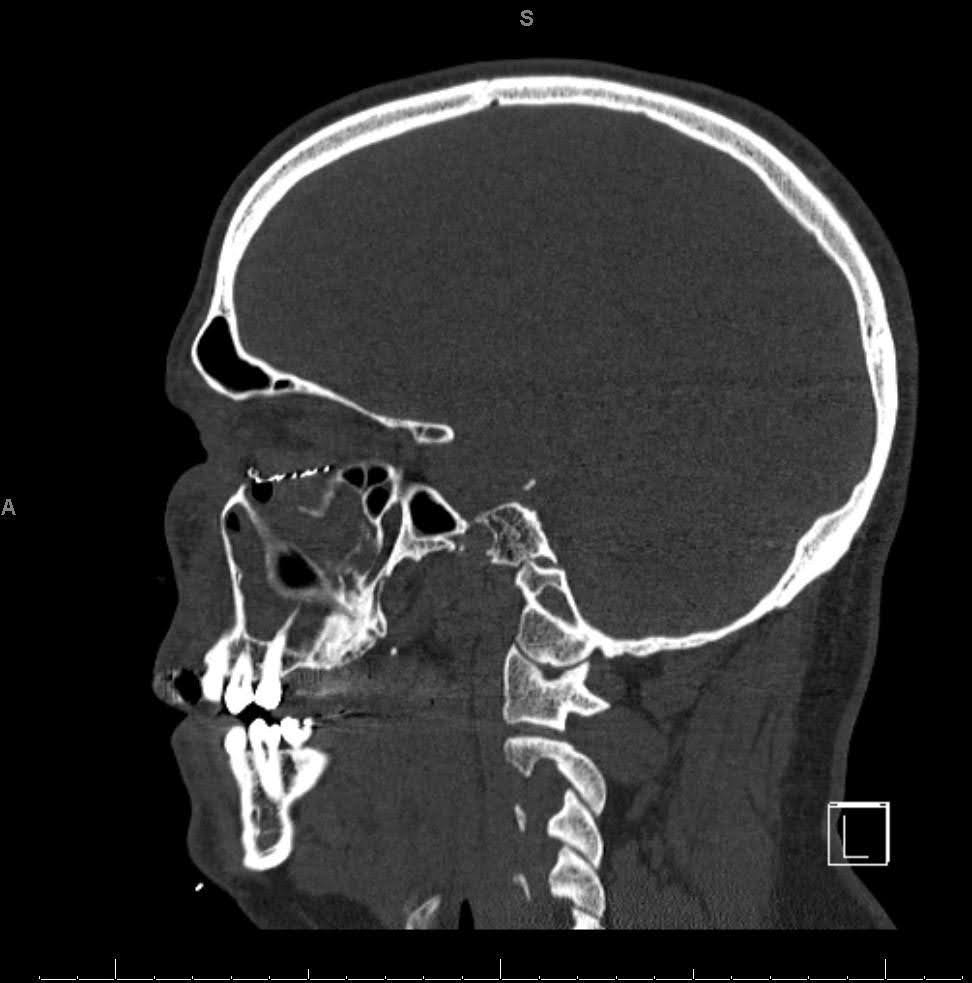
Figura 6. TAC sin contraste postoperatorio inmediato día 1. Imagen de tomografía computarizada que muestra la posición adecuada del implante en el suelo orbitario con la porción posterior descansando sobre una repisa estable del hueso orbitario posterior.
Este caso presentó un SOCF tardío como resultado de un mal posicionamiento del hardware, lo que requirió la eliminación del hardware infectado, la restauración de la anatomía nativa y la corrección de la diplopía.
Las indicaciones quirúrgicas para la reparación del suelo orbitario incluyen: 1) atrapamiento del músculo extraocular con o sin reflejo oculocardíaco, 2) globo mal posicionado con diplopía persistente, 3) diplopía con un defecto orbitario (mayor de 2-3 cm2 con al menos 3 mm de desplazamiento) y enoftalmos resultante o una fractura que afecta a más del 50% del suelo orbitario, 4) hardware orbitario extruido o infectado, y 5) un SOCF persistente que no se resuelve con un manejo conservador. De 11 a 15 años
Las complicaciones tardías de la cirugía orbitaria, derivadas del retraso en la cicatrización de la herida, la fibrosis y la contractura de la cicatriz, abarcan un espectro de problemas que a menudo requieren cirugía de revisión. Estas complicaciones incluyen ectropión, entropión, falla de hardware, infecciones crónicas, formación de fístula, parestesias persistentes y lagoftalmos. La contractura cicatricial y el acortamiento laminar de diversos abordajes quirúrgicos pueden provocar ectropión y entropión. 16 El abordaje transconjuntival, que preserva el tarso, es el preferido para los pacientes con un vector negativo, lo que reduce el riesgo de formación de ectropión.
La diplopía persistente, que ocurre en el 8-52% de los casos durante semanas después de la operación, se ve exacerbada por el edema preoperatorio, la fibrosis intrínseca, la isquemia muscular, la inflamación y la colocación incorrecta del implante que causa pinzamiento muscular extraocular. 5,7,17 Las imágenes ayudan a identificar las causas de la diplopía. Si el volumen orbitario postoperatorio es normal, la observación permite una posible compensación del sistema nervioso central. En este caso, la diplopía persistente fue el resultado de una colocación, forma y tamaño incorrectos del implante, lo que provocó un volumen orbital inadecuado. A diferencia de la mala posición del globo, las lesiones traumáticas de los nervios craneales o de los músculos extraoculares también pueden causar diplopía prolongada con estrabismo. Después de restaurar el volumen orbital adecuado y la posición del globo, un especialista en estrabismo es esencial para evaluar y tratar la diplopía de estas lesiones.
Otra complicación tardía es el enoftalmos tardío (que se presenta en el 7-27% de los casos después de la operación) y el hipoglobo, que puede surgir gradualmente debido a déficits tisulares por la desvascularización previa y la isquemia. 5,12,18 Sin embargo, una causa más común, como se observa en este caso, es la expansión aberrante de la cavidad orbitaria con desplazamiento del implante o dimensionamiento inadecuado. El tratamiento eficaz del enoftalmos tardío plantea desafíos y puede requerir el reemplazo o aumento del implante para restaurar el volumen orbital adecuado. 5
Estudios recientes enfatizan las ventajas de los implantes individualizados creados a través de la impresión 3D selectiva con mejores resultados y tasas de revisión más bajas comparables a la neuronavegación intraoperatoria. 19,20 Los inconvenientes incluyen el aumento de los costes y los retrasos en la fabricación de unas pocas semanas. 20 La decisión entre implantes individualizados y no individualizados debe ser personalizada. El autor principal (TL) generalmente reserva implantes de suelo orbitario personalizados para pacientes con fracturas cigomáticomaxilares complejas y fracturas concurrentes del suelo orbitario que requieren la corrección simultánea del aplanamiento malar.
Para prevenir complicaciones orbitarias, es crucial evitar errores comunes durante la cirugía inicial. Describiremos brevemente los posibles factores que pueden haber contribuido a las complicaciones observadas en este paciente. La exposición inadecuada puede haber jugado un papel importante para este paciente. Lo ideal es que el implante orbitario descanse sobre el suelo orbitario posterior y/o lateral estable y una pared orbitaria medial estable. Es probable que el defecto significativo de la pared orbitaria medial de nuestro paciente, que se extiende posteriormente, no se expusiera correctamente. En casos como este, puede ser necesaria una incisión transcaruncular posterior al conducto nasolagrimal, además de un abordaje transconjuntival, para una exposición adecuada de la pared orbitaria medial. La disección subperióstica cautelosa minimiza la lesión durante la disección superior a lo largo de la pared orbitaria medial, donde es crucial identificar arterias como la etmoidal anterior y la etmoidal posterior. Permanecer en el plano subperióstico también es clave para preservar estructuras como el músculo oblicuo inferior durante la disección intraorbitaria.
De manera similar, la fractura se extiende bastante extensamente hacia atrás a lo largo del piso orbital, y es probable que esta región haya permanecido inadecuadamente expuesta. Esto es evidente por el desplazamiento inferior del implante hacia el seno maxilar. Dada la presencia de nervios craneales cruciales y músculos extraoculares en el ápice orbitario, existe una vacilación y ansiedad naturales asociadas con la disección en esta área. El uso de la neuronavegación, particularmente en casos de revisión, agrega una capa adicional de tranquilidad y certeza, especialmente cuando se trata de una anatomía significativamente alterada. La exposición insuficiente de la fractura conduce a una reducción incompleta y a posibles complicaciones, incluido el desplazamiento de los implantes en el seno, lo que resulta en una malposición del globo o el atrapamiento del tejido orbitario. Esto, a su vez, puede conducir a limitaciones en la motilidad extraocular debido a la anclaje de los músculos extraoculares.
Al diseñar la forma del implante, es importante tener en cuenta la suave curva en S del suelo orbital natural cuando se ve en un plano sagital. El suelo desciende inmediatamente después del borde y luego sube suavemente más cerca del ápice orbital. A lo largo del suelo orbitario medial, hay una transición suave a la pared orbitaria medial. Desafortunadamente, parece que el implante original del suelo orbital no siguió estos contornos, lo que resultó en la reconstrucción de una parte del defecto del suelo orbital sin el componente de la pared orbital medial. Es probable que esto contribuyera aún más a la sinusitis crónica y a la formación de fístula palpebral después de que el componente medial del implante orbitario obstruyera el complejo osteomeatal natural que permite el drenaje adecuado del seno maxilar. Una vez que se desarrolló la sinusitis crónica, la colonización bacteriana se desarrolló a lo largo de la cara orbitaria del implante y contribuyó aún más a la infección periorbitaria en curso.
En cuanto al tamaño del implante, es importante darle forma de modo que el implante se asiente posterior al borde infraorbitario para evitar la erosión del hardware a través del párpado inferior. Es mejor evitar la colocación excesiva de hardware a lo largo de la superficie anterior del borde infraorbitario para evitar la palpabilidad del implante, la cicatrización indeseable y / o la exposición del hardware como se observa en este paciente en particular. Con respecto a las dimensiones anterior y posterior del implante de suelo orbitario, el implante debe ser lo suficientemente largo como para alcanzar el hueso estable situado en la parte posterior, teniendo cuidado de evitar incidir en el contenido del ápice orbitario. Durante el proceso de dimensionamiento y conformación del implante, la neuronavegación puede ayudar a identificar el hueso orbitario medial, posterior y lateral estable para la implantación. Después de la colocación de un nuevo implante de suelo orbitario, se puede utilizar una sonda de neuronavegación para trazar el contorno del nuevo hardware del suelo orbital para garantizar la forma, el posicionamiento y la estabilidad adecuados durante la operación. El uso intraoperatorio de la neuronavegación puede ser particularmente beneficioso en un caso complejo de revisión orbitaria como este o en pacientes con problemas concurrentes de los senos paranasales o de la base del cráneo.
Una opción más costosa es la tomografía computarizada intraoperatoria, en la que se coloca y explora el implante del suelo orbitario para confirmar la posición del implante. Esto permite ajustes inmediatos sin necesidad de desplazamientos adicionales al quirófano. Es importante tener en cuenta que, a pesar de muchos estudios que comparan los resultados quirúrgicos con el ojo contralateral, es posible que no siempre haya una simetría 3D exacta en ambas órbitas. 21
Para evitar el retraso en la migración del hardware, la fijación del implante de suelo orbitario es crucial. Lo ideal es que el tornillo de fijación pase a través del implante, asegurándolo a un segmento estable del suelo orbitario. En los casos con un defecto casi total del suelo orbitario, el hardware se puede asegurar al hueso estable a lo largo del borde infraorbitario. La colocación óptima de los tornillos es a lo largo de los extremos medial o lateral de la órbita, donde la piel suprayacente es más gruesa (piel nasal o regiones cantales laterales). En este caso, el exceso de titanio del hardware original se colocó a lo largo del segmento central del borde infraorbital que subyace a la delgada piel del párpado inferior, lo que contribuyó al problema de la falla del hardware.
Los autores principales (TL, DS) recomiendan implantes de polietileno poroso (Medpor) o híbridos Medpor-titanio para minimizar la cicatrización anormal, el crecimiento de tejidos blandos y la contractura cicatricial. Los implantes de titanio Medpor tienen radiopacidad para una fácil identificación en las tomografías computarizadas, a diferencia del Medpor radiolúcido solo. Los estudios muestran consistentemente tasas más bajas de síndrome de adherencia orbitaria con implantes Medpor en comparación con placas de titanio desnudas. De 22 a 25 años El recubrimiento de polietileno promueve el crecimiento fibrovascular sin ataduras cicatriciales, crucial en casos de revisión por diplopía. 17,23
Después de retirar el hardware original en caso de infección persistente, la decisión de colocar otro implante de suelo orbital depende de la capacidad de mantener la posición del globo. En este paciente, se anticipó hipoglobo y enoftalmos graves debido al aumento del volumen orbitario y la falta de soporte a lo largo del piso orbitario y la pared medial. Dado que no había infección purulenta macroscópica y que había tejido circundante sano, se realizó una reconstrucción aloplástica inmediata del suelo orbitario. En casos de infección activa, se puede considerar el desbridamiento y el uso de material de injerto autógeno vascularizado. Una opción que ha sido empleada con éxito por el autor principal (TL) es un injerto de hueso ilíaco envuelto en un colgajo pericraneal vascularizado de la bóveda craneal (Figura 7). Si existe alguna posibilidad de contaminación nasal o infección persistente, es esencial envolver todo el injerto óseo con un colgajo pericraneal para evitar el fracaso total del injerto óseo.
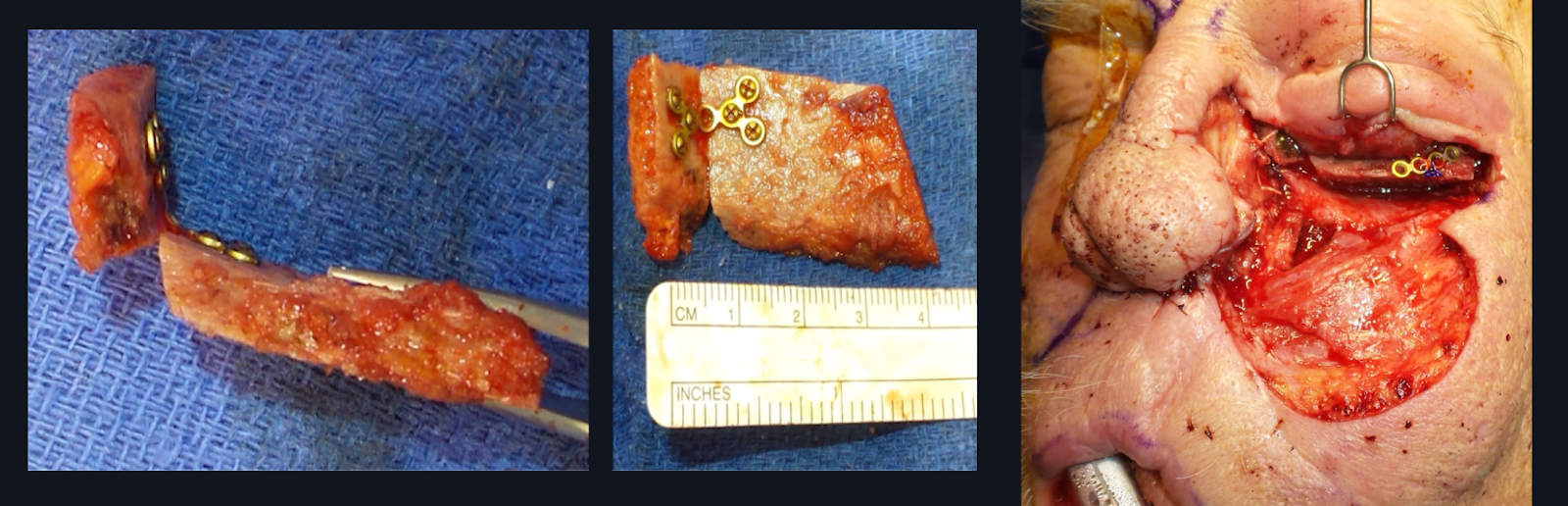
Figura 7. Injerto óseo ilíaco utilizado para reconstruir el defecto del suelo medial y orbitario. Se trata de una fotografía intraoperatoria de un injerto óseo ilíaco (izquierda y centro) envuelto en un colgajo pericraneal vascularizado de la bóveda craneal, que se puede utilizar para reconstruir el suelo orbitario (derecha). Este paciente en particular tenía un implante de suelo orbitario infectado con antecedentes de radiación. Debido a la preocupación de que la piel radiada no tolerara el implante orbitario Medpor, la órbita del paciente se reconstruyó con injerto de hueso ilíaco. Este tipo de reconstrucción ósea no vascularizada debe envolverse en un colgajo pericraneal vascularizado si existe alguna posibilidad de comunicación nasal o infección.
En conclusión, los casos de fractura del suelo orbitario de revisión pueden presentar un conjunto único de complicaciones que requieren que se consideren múltiples factores para un tratamiento exitoso. El uso de una combinación de herramientas complementarias, como la neuronavegación intraoperatoria y la endoscopia nasal, puede ser útil para tratar un caso complejo de fractura orbitaria con sinusitis concurrente. La consideración cuidadosa del abordaje quirúrgico y el material del hardware orbital también puede contribuir al éxito a largo plazo de la cirugía.
- Medtronic StealthStation Neuronavegación.
- Implante orbital Stryker Medpor-Titanium.
Nada que revelar.
El paciente al que se refiere este artículo en vídeo ha dado su consentimiento informado para ser filmado y es consciente de que la información y las imágenes se publicarán en línea.
References
- Anabtawi M, Tompkins H, Salvi SM, Lee NJ. Manejo de la órbita neumo-recurrente secundaria a fístula sino-orbitaria postraumática mediante un implante de titanio impreso en 3D personalizado guiado por navegación: reporte de caso y revisión de la literatura. Cirugía Oral. 2021; 14(3):285-294. doi:10.1111/ors.12577.
- Huelse R, Freuschle A, Hörmann K, Stuck BA. [Fístula orbitocutánea después de la reconstrucción orbitaria]. HNO. 2013; 61(4):344-346. doi:10.1007/s00106-012-2529-7.
- Kim JI, Cheon TU, Kim TK, Nam JG. Fístula sino-cutánea tras el uso del implante Medpor en la fractura por reventón orbitario. J Cirugía de Craniofac. 2020; 31(6):1766-1767. doi:10.1097/SCS.00000000000006549.
- Lee TS, Appelbaum EN, Sheen D, Han R, Wie B. Perforación esofágica debido a la colocación de herrajes en la columna cervical anterior: serie de casos. Int J Otolaryngol. 2019;2019:7682654. doi:10.1155/2019/7682654.
- Boyette JR, Pemberton JD, Bonilla-Vélez J. Manejo de fracturas orbitarias: desafíos y soluciones. Clin Ophthalmol. 2015;9:2127-2137. doi:10.2147/OPTH. S80463.
- La incidencia de malposición del párpado inferior después de la reparación de una fractura facial: un estudio retrospectivo y metanálisis que compara las incisiones subtarsias, subciliares y transconjuntivales. Plast Reconstr Surg. 2009; 124(5):1578-1586. doi:10.1097/PRS.0b013e3181babb3d.
- Roth FS, Koshy JC, Goldberg JS, Soparkar CNS. Perlas del manejo del trauma orbitario. Semin Plast Surg. 2010; 24(4):398-410. doi:10.1055/s-0030-1269769.
- Shin JW, Lim JS, Yoo G, Byeon JH. Un análisis de las fracturas puras por reventón y los síntomas oculares asociados. J Cirugía de Craniofac. 2013; 24(3):703-707. doi:10.1097/SCS.0b013e31829026ca.
- Barcic S, Blumer M, Essig H, et al. Comparación de abordajes transconjuntivales preseptales y retroseptales en pacientes con fracturas aisladas del suelo orbitario. J Cirugía craneomaxilofac. 2018; 46(3):388-390. doi:10.1016/j.jcms.2017.12.013.
- Korchia D, Braccini F, Paris J, Thomassin J. Abordaje transconjuntival en la blefaroplastia del párpado inferior. Can J Plast Surg. 2003; 11(3):166-170. doi:10.1177/229255030301100311.
- Bonsembiante A, Valente L, Ciorba A, Galiè M, Pelucchi S. Abordaje endoscópico transnasal para el tratamiento de las fracturas de la pared orbitaria medial. Ann Maxillofac Surg. 2019; 9(2):411-414. doi:10.4103/ams.ams_173_19.
- Clauser L, Galiè M, Pagliaro F, Tieghi R. Enoftalmos postraumático: etiología, principios de reconstrucción y corrección. J Cirugía de Craniofac. 2008; 19(2):351-359. doi:10.1097/SCS.0b013e3180534361.
- de Silva DJ, Rose GE. Fracturas por reventón orbital y carrera. Oftalmología. 2011; 118(8):1677-1680. doi:10.1016/j.ophtha.2011.05.001.
- Kunz C, Sigron GR, Jaquiéry C. Resultado funcional después del tratamiento no quirúrgico de las fracturas orbitarias: el sesgo de la toma de decisiones según el tamaño del defecto: revisión crítica de 48 pacientes. Br J Cirugía Maxilofac Oral. 2013; 51(6):486-492. doi:10.1016/j.bjoms.2012.09.016.
- Sung YS, Chung CM, Hong IP. La correlación entre el grado de enoftalmos y la extensión de la fractura en la fractura de la pared orbitaria medial sin tratar durante más de seis meses: un análisis retrospectivo de 81 casos en una sola institución. Arco Plast Surg. 2013; 40(4):335-340. doi:10.5999/aps.2013.40.4.335.
- Kesselring AG, Promes P, Strabbing EM, van der Wal KGH, Koudstaal MJ. Malposición del párpado inferior tras cirugía de fractura orbitaria: análisis retrospectivo basado en 198 cirugías. Reconocimiento de traumatismos craneomaxilofac. 2016; 9(2):109-112. doi:10.1055/s-0035-1567813.
- Balaji SM. Diplopía residual en fracturas óseas orbitarias tratadas. Ann Maxillofac Surg. 2013; 3(1):40-45. doi:10.4103/2231-0746.110078.
- Chen CT, Huang F, Chen YR. Tratamiento del enoftalmos postraumático. Chang Gung Med J. 2006; 29(3):251-261.
- Tavassol F, Gellrich NC. [Competencia y comunicación en la implementación de la planificación quirúrgica asistida por ordenador]. Chirurg. 2021; 92(3):194-199. doi:10.1007/s00104-020-01348-8.
- Zimmerer RM, Ellis E, Aniceto GS, et al. Estudio prospectivo multicéntrico para comparar la precisión de la reconstrucción orbitaria interna postraumática con implantes orbitarios estándar preformados e individualizados. J Cirugía craneomaxilofac. 2016; 44(9):1485-1497. doi:10.1016/j.jcms.2016.07.014.
- Felding UNA. Fracturas por reventón: clínica, imagen y anatomía aplicada de la órbita. Dan Med J. 2018; 65(3).
- Síndrome de adherencia orbitaria tras el uso de malla orbital precontorneada de titanio para la reconstrucción de defectos postraumáticos del suelo orbitario. Reconocimiento de traumatismos craneomaxilofac. 2017; 10(1):77-83. doi:10.1055/s-0036-1584398.
- Blessing NW, Rong AJ, Tse BC, Erickson BP, Lee BW, Johnson TE. Reconstrucción ósea orbitaria con implantes porosos de polietileno-titanio predimensionados y precontorneados. Cirugía de plasto oftálmico Reconstr Surg. 01 de mayo de 2021; 37(3):284-289. doi:10.1097/IOP.00000000000001829.
- Lee HBH, Nunery WR. Síndrome de adherencia orbitaria secundario al material implantado de titanio. Cirugía de plasto oftálmico Reconstr Surg. 2009; 25(1):33-36. doi:10.1097/IOP.0b013e3181929b6e.
- Sleem H, Wahdan W. Síndrome de adherencia orbitaria: caracterización clínica y rastreo de factores de riesgo (investigación clínica retrospectiva). J Egipcio Cirugía Oral y Maxilofacial. 2018;9:17-21. doi:10.21608/OMX.2018.5622.
Cite this article
Sheen D, Yu C, Debs S, Yu KM, Calder AN, Quinn KJ, Sismanis D, Lee T. Neuronavegación y endoscopia como herramientas complementarias en la revisión del implante de suelo orbitario: tratamiento quirúrgico del implante de suelo orbitario infectado y mal colocado con fístula palpebral crónica y sinusitis. J Med Insight. 2024; 2024(410). doi:10.24296/jomi/410.







