वायुमार्ग प्रबंधन: तकनीक और उपकरण
Main Text
Table of Contents
यह वीडियो लेख आघात पुनर्जीवन में वायुमार्ग प्रबंधन तकनीकों पर चर्चा करता है। यह आसन्न वायुमार्ग की विफलता वाले रोगियों में उपयोग की जाने वाली तैयारी और उपकरणों की रूपरेखा तैयार करता है जिन्हें वायुमार्ग सुरक्षा और वेंटिलेटरी समर्थन की आवश्यकता होती है। हम शिकागो विश्वविद्यालय के आपातकालीन कक्ष में उपयोग किए जाने वाले अभिनव वायुमार्ग टावरों के साथ-साथ वायुमार्ग प्रबंधन के सामान्य दृष्टिकोण पर चर्चा करते हैं। हम विभिन्न प्रकार के लैरींगोस्कोपी, सहायक उपकरणों और क्रिकोथायरायडोटॉमी सर्जिकल वायुमार्ग प्रक्रियाओं पर भी जाते हैं।
चिकित्सक आमतौर पर वायुमार्ग प्रबंधन तकनीकों को दो श्रेणियों में वर्गीकृत करते हैं: नॉनविनसिव (निष्क्रिय ऑक्सीजनकरण, बैग-वाल्व-मास्क वेंटिलेशन, और नॉनविनसिव पॉजिटिव-प्रेशर वेंटिलेशन) और इनवेसिव (सुपरग्लोटिक वायुमार्ग, एंडोट्रैचियल इंटुबैषेण, क्रिकोथायरायडोटॉमी और ट्रेकियोस्टोमी)। 1 ट्रामा एयरवेज विशेष रूप से महत्वपूर्ण वायुमार्ग हैं क्योंकि इन रोगियों में उनकी दर्दनाक चोटों के कारण वायुमार्ग समझौता और हेमोडायनामिक अस्थिरता से जल्दी बिगड़ने की क्षमता होती है। हम आघात रोगी में वायुमार्ग प्रबंधन के लिए एक व्यवस्थित दृष्टिकोण का वर्णन करेंगे।
आने वाले आघात रोगी की प्रत्याशा में, वायुमार्ग प्रबंधन की तैयारी आघात पुनर्जीवन का एक महत्वपूर्ण घटक है। सभी वायुमार्ग प्रबंधन स्थितियों को यथासंभव कुशलतापूर्वक और सुरक्षित रूप से किया जाना चाहिए। टीम और उपकरण तैयारी इसे सुविधाजनक बनाने के लिए महत्वपूर्ण हैं। सामान्य तौर पर, अपनी टीम को इकट्ठा करके शुरू करें, यह पहचानें कि कौन से व्यक्ति उपलब्ध होंगे और वायुमार्ग को नियंत्रित करने में आपकी मदद करने में उनकी भूमिकाएं (जैसे, श्वसन चिकित्सा, चिकित्सा तकनीशियन, ईएमएस / पैरामेडिक्स)।
पुनर्जीवन/इंटुबैषेण क्षेत्र में एक दृश्यमान वायुमार्ग योजना या दिशानिर्देश होने के साथ-साथ एक चेकलिस्ट होने से समन्वित प्रयासों में काफी वृद्धि हो सकती है। ये उपकरण यह सुनिश्चित करने में मदद करते हैं कि टीम के सभी सदस्य एक ही पृष्ठ पर हैं, त्रुटियों की संभावना को कम करते हैं, और प्रक्रिया को सुव्यवस्थित करते हैं, खासकर उच्च तनाव वाली स्थितियों में।
वेंटिलेशन सिस्टम से परिचित रहें, आपका विभाग और आपके श्वसन चिकित्सक (आरटी) कौन से उपकरण साथ लाएंगे। इंटुबैषेण के बाद वेंटिलेशन की स्थापना और प्रबंधन, आपके अस्पताल में आरटी की अनुपस्थिति में, इंटुबैटिंग डॉक्टर, एनेस्थेटिस्ट, या ईडी टीम की जिम्मेदारी है जब तक कि रोगी को ईडी से ओआर या गहन देखभाल इकाई में छुट्टी नहीं दी जाती है। इंटुबैटिंग डॉक्टर या टीम को उपलब्ध वायुमार्ग और वेंटिलेशन उपकरण से परिचित होना चाहिए और यह सुनिश्चित करना चाहिए कि इंटुबैषेण शुरू करने से पहले सभी सही उपकरण उपलब्ध हैं।
अपने आप को परिचित करें कि आपके वायुमार्ग और वेंटिलेशन उपकरण कहाँ संग्रहीत हैं (पारंपरिक वायुमार्ग से निपटने वाला बॉक्स या वायुमार्ग ट्रॉली) और विचार करें कि क्या आपके ईडी में सुरक्षा और दक्षता में सुधार के लिए भंडारण लेआउट को अनुकूलित किया जा सकता है। हम सभी आवश्यक वायुमार्ग उपकरणों को वायुमार्ग ट्रॉली पर संग्रहीत करने की सलाह देते हैं। 2 इसमें एक बार स्थापित होने के बाद वायुमार्ग को सुरक्षित करने के लिए आवश्यक सामग्री के साथ-साथ प्रमुख पोस्ट-इंटुबैषेण उपकरण जैसे अंत-ज्वारीय कार्बन डाइऑक्साइड मॉनिटर (ईटीसीओ2), सक्शन और एक बैग वाल्व मास्क (बीवीएम) होना चाहिए। एक सुझाया गया दृष्टिकोण शिकागो विश्वविद्यालय के ट्रॉमा सेंटर में उपयोग किया जाता है, जो दक्षता और गुणवत्ता नियंत्रण सुनिश्चित करने के लिए "एयरवे टॉवर" पर निर्भर करता है। अपनी आपातकालीन चिकित्सा सेवाओं (ईएमएस) की रिपोर्ट के अनुसार आवश्यकतानुसार अपनी तैयारी को समायोजित करें यदि रोगी के आगमन से पहले जानकारी प्रदान की जाती है (जैसे जलने की चोट, व्यापक चेहरे की चोटें, सर्जिकल वायुमार्ग हस्तक्षेप प्रत्याशा)। ध्यान रखें कि रोगी आगमन पर स्थिर दिखाई दे सकते हैं, फिर भी आघात पुनर्जीवन के दौरान अपने नैदानिक पाठ्यक्रम के दौरान जल्दी से बिगड़ सकते हैं, इसलिए यह सुझाव दिया जाता है कि सभी आघात पुनर्जीवन के साथ एक महत्वपूर्ण वायुमार्ग का प्रबंधन करने के लिए हमेशा तैयार रहें।
सुनिश्चित करें कि आपका रोगी मॉनिटर चालू है और सहायक टीम के लिए रोगी के आगमन पर आवश्यक सुराग लगाने और आपके ऑक्सीजन स्तर सहित महत्वपूर्ण महत्वपूर्ण संकेत प्राप्त करने के लिए तैयार है। रोगी के आने से पहले किसी भी दोष या कमियों के लिए अपने उपकरणों की जांच करना आवश्यक है।
संभव बड़ी मात्रा में वमन या रक्तस्रावी वायुमार्ग की प्रत्याशा में, रोगी को चूषण के लिए आवश्यक घटकों की व्यवस्था करें। आपके सक्शन कनस्तर और टयूबिंग को यह सुनिश्चित करने के लिए जांचना चाहिए कि वे उचित रूप से काम कर रहे हैं। अपने Yankauer को अपने सक्शन टयूबिंग में संलग्न करें और सुनिश्चित करें कि सक्शन कनस्तर के साथ सभी वाल्व और पोर्ट बंद हैं और यह सुनिश्चित करने के लिए सक्शनिंग उपकरण चालू करें कि कोई लीक नहीं है। सक्शन उपकरण को आपके लिए एक सुविधाजनक स्थान पर रखें जो आवश्यक होने पर एक्सेस करना आसान हो। हम इसे सक्शन पैकेजिंग के भीतर रखने और रोगी के बिस्तर के नीचे टक करने का सुझाव देते हैं जब तक कि इसकी आवश्यकता न हो।
कृपया ध्यान रखें कि कुछ यांकाउर्स को आपको उच्च गुणवत्ता वाले सक्शनिंग प्रदान करने के लिए आधार पर एक छोटे से सुरक्षा वेंट छेद को कवर करने की आवश्यकता होती है (कुछ प्रदाता छोटे छेद को कवर करने में सहायता करने के लिए इस कवर पर टेप लगाते हैं, या आप सक्शन करते समय अपने अंगूठे या तर्जनी का उपयोग कर सकते हैं)। 3
अपने सक्शन उपकरण को असेंबल करने के बाद सुनिश्चित करें कि बीवीएम के सभी घटक उपलब्ध हैं, जिसमें वियोज्य मास्क, बैग वाल्व और ऑक्सीजन टयूबिंग शामिल हैं। बैग को लम्बा करें क्योंकि अधिकांश पैकेजिंग के लिए संकुचित होते हैं और टयूबिंग को अपनी दीवार ऑक्सीजन से जोड़ते हैं और 10-15 लीटर से शुरू करते हैं। दिशानिर्देश आमतौर पर 15 एल प्रति मिनट की सलाह देते हैं। मास्क को वाल्व में संलग्न करें और बैग को एक परीक्षण के रूप में संपीड़ित करें ताकि यह सुनिश्चित हो सके कि प्रत्येक बैग संपीड़न के साथ अपेक्षित हवा प्रदान की जा रही है।
बैग-वाल्व-मास्क वेंटिलेशन एक महत्वपूर्ण आपातकालीन कौशल है। यह मौलिक वायुमार्ग प्रबंधन तकनीक रोगियों के ऑक्सीजन और वेंटिलेशन की सुविधा प्रदान करती है जब तक कि एक अधिक निश्चित वायुमार्ग स्थापित नहीं किया जा सकता है। यह उन स्थितियों में विशेष रूप से महत्वपूर्ण है जहां एंडोट्रैचियल इंटुबैषेण या अन्य निश्चित वायुमार्ग नियंत्रण संभव नहीं है।
एक ऑरोफरीन्जियल वायुमार्ग (ओपीए) या नासॉफिरिन्जियल वायुमार्ग (एनपीए) पर विचार करें, जिसे नाक तुरही के रूप में भी जाना जाता है, यदि ऑक्सीजन बढ़ाने के लिए आवश्यक हो, तो बेडसाइड उपलब्ध है, लेकिन सतर्क रहें क्योंकि महत्वपूर्ण (या संदिग्ध) चेहरे या नाक की चोटें नासॉफिरिन्जियल वायुमार्ग के लिए एक सामान्य contraindication हैं संभावित रूप से मौजूदा चोटों को खराब करने या क्रिब्रीफॉर्म प्लेट को नुकसान पहुंचाने के कारण। 1 हालांकि यह एक सापेक्ष contraindication है, जब डॉक्टर जबड़े के जोर के बावजूद हाइपोक्सिक रोगी को हवादार करने में असमर्थ होता है, ओपीए और अनुभवी दो-हाथ वाले बीवीएम एक अनुभवी टीम लीडर हाइपोक्सिक कार्डियक अरेस्ट की अनुमति देने के बजाय एनपीए डालने का विकल्प चुन सकते हैं। इस बात पर जोर देना महत्वपूर्ण है कि एक निश्चित वायुमार्ग स्थापित करना आवश्यक है, टीम को पर्याप्त ऑक्सीजन और वेंटिलेशन बनाए रखने की कीमत पर एंडोट्रैचियल ट्यूब (ईटीटी) प्लेसमेंट पर कार्य-केंद्रित होने से बचना चाहिए।
उच्च मात्रा स्तर 1 ट्रॉमा सेंटर में हमारे अनुभव के आधार पर, हमारे वायुमार्ग टॉवर का निर्माण दक्षता और सबसे अधिक आवश्यक इंटुबैषेण उपकरण के आधार पर किया जाता है। हम बाद के खंडों में इंटुबैषेण प्रक्रिया पर चर्चा करेंगे, लेकिन पहले, हम इस बात पर जाएंगे कि कौन से उपकरण हैं और इसे व्यवस्थित करने के लिए शिष्टाचार क्या है। आघात वायुमार्ग पुनर्जीवन के दौरान देखे जाने वाले सबसे अधिक उपयोग किए जाने वाले उपकरण और आवश्यकताएं आम तौर पर निम्नलिखित तक त्वरित और आसान पहुंच से मिलकर बनती हैं:
- एक एंडोट्रैचियल ट्यूब (ईटीटी)
- लैरींगोस्कोप (प्रत्यक्ष दृश्य लैरींगोस्कोप या वीडियो लैरींगोस्कोप)
- वीडियो लेरींगोस्कोप
- 10-सीसी या 12-सीसी सिरिंज
- लचीला स्टाइललेट
- नाक तुरही और / या ऑरोफरीन्जियल वायुमार्ग
- बैग वाल्व मास्क
पहले दराज में प्रत्यक्ष विज़ुअलाइज़ेशन लैरींगोस्कोप ब्लेड के साथ-साथ संलग्न हैंडल, ओपीए, एनपीए, 10- या 12-सीसी सीरिंज, विभिन्न आकार के ईटीटी, एक लचीली स्टाइललेट और एक 60-सीसी सिरिंज (मुद्रास्फीति की अनुमति देने के लिए) शामिल हैं। यह पहला दराज वायुमार्ग प्रबंधन की चरणबद्ध प्रगति में ऊपर से नीचे और बाएं से दाएं सहायता प्रदान करने के लिए डिज़ाइन किया गया है, जिसमें सहायक तेजी से आवश्यक उन्नत वायुमार्ग प्रबंधन के साथ अधिक उन्नत हो रहे हैं (उदाहरण के लिए, बैग वाल्व मास्क सहायता के लिए सहायक जैसे ओपीए बाईं ओर उपलब्ध हैं, इसके बाद दराज के दाईं ओर जाने के रूप में चरणबद्ध तरीके से इंटुबेट करने के लिए आवश्यक उपकरण)। उदाहरण के लिए, यदि आपके पास एक सहायक है, तो आप उन्हें दाईं ओर से शुरू करने और अपने ईटीटी और स्टाइललेट को व्यवस्थित करने के लिए कह सकते हैं, जबकि आप अपने लैरींगोस्कोप उपकरण सेट करते हैं।
दूसरे दराज में ईटी ट्यूब धारक (पट्टा विधि) और सीओ2 डिटेक्टर (रंग परिवर्तन), कैपनोग्राफी, जैसे पोस्टइंटुबैषेण की आवश्यकता वाले उपकरण होते हैं। 1
तीसरे दराज में विभिन्न आकार के ईटी ट्यूब और अतिरिक्त प्रत्यक्ष दृश्य लैरींगोस्कोप ब्लेड होते हैं।
चौथे दराज में सुप्राग्लोटिक वायुमार्ग होते हैं। वर्तमान, सही शब्दावली है: सुप्राग्लोटिक वायुमार्ग उपकरण (एसएडी), जिसमें पहली पीढ़ी के स्वरयंत्र मुखौटा वायुमार्ग (एलएमए) और दूसरी पीढ़ी के किंग वायुमार्ग शामिल हैं। जबकि एसएडी का उपयोग आमतौर पर ऑपरेटिंग रूम (ओआर) में वैकल्पिक सर्जरी के लिए किया जाता है, उनके पास ओआर के साथ महत्वपूर्ण उपयोगों की एक श्रृंखला होती है, जिसमें कार्डियक अरेस्ट में वायुमार्ग प्रबंधन और एंडोट्रैचियल इंटुबैषेण के साथ कुशल चिकित्सकों द्वारा पूर्व-अस्पताल शामिल नहीं है। इसके अलावा, वे कठिन वायुमार्ग के प्रबंधन में आवश्यक हैं जहां वे वेंटिलेशन की सुविधा प्रदान कर सकते हैं जब ओपीए / एनपीए के साथ बीवीएम असफल रहा है और असफल इंटुबैषेण परिदृश्य में एसएडी के माध्यम से ऑक्सीजन / वेंटिलेशन बनाए रखा जा सकता है, जबकि टीम एक वैकल्पिक इंटुबैषेण रणनीति तैयार करती है जैसे कि गर्दन के सामने पहुंच या एसएडी का उपयोग करके फाइबर ऑप्टिक इंटुबैषेण। यह आम तौर पर सहमत है कि दूसरी पीढ़ी के एसएडी पुनर्जीवन, पूर्व-अस्पताल देखभाल और कठिन वायुमार्ग प्रबंधन के लिए बेहतर प्रदर्शन करते हैं। 10-11
अंततः एक ईटीटी एक निश्चित वायुमार्ग प्रदान करेगा, फिर से आकांक्षा की रक्षा करेगा और इष्टतम वेंटिलेशन को सक्षम करेगा। 5
पांचवें दराज में सक्शन कनस्तर, सक्शन ट्यूबिंग, यांकाउर्स, नाक प्रवेशनी और मास्क जैसी अतिरिक्त आपूर्ति होती है।
छठे और अंतिम दराज में कठिन वायुमार्ग के लिए आवश्यक उपकरण होते हैं। इस किट का उपयोग अप्रत्याशित कठिन वायुमार्ग में भी किया जाएगा। उन लोगों के लिए कठिन वायुमार्ग उपकरण के उपयोग का अनुमान लगाएं जिन पर आपको संदेह है कि गर्दन पर क्रश की चोटें आई हैं, हेमटॉमस का विस्तार, व्यापक चेहरे की चोटें, या वायुमार्ग में बाधा डालने वाले ज्ञात विदेशी निकाय। इस दराज में सर्जिकल स्क्रब कैप, हेडलैम्प, बाँझ दस्ताने, नंबर 10-ब्लेड स्केलपेल, एक क्रिकोथायरायडोटॉमी ट्रे, ट्रेकियोस्टोमी ट्यूब, नाक ईटीटी और एटमाइज़र जैसे आइटम शामिल हैं।
प्रीऑक्सीजनेशन एक ऐसी प्रक्रिया है जो सुरक्षित एपनिया समय का विस्तार करने के लिए वायु स्थानों में ऑक्सीजन के साथ नाइट्रोजन को विस्थापित करती है। 1 यह सभी रोगियों में शुरू किया जाना चाहिए जैसे ही यह निर्धारित किया जाता है कि एक रोगी को इंटुबैषेण की आवश्यकता होगी। बीवीएम या नॉन-रिब्रीथर (एनआरबी) का उपयोग करके, 15 एल/मिनट पर 100% ऑक्सीजन का प्रशासन करें। ऑक्सीजन को अधिकतम करने के लिए बीवीएम या एनआरबी के साथ एक नाक प्रवेशनी का भी उपयोग किया जा सकता है। 1 प्रीऑक्सीजनेशन और इंटुबैषेण प्रयासों के दौरान नाक प्रवेशनी के माध्यम से ऑक्सीजन का उपयोग एपनिया समय को लम्बा खींच सकता है और डीएएस द्वारा अनुशंसित है। ओपीए, एनपीए, जबड़े का जोर, और ठोड़ी लिफ्ट पैंतरेबाज़ी सहित अतिरिक्त सहायक का उपयोग प्रीऑक्सीजनेशन को अनुकूलित करने के लिए किया जा सकता है।
नाक उच्च प्रवाह ऑक्सीजन (एनएचएफओ) प्रभावी प्रीऑक्सीजनेशन तकनीकों में से एक है जो उच्च प्रवाह दर पर गर्म और आर्द्र ऑक्सीजन प्रदान करता है, ऑक्सीजन और रोगी आराम में सुधार करता है। यह उच्च वायुकोशीय ऑक्सीजन के स्तर और सकारात्मक वायुमार्ग के दबाव को बनाए रखकर इंटुबैषेण के दौरान सुरक्षित एपनिया समय का विस्तार करता है। यह एनएचएफओ को श्वसन चुनौतियों वाले रोगियों के लिए विशेष रूप से मूल्यवान बनाता है।
रोगी को "सूँघने" की स्थिति में रखें, जिसमें निचली गर्दन फ्लेक्स हो और सिर इष्टतम कोण के लिए बढ़ाया गया हो। मदद करने के लिए रोगी की गर्दन के नीचे एक गर्दन रोल रखा जा सकता है। 20-25 डिग्री हेड-अप स्थिति दृश्य में सुधार करती है, एपनिया समय बढ़ाती है, और मोटे या गर्भवती रोगियों में आवश्यक है। अत्यधिक गर्दन विस्तार और सिर झुकाव-ठोड़ी लिफ्ट पैंतरेबाज़ी को contraindicated है यदि रीढ़ की हड्डी की चोट का सुझाव देने वाला इतिहास है। इन मामलों में, वेंटिलेशन की सुविधा के लिए निम्नलिखित तकनीकों का उपयोग किया जा सकता है: जबड़े जोर पैंतरेबाज़ी, मैनुअल इन-लाइन स्थिरीकरण, वीडियो लैरींगोस्कोपी का उपयोग और तेजी से अनुक्रम इंटुबैषेण।
ऑरोफरीनक्स से किसी भी डेन्चर या विदेशी निकायों को हटा दें जो आपके दृश्य को अस्पष्ट कर सकते हैं और अपने यांकाउर के साथ किसी भी दृश्य स्राव को चूस सकते हैं।
बाएं हाथ में आयोजित लैरींगोस्कोप (मैक या मिलर ब्लेड) के साथ, रोगी के मुंह को कैंची खोलने के लिए दाहिने अंगूठे और तर्जनी का उपयोग करें। मुंह में लैरींगोस्कोप डालें, जीभ को ब्लेड के नीचे दाएं से बाएं दिशा में स्कूप करें, और स्वरयंत्र में आगे बढ़ें। एक बार जब एरीटेनोइड्स देखने में आ जाते हैं, तो एपिग्लॉटिस को उठाएं। दाहिने हाथ का उपयोग करके, ब्लेड के वक्र का अनुसरण करते हुए, स्टाइललेट के साथ ईटीटी डालें, और ईटीटी के अंत को मुखर डोरियों से गुजरने की कल्पना करें जब तक कि कफ डोरियों के नीचे न हो। एक सहायक उपलब्ध होना चाहिए और स्टाइललेट को हटाने के लिए तैयार होना चाहिए। प्रारंभ में, स्टाइललेट को बहुत थोड़ा वापस ले लिया जाना चाहिए, जिससे ईटीटी को सही प्लेसमेंट (डोरियों पर काली रेखा) के लिए डोरियों से गुजरने की अनुमति मिलती है। जबकि डॉक्टर ईटीटी रखता है और स्वरयंत्र की निगरानी करता है, सहायक को सावधानीपूर्वक स्टाइललेट को वापस लेना चाहिए। यह अच्छी तरह से प्रलेखित है कि एक स्टाइललेट को वापस लेने की कार्रवाई ईटीटी को स्वरयंत्र से विस्थापित कर सकती है। जगह में ETT पकड़े हुए laryngoscope निकालें और गुब्बारा फुलाना. आदर्श रूप से, कफ का दबाव 20 और 30 सेमी एच2ओ के बीच होना चाहिए। 20 सेमी एच2ओ के दबाव को प्राप्त करने के लिए आवश्यक हवा की मात्रा छोटी है, 7.0 मिमी ईटीटी के लिए 2.6 एमएल से लेकर 8.5 मिमी ट्यूब के लिए 3.3 एमएल तक। ईटीटी को सुरक्षित करें और इसे ऑक्सीजन स्रोत (जैसे, बीवीएम या वेंटिलेटर) से कनेक्ट करें।
गुदाभ्रंश द्वारा ईटीटी प्लेसमेंट की जांच करें, ट्यूब संक्षेपण का अवलोकन करें, समान और द्विपक्षीय छाती वृद्धि की कल्पना करें, बैंगनी से पीले रंग के रंगमीटर पर रंग परिवर्तन को ध्यान में रखते हुए, या ईटीसीओ2 डिटेक्टर का उपयोग करें। एक EtCO2 डिटेक्टर को प्रीऑक्सीजनेशन के दौरान या आगमन पर सर्किट से जोड़ा जाना चाहिए यदि रोगी प्रीहॉस्पिटल टीम द्वारा डाले गए सुप्राग्लोटिक एयरवे डिवाइस (एसएडी) के साथ आता है।
वीडियो लैरींगोस्कोपी बढ़ाया और साझा विज़ुअलाइज़ेशन के लिए बाहरी मॉनिटर के माध्यम से दृश्य के प्रसारण की अनुमति देता है। यह कठिन वायुमार्ग शरीर रचना विज्ञान वाले रोगियों में एक लाभ प्रदान करता है। वीडियोलैरींगोस्कोपी आघात वायुमार्ग के लिए अनुशंसित प्रथम-पंक्ति दृष्टिकोण बन गया है जब प्रथम-पास इंटुबैषेण की बढ़ती संभावना प्रदान करने के लिए उपलब्ध है। अपने विभाग में उपलब्ध वीडियो लैरींगोस्कोप उपकरण से परिचित हों, चाहे वह सी-मैक, ग्लाइडस्कोप या कोई अन्य ब्रांड हो। 9 सी-मैक सबसे अधिक इस्तेमाल किए जाने वाले उपकरणों में से एक है।
ग्लाइडस्कोप वीडियो लैरींगोस्कोप और सी-मैक में प्रमुख डिजाइन अंतर हैं, और इस प्रकार ग्लोटिक एक्सपोजर प्राप्त करने के लिए थोड़ी अलग तकनीकों की आवश्यकता हो सकती है। सी-मैक में एक मानक मैकिंटोश वक्र की तरह एक ब्लेड आकार होता है, जो प्रत्यक्ष लैरींगोस्कोपी के समान पारंपरिक दृष्टिकोण की अनुमति देता है। इसके विपरीत, ग्लाइडस्कोप वीडियो लैरींगोस्कोप ब्लेड में 60 डिग्री वक्रता होती है। यद्यपि हाइपरेंगुलेटेड वक्रता कठिन वायुमार्ग में बेहतर ग्लोटिक एक्सपोजर प्रदान करती है, लेकिन श्वासनली ट्यूब की दिशा को स्वरयंत्र इनलेट तक सुविधाजनक बनाने के लिए विशेष रूप से डिज़ाइन किए गए घुमावदार कठोर स्टाइललेट (ग्लाइडराइट स्टाइललेट) के उपयोग की भी आवश्यकता होती है। 4
प्रक्रिया के दौरान दक्षता को सुविधाजनक बनाने के लिए एयरवे उपकरण (बौगी, मैक 3 या 4, 7.0 या 7.5 ईटीटी, 10-सीसी सिरिंज, लचीला स्टाइललेट, हाइपरेंगुलेटेड डी-ब्लेड) के कुछ प्रमुख टुकड़े रखने पर विचार करें। विचार करें कि वीडियो लैरींगोस्कोप के सभी ब्रांड एक स्टैंड पर नहीं लगाए जाते हैं, कुछ वायरलेस होते हैं, कोई स्टैक नहीं होता है और उन्हें एयरवे ट्रॉली में संग्रहीत किया जाएगा।
सबसे पहले, यह सुनिश्चित करने के लिए जांचें कि सभी उपकरण और तार जुड़े हुए हैं और चिकनी इंटुबैषेण सुनिश्चित करने के लिए ठीक से काम कर रहे हैं। वीडियो लैरींगोस्कोपी में उपयोग की जाने वाली तकनीक प्रत्यक्ष लैरींगोस्कोपी के समान है। कैमरा मॉड्यूलेटर को आपके द्वारा चुने गए लैरींगोस्कोप ब्लेड में रखें और यह सुनिश्चित करने के लिए परीक्षण करें कि आउटपुट स्पष्ट और केंद्रित है। हालांकि, एक बार जब ब्लेड ऑरोफरीनक्स में डाला जाता है, तो अपना ध्यान बाहरी मॉनिटर की ओर निर्देशित करें। प्रत्यक्ष दृश्य के रूप में मुखर डोरियों के माध्यम से जाने वाले ईटीटी की कल्पना करें और प्लेसमेंट की पुष्टि करें।
वीडियो-असिस्टेड लैरींगोस्कोपी में हाइपरेंगुलेटेड ब्लेड के उपयोग की अनुमति देने का अतिरिक्त लाभ भी है। ब्लेड का तेज, अधिक तीव्र कोण उपयोगकर्ता को अधिक पूर्वकाल या विस्थापित वायुमार्ग की कल्पना करने की अनुमति देता है। द्रव्यमान, आघात, हेमटॉमस या शारीरिक विविधताएं विस्थापित वायुमार्ग के कुछ कारण हैं। हाइपरेंगुलेटेड डी-ब्लेड का उपयोग करते समय, आपको एक कठोर स्टाइललेट का उपयोग करना चाहिए जो ब्लेड के कोण का अनुसरण करता है। 1
एंटीफॉग क्षमताओं के निर्माताओं के दावों के बावजूद, वीडियो लैरींगोस्कोप ब्लेड का फॉगिंग आम है। ब्लेड को गर्म पानी में डुबोकर या वार्मिंग डिवाइस का उपयोग करके प्रीवार्मिंग करने से मदद मिल सकती है। संगत एंटीफॉग समाधान या पोंछे लागू करना भी प्रभावी है। यह सुनिश्चित करना कि सफाई के बाद ब्लेड अच्छी तरह से सूख गया है, नमी के निर्माण को रोकता है। आवश्यकतानुसार नियमित रूप से एंटीफॉग उपायों की जांच और पुन: आवेदन करने से स्पष्ट दृश्य बनाए रखा जा सकता है।
बौगी इंटुबैषेण
गम लोचदार बौगी कठिन इंटुबैषेण के लिए एक महत्वपूर्ण सहायक है जिसमें ग्लोटिस को पर्याप्त रूप से कल्पना नहीं की जा सकती है। यह हमारे सभी वायुमार्ग गाड़ियों के किनारे आसानी से उपलब्ध है। इसका डिज़ाइन इसे हमारे किसी भी लैरींगोस्कोप के साथ उपयोग करने की अनुमति देता है। प्लास्टिक इंट्रोड्यूसर एक कोणीय टिप के साथ लंबा और लचीला होता है। कोणीय टिप बौगी को पूर्वकाल स्थित डोरियों का पता लगाने के लिए पैंतरेबाज़ी करने की अनुमति देता है। एक बार श्वासनली के अंदर, ऑपरेटर को सही स्थान की पुष्टि करने वाले श्वासनली के छल्ले के खिलाफ चलने वाले कोणीय बौगी की नोक को खोजने में सक्षम होना चाहिए। 6 ईटीटी को तब बौगी के समीपस्थ छोर पर और डोरियों में आँख बंद करके लोड किया जा सकता है। ईटीटी को बुगी पर प्रीलोड भी किया जा सकता है। बौगी को हमारे किसी भी लैरींगोस्कोप की वक्रता का पालन करने के लिए मोड़ा जा सकता है और बैकअप सहायक के रूप में उपयोग किया जा सकता है।
तीन सामान्य लैरींजोस्कोप ब्लेड जिनका हम उपयोग करते हैं, वे हैं मैकिंटोश, मिलर और हाइपरेंगुलेटेड डी-ब्लेड। प्रत्येक ब्लेड में एक हैंडल से जुड़ा एक प्रकाश स्रोत होता है। मैक और हाइपरेंगुलेटेड ब्लेड का उपयोग वीडियो लैरींगोस्कोपी के साथ किया जा सकता है, जबकि मिलर ब्लेड का उपयोग विशेष रूप से प्रत्यक्ष लैरींगोस्कोपी के लिए किया जाना है।
मैक ब्लेड एक घुमावदार ब्लेड है जिसे वैलेकुला में डालने के लिए डिज़ाइन किया गया है और अप्रत्यक्ष रूप से एपिग्लॉटिस को ऊपर की ओर उठाता है। मिलर ब्लेड एक सीधा ब्लेड है जिसे स्वरयंत्र में एपिग्लॉटिस के पीछे डालने और एपिग्लॉटिस को ऊपर की ओर निर्देशित करने के लिए डिज़ाइन किया गया है। हाइपरेंगुलेटेड ब्लेड में 60 डिग्री वक्रता होती है जिसे अधिक पूर्वकाल वायुमार्ग के साथ बेहतर दृश्यता देने के लिए डिज़ाइन किया गया है। 7
फाइबर ऑप्टिक ए स्कोप शरीर रचना विज्ञान या विकृति के साथ एक जागृत आघात रोगी में प्रत्यक्ष दृश्य और इंटुबैषेण के लिए अनुमति देता है जो मानक इंटुबैषेण को चुनौतीपूर्ण बना देगा। कई रोगी आबादी जिसमें जागृत इंटुबैषेण सबसे अच्छा तरीका हो सकता है, उनमें साँस लेना चोट, गर्दन की चोटों को भेदना, हेमटॉमस का विस्तार करना और सीमित गर्दन की गतिशीलता के साथ पीड़ितों को जलाना शामिल है। यदि आप बीवीएम के साथ एक कठिन एंडोट्रैचियल इंटुबैषेण या बचाव ऑक्सीकरण की आशा करते हैं, तो फाइबरऑप्टिक जागृत इंटुबैषेण पर विचार किया जाना चाहिए। फाइबरऑप्टिक स्कोप वायुमार्ग के दृश्य के लिए सूजन, रक्तस्राव, या विकृति का आकलन करने और अस्थिर ऑरोफरीन्जियल पैथोलॉजी से बचने के लिए नाक इंटुबैषेण के लिए भी अनुमति देता है। 1
एक जागृत फाइबर ऑप्टिक इंटुबैषेण (AFOI) के लिए सुरक्षित रूप से प्रदर्शन किया जाना चाहिए, रोगी जागृत और अनायास हवादार रहने के साथ, पर्याप्त सामयिककरण की आवश्यकता होती है। गैगिंग और खांसी से बचने के लिए पर्याप्त सामयिककरण महत्वपूर्ण है, जो आवश्यक और समय लेने वाला है, विशेष रूप से उत्तेजित, भ्रमित, हाइपोक्सिक आघात या गंभीर रूप से अस्वस्थ रोगियों में। इंटुबैषेण से एक घंटे पहले इंट्रामस्क्युलर रूप से दिया गया ग्लाइकोपाइरोलेट 4 μg/kg बलगम झिल्ली को सूखता है, जो दोनों सामयिक संज्ञाहरण की प्रभावकारिता को बढ़ाता है और स्राव को कम करके इंटुबैटिंग स्थितियों में सुधार करता है। वैकल्पिक रूप से, अंतःशिरा ग्लाइकोपायरोलेट को आपातकालीन विभाग में इंजेक्ट किया जा सकता है, हालांकि टैचीकार्डिया जैसे अवांछित दुष्प्रभाव अधिक समस्याग्रस्त हो सकते हैं।
कभी-कभी, अकेले एक एटमाइज़र पर्याप्त रूप से स्वरयंत्र को एनेस्थेटाइज नहीं कर सकता है (खांसी तब हो सकती है जब स्कोप/एंडोट्रैचियल ट्यूब इंटुबैषेण के दौरान स्वरयंत्र को छूती है)। नेबुलाइज्ड लिडोकेन इसे प्राप्त कर सकता है लेकिन समय लेने वाला है। "स्प्रे के रूप में आप जाते हैं" तकनीक आमतौर पर उपयोग की जाती है और इसमें दायरे के कामकाजी चैनल के नीचे स्वरयंत्र पर लिडोकेन को इंजेक्ट करना शामिल है। दायरे के चैनल के नीचे एक सिरिंज और एपिड्यूरल कैथेटर का उपयोग करना इसे और अधिक सटीक बनाता है। एक अन्य विकल्प ट्रांसट्रैचियल मार्ग है, लेकिन यह गर्दन के आघात या हेमेटोमा के साथ संभव नहीं हो सकता है। तंत्रिका ब्लॉक भी उपलब्ध हैं, लेकिन मुश्किल हैं जब तक कि कुशल कर्मियों द्वारा प्रदर्शन नहीं किया जाता है और आघात में विकृत गर्दन शरीर रचना के साथ संभव होने की संभावना नहीं है। एक और कम-कौशल विधि, जिसे अच्छी तरह से वर्णित नहीं किया गया है, एक नासॉफिरिन्जियल वायुमार्ग (एनपीए) डालना है और इसे तब तक इंजेक्ट करना है जब तक कि रोगी को खांसी न हो, पर्याप्त रूप से संवेदनाहारी स्वरयंत्र का सुझाव देता है। 12-13
एक बार ठीक से तैयार होने के बाद, नहर के फर्श के साथ मार्गदर्शन करते हुए, नाक नहर में गुंजाइश की नोक डालें। ग्रसनी का पालन तब तक करें जब तक कि मुखर तार देखने में न आ जाएं। यदि वायुमार्ग की सूजन या धुएं की साँस लेना प्रत्याशित है, तो ईटीटी को दायरे पर पहले से लोड किया जा सकता है। मुखर डोरियों के माध्यम से ट्यूब को आगे बढ़ाएं, अंबु स्क्रीन पर कल्पना करें। फाइबर ऑप्टिक इंटुबैषेण को आमतौर पर एक छोटे ईटीटी की आवश्यकता होगी।
ऐसी प्रक्रियाओं से परिचित किसी अन्य व्यक्ति द्वारा रोगी से लगातार बात करने और शांत करने की आवश्यकता होगी। फाइबरस्कोप के साथ एक एसएडी कुछ मामलों में एक उत्कृष्ट बचाव उपकरण हो सकता है। संभावित उपयोगों में बेहोश आघात रोगी में एसएडी के माध्यम से इंटुबैटिंग शामिल है जो सीटू में काम करने वाले एसएडी के साथ पूर्व-अस्पताल देखभाल से आता है। एक विश्वसनीय वायुमार्ग को हटाने से इसे खोने का खतरा होता है क्योंकि एसएडी सम्मिलन के बाद सूजन विकसित हो सकती है। एक्सचेंज कैथेटर और फाइबरस्कोप का उपयोग करके ईटीटी के लिए आदान-प्रदान करने पर विचार करें। एसएडी को ऑक्सीजन/वेंटिलेशन के लिए सीटू में छोड़ा जा सकता है, जबकि चेहरे के आघात/सूजन गंभीर होने पर फ्रंट-ऑफ-नेक एक्सेस (एफओएनए) सुरक्षित है। अधिक सामान्यतः, एसएडी के माध्यम से इंटुबैषेण असफल इंटुबैषेण एल्गोरिथ्म का एक अनिवार्य हिस्सा है। तीन असफल प्रयासों के बाद लेकिन हवादार करने की क्षमता के साथ, एसएडी को डाला जाना चाहिए, और फिर एसएडी के माध्यम से गुंजाइश का उपयोग करके इंटुबैट करना एक विकल्प है जब रोगी को जगाना संभव नहीं है।
यह उल्लेख करना महत्वपूर्ण है कि फाइबरस्कोप का उपयोग करना एक मुश्किल कौशल है, और चिकित्सकों को ओआर में एक संवेदनाहारी रोगी पर करीबी पर्यवेक्षण के तहत अभ्यास करने से पहले एक ट्रेनर पर अभ्यास करना चाहिए। इसके अतिरिक्त, रक्त से गंदे वायुमार्ग में, AFOI संभव होने की संभावना नहीं है क्योंकि दृश्य लगातार रक्त से अस्पष्ट होगा।
जब सभी सहायक एक सुरक्षित वायुमार्ग स्थापित करने में विफल रहे हैं, तो एक सर्जिकल वायुमार्ग स्थापित किया जाना चाहिए। आपको किसी भी इंटुबैषेण के लिए अंतिम उपाय बैकअप के रूप में क्रिकोथायरायडोटॉमी के लिए तैयार रहना चाहिए। किसी भी प्रक्रिया का सबसे महत्वपूर्ण चरण तैयारी है। क्रिकोथायरायडोटॉमी के लिए आवश्यक उपकरणों में 6.0 ईटीटी या आकार 6 शिली ट्रेकियोस्टोमी ट्यूब, बौगी, 12-सीसी सिरिंज और एक क्रिकोथायरायडोटॉमी ट्रे किट (11 ब्लेड स्केलपेल, डाइलेटर, स्किन हुक, घुमावदार हेमोस्टेट, कैंची और संदंश शामिल हैं) शामिल हैं।
थायरॉयड और क्रिकोइड उपास्थि के बीच क्रिकोथाइरॉइड झिल्ली का पता लगाएँ और गैर-प्रमुख हाथ से दो उपास्थि को स्थिर करें। संख्या 10 या 11 स्केलपेल का उपयोग करके, त्वचा और चमड़े के नीचे के ऊतकों के माध्यम से मिडलाइन में 1-2 इंच का ऊर्ध्वाधर चीरा बनाएं। अब क्रिकोथाइरॉइड झिल्ली के माध्यम से एक क्षैतिज चीरा बनाएं। इसे चौड़ा करने के लिए चीरा के माध्यम से स्केलपेल संभाल के पीछे के अंत रखें. आप चीरा खोलने के लिए स्किन हुक और हेमोस्टैट का भी उपयोग कर सकते हैं। उद्घाटन के माध्यम से एक बौगी रखें, अवर रूप से निशाना लगाओ। उद्घाटन के माध्यम से बौगी के ऊपर एक आकार 6 ईटीटी या ट्रेकियोस्टोमी ट्यूब रखें, इसे अवर रूप से स्लाइड करें। बौगी निकालें। ट्यूब को सुरक्षित करें और प्लेसमेंट की पुष्टि करें। वैकल्पिक विकल्प बीओउगी के बजाय संलग्न स्टाइललेट के साथ शिली ट्यूब का उपयोग करना है। 8
वायुमार्ग प्रबंधन आघात पुनर्जीवन में पहला कदम है। सामान्य तौर पर, वायुमार्ग प्रबंधन हमेशा सबसे खराब स्थिति की तैयारी और अनुमान के साथ शुरू होता है। शिकागो विश्वविद्यालय में, हमारी वायुमार्ग गाड़ियां हमें हमेशा आकस्मिक और आघात स्थितियों के लिए हमारी सभी आपूर्ति आसानी से उपलब्ध कराने की अनुमति देती हैं। आपके द्वारा अपने सभी उपकरणों का पता लगाने और यह तय करने के बाद कि किन दवाओं का उपयोग करना है, हम चर्चा की गई तकनीकों के साथ प्रीऑक्सीजनेशन की ओर बढ़ते हैं। कई इंटुबैषेण तकनीकें हैं जिनका उपयोग किसी भी परिदृश्य के लिए किया जा सकता है जिसमें आप खुद को पाते हैं। प्रत्यक्ष लैरींगोस्कोपी, वीडियो लैरींगोस्कोपी, एएफओआई, और जब बाकी सब विफल हो जाता है, तो क्रिकोथायरायडोटॉमी सर्जिकल वायुमार्ग से खुद को परिचित करना सुनिश्चित करें। अंत में, हमेशा अपने एयरवे डिवाइस के प्लेसमेंट की पुष्टि करें।
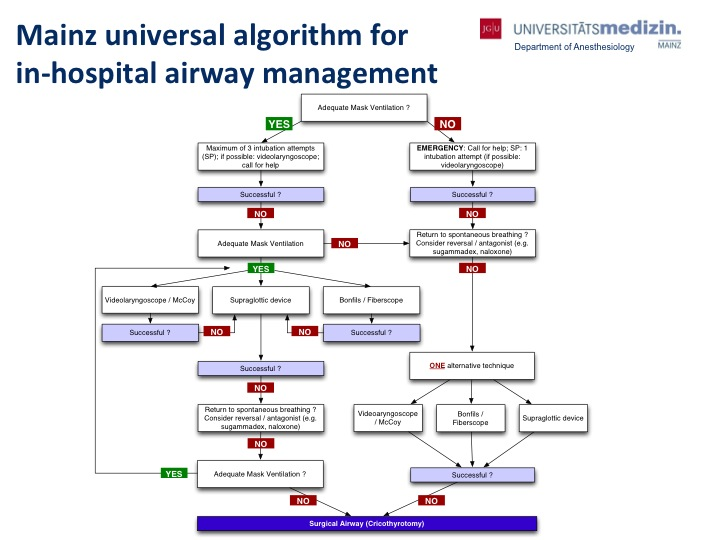
चित्र 1. मेंज यूनिवर्सल में अस्पताल वायुमार्ग प्रबंधन के लिए एल्गोरिथ्म. Ott T, Truschinski K, Kriege M, et al. [एक अप्रत्याशित कठिन वायुमार्ग हासिल करने के लिए एल्गोरिदम: एक सिम्युलेटर पर उपयोगकर्ता विश्लेषण]। एनेस्थेसिस्ट. 2018 जनवरी; 67(1):18-26. जर्मन। डीओआइ:10.1007/एस00101-017-0385-2.

तालिका 1. रैपिड-सीक्वेंस इंटुबैषेण प्रेरण एजेंट। टिनटिनल्ली जेई, एट अल (2020) टिनटिनल्ली की आपातकालीन चिकित्सा: एक व्यापक अध्ययन गाइड (9वां संस्करण)। न्यूयॉर्क: मैकग्रा-हिल एजुकेशन।
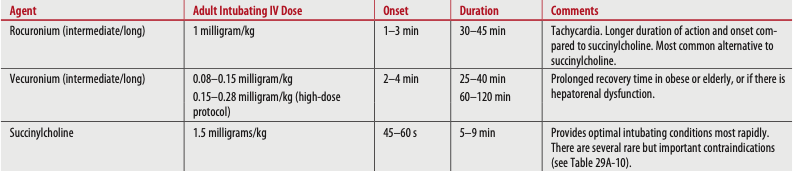
तालिका 2. रैपिड-सीक्वेंस इंटुबैषेण लकवाग्रस्त (न्यूरोमस्कुलर ब्लॉकिंग) एजेंट। टिनटिनल्ली जेई, एट अल (2020) टिनटिनल्ली की आपातकालीन चिकित्सा: एक व्यापक अध्ययन गाइड (9वां संस्करण)। न्यूयॉर्क: मैकग्रा-हिल एजुकेशन।
रैपिड-सीक्वेंस इंटुबैषेण एजेंटों के बारे में अधिक जानकारी के लिए, कृपया देखें रैपिड सीक्वेंस इंटुबैषेण (आरएसआई) वायुमार्ग प्रबंधन के लिए फार्माकोलॉजी ट्रॉमा मरीजों में लेख लौरा सेल्मिन्स, फार्मडी, बीसीपीएस, बीसीसीसीपी द्वारा।
References
- टिनटिनली जेई, एट अल। (2020) टिनटिनल्ली की आपातकालीन चिकित्सा: एक व्यापक अध्ययन गाइड (9वां संस्करण)। न्यूयॉर्क: मैकग्रा-हिल एजुकेशन।
- फ्लिंट एलएम (2008) आघात: समकालीन सिद्धांत और चिकित्सा। वोल्टर्स क्लूवर हेल्थ / लिपिनकॉट विलियम्स और विल्किंस।
-
कॉक्स आर, एंड्रिया एम, शर्मीली बी, ड्यूकैंटो जे, स्ट्रायर आर. "सुरक्षा" वेंट छेद के साथ यांकाउर सक्शन कैथेटर आकस्मिक वायुमार्ग प्रबंधन में सुरक्षा को ख़राब कर सकते हैं। एम जे एमर्ग मेड 2017 नवंबर; 35(11):1762-1763. डीओआइ:10.1016/जे.एजेम.2017.04.009.
-
मोसियर जे, चिउ एस, पाटनवाला एई, सकल्स जेसी। आपातकालीन विभाग में इंटुबैषेण के लिए सी-मैक वीडियो लैरींगोस्कोप के लिए ग्लाइडस्कोप वीडियो लैरींगोस्कोप की तुलना। एन एमर्ग मेड। 2013 अप्रैल; 61(4):414-420.e1. डीओआइ:10.1016/जे.एन.एन.एनेमर्ग्मेड.2012.11.001.
-
- फ्रीक सी, मिशेल वीएस, मैकनेरी एएफ, एट अल मुश्किल एयरवे सोसाइटी इंटुबैषेण दिशानिर्देश कार्य समूह। वयस्कों में अप्रत्याशित कठिन इंटुबैषेण के प्रबंधन के लिए मुश्किल एयरवे सोसाइटी 2015 दिशानिर्देश। बीआर जे अनास्थ। 2015 दिसंबर; 115(6):827-48. डीओआइ:10.1093/बीजेए/एईवी371.
- कौल वि. वह सब ब्लेडरडैश। क्रिट केयर नाउ। 2020.
- कैमरून पी, एट अल। (2011) वयस्क आपातकालीन चिकित्सा ई-बुक की पाठ्यपुस्तक (तीसरा संस्करण)। चर्चिल लिविंगस्टोन।
-
हंसेल जे, रोजर्स एएम, लुईस एसआर, कुक टीएम, स्मिथ एएफ। श्वासनली इंटुबैषेण से गुजरने वाले वयस्कों के लिए वीडियोलारिंगोस्कोपी बनाम प्रत्यक्ष लैरींगोस्कोपी: एक कोक्रेन व्यवस्थित समीक्षा और मेटा-विश्लेषण अद्यतन। बीआर जे अनास्थ। 2022 अक्टूबर; 129(4):612-623. डीओआइ:10.1016/जे.बीजेए.2022.05.027.
-
Apfelbaum JL, Hagberg CA, Connis RT, et al. 2022 अमेरिकन सोसाइटी ऑफ एनेस्थिसियोलॉजिस्ट कठिन वायुमार्ग के प्रबंधन के लिए अभ्यास दिशानिर्देश। एनेस्थिसियोलॉजी। 2022 जनवरी 1; 136(1):31-81. डीओआइ:10.1097/एएलएन.0000000000004002.
-
कुक टीएम, केली एफई। 'विंटेज' स्वरयंत्र मुखौटा वायुमार्ग को छोड़ने और दूसरी पीढ़ी के सुप्राग्लोटिक वायुमार्ग उपकरणों को पहली पसंद के रूप में अपनाने का समय। बीआर जे अनास्थ। 2015 अक्टूबर; 115(4):497-9. डीओआइ:10.1093/बीजेए/एईवी156.
-
सोल एमएल, सु एक्स, टैल्बर्ट एस, एट अल। चिकित्सीय सीमा के भीतर एंडोट्रैचियल ट्यूब कफ दबाव बनाए रखने के लिए एक हस्तक्षेप का मूल्यांकन। एम जे क्रिट केयर। 2011 मार्च; 20(2):109-17; प्रश्नोत्तरी 118. डीओआइ:10.4037/एजेसीसी2011661.
-
भालोत्रा ए.आर. जागृत फाइबरऑप्टिक नासोट्रैचियल इंटुबैषेण की सुविधा के लिए सामयिक की एक सरल विधि: तृतीयक देखभाल अस्पताल में अनुभव। तुर्क जे एनेस्थेसिओल रियानिम। 2018 अगस्त; 46(4):333-334. डीओआइ:10.5152/टीजेएआर.2018.68984.
-
अहमद I, एल-बोगदादली K, भगरथ R, एट अल वयस्कों में जागृत श्वासनली इंटुबैषेण (एटीआई) के लिए मुश्किल वायुमार्ग सोसायटी दिशानिर्देश। एनेस्थीसिया। 2020 अप्रैल; 75(4):509-528. डीओआइ:10.1111/एएनएई.14904.
Cite this article
Accilien डी, ग्रेव्स डीसी, Ludmer एन, Estime एस, प्रैट AH. वायुमार्ग प्रबंधन: तकनीक और उपकरण। जे मेड अंतर्दृष्टि। 2024; 2024(299.14). डीओआइ:10.24296/जोमी/299.14.





