Manejo de la Vía Aérea: Técnicas y Equipos
Main Text
Table of Contents
- Abstracto
- Introducción
- Visión general
- Preparación y verificación del equipo
- Descripción general de la intubación estándar y el equipo de vías respiratorias difíciles
- Visualización directa con intubación
- Video Laringoscopio C-MAC
- Intubación Bougie
- Laringoscopios
- Alcance flexible de fibra óptica
- Cricotiroidotomía
- Observaciones finales
- Materiales complementarios
- References
Este artículo de video analiza las técnicas de manejo de la vía aérea en la reanimación de traumatismos. Describe la preparación y el equipo utilizado en pacientes con insuficiencia inminente de las vías respiratorias que requieren protección de las vías respiratorias y soporte ventilatorio. Discutimos las innovadoras torres de vías respiratorias utilizadas en la sala de emergencias de la Universidad de Chicago, así como el enfoque general para el manejo de las vías respiratorias. También repasamos los diferentes tipos de laringoscopia, dispositivos de asistencia y procedimientos quirúrgicos de cricotiroidotomía de las vías respiratorias.
Los médicos generalmente clasifican las técnicas de manejo de las vías respiratorias en dos categorías: no invasivas (oxigenación pasiva, ventilación con bolsa-válvula-mascarilla y ventilación no invasiva con presión positiva) e invasivas (vías respiratorias supraglóticas, intubación endotraqueal, cricotiroidotomía y traqueostomía). 1 Las vías respiratorias traumatológicas son particularmente críticas, ya que estos pacientes tienen la capacidad de deteriorarse rápidamente debido al compromiso de las vías respiratorias y la inestabilidad hemodinámica debido a sus lesiones traumáticas. Describiremos un abordaje sistemático del manejo de la vía aérea en el paciente traumatizado.
En previsión de la llegada de un paciente con traumatismo, la preparación para el tratamiento de las vías respiratorias es un componente crítico de la reanimación con traumatismo. Todas las situaciones de manejo de las vías respiratorias deben realizarse de la manera más eficiente y segura posible. La preparación del equipo y del equipo es clave para facilitar esto. En general, comience por reunir a su equipo, identificando qué personas estarán disponibles y sus funciones (por ejemplo, terapia respiratoria, técnicos médicos, EMS/paramédicos) para ayudarlo a controlar las vías respiratorias.
Tener un plan o guía visible de las vías respiratorias en el área de reanimación/intubación, junto con una lista de verificación, puede mejorar en gran medida los esfuerzos coordinados. Estas herramientas ayudan a garantizar que todos los miembros del equipo estén en sintonía, reducen la probabilidad de errores y agilizan el proceso, especialmente en situaciones de mucho estrés.
Familiarícese con el sistema de ventilación de su departamento y con el equipo que llevará su terapeuta respiratorio (RT). Establecer y manejar la ventilación después de la intubación, en ausencia de un RT en su hospital, es responsabilidad del médico intubador, el anestesista o el equipo de urgencias hasta que el paciente haya sido dado de alta del servicio de urgencias al quirófano o a la unidad de cuidados intensivos. El médico o el equipo de intubación deben estar familiarizados con el equipo disponible para las vías respiratorias y la ventilación, y asegurarse de que todo el equipo correcto esté disponible antes de comenzar la intubación.
Familiarícese con el lugar donde se almacena su equipo de ventilación y vías respiratorias (caja de aparejos para vías respiratorias tradicional o carro de vías respiratorias) y considere si el diseño de almacenamiento podría optimizarse para mejorar la seguridad y la eficiencia en su sala de emergencias. Recomendamos almacenar todo el equipo esencial de las vías respiratorias en un carro de vías respiratorias. 2 Este debe tener el material necesario para asegurar la vía aérea una vez establecida, así como el equipo clave posterior a la intubación, como el monitor de dióxido de carbono al final de la espiración (EtCO2), la succión y una máscara de válvula de bolsa (BVM). Un enfoque sugerido es el utilizado en el Centro de Trauma de la Universidad de Chicago, que se basa en una "Torre de Vía Aérea" para garantizar la eficiencia y el control de calidad. Ajuste su preparación según sea necesario según los informes de sus servicios médicos de emergencia (EMS) si la información se proporciona antes de la llegada del paciente (por ejemplo, lesión por quemadura, lesiones faciales extensas, anticipación de intervención quirúrgica en las vías respiratorias). Tenga en cuenta que los pacientes pueden parecer estables a su llegada, pero deteriorarse rápidamente durante su curso clínico durante las reanimaciones de trauma, por lo que se sugiere estar siempre preparado para manejar una vía aérea crítica con todas las reanimaciones de trauma.
Asegúrese de que su monitor de paciente esté encendido y listo para que el equipo auxiliar coloque los cables necesarios en el paciente a su llegada y obtenga los signos vitales clave, incluidos sus niveles de oxigenación. Es esencial revisar su equipo para detectar fallas o deficiencias antes de la llegada del paciente.
En previsión de una posible emesis de gran volumen o de una vía aérea hemorrágica, organice los componentes necesarios para succionar al paciente. El recipiente de succión y el tubo deben revisarse para asegurarse de que funcionen correctamente. Conecte su Yankauer a su tubo de succión y asegúrese de que todas las válvulas y puertos a lo largo del recipiente de succión estén cerrados y encienda el aparato de succión para asegurarse de que no haya fugas. Coloque el aparato de succión en un lugar conveniente para usted que sea de fácil acceso cuando sea necesario. Sugerimos colocarlo dentro del paquete de succión y meterlo debajo de la cama del paciente hasta que lo necesite.
Tenga en cuenta que algunos Yankauers requieren que cubra un pequeño orificio de ventilación de seguridad en la base para proporcionar una succión de alta calidad (algunos proveedores colocan cinta adhesiva sobre esta cubierta para ayudar a cubrir el pequeño orificio, o puede usar el pulgar o el dedo índice mientras succiona). 3
Después de ensamblar su equipo de succión, asegúrese de que todos los componentes del BVM estén disponibles, incluida la máscara desmontable, la válvula de bolsa y el tubo de oxigenación. Alargue la bolsa, ya que la mayoría están comprimidas para el empaque y conecte el tubo a la pared de oxígeno y comience con 10 a 15 litros. Las pautas suelen recomendar 15 L por minuto. Conecte la mascarilla a la válvula y comprima la bolsa como prueba para asegurarse de que el aire se proporciona como se espera con cada compresión de la bolsa.
La ventilación con bolsa-válvula-mascarilla es una habilidad de emergencia crucial. Esta técnica fundamental de manejo de la vía aérea facilita la oxigenación y ventilación de los pacientes hasta que se pueda establecer una vía aérea más definitiva. Es particularmente vital en situaciones en las que la intubación endotraqueal u otro control definitivo de la vía aérea no es factible.
Considere una vía aérea orofaríngea (OPA) o una vía aérea nasofaríngea (NPA), también conocida como trompeta nasal, tenga disponible junto a la cama si es necesario para aumentar la oxigenación, pero tenga cuidado ya que las lesiones faciales o nasales significativas (o sospechadas) son una contraindicación general para los adjuntos de las vías respiratorias nasofaríngeas debido a que pueden empeorar las lesiones existentes o causar daño a la placa cribiforme. 1 Sin embargo, es una contraindicación relativa, cuando el médico no puede ventilar al paciente hipóxico a pesar del empuje de la mandíbula, la OPA y la BVM experimentada a dos manos, un líder de equipo experimentado puede optar por insertar una NPA en lugar de permitir un paro cardíaco hipóxico. Es crucial enfatizar que, si bien es necesario establecer una vía aérea definitiva, el equipo debe evitar centrarse en la colocación de tubos endotraqueales (TET) a expensas de mantener una oxigenación y ventilación adecuadas.
Según nuestra experiencia en un centro de traumatología de nivel 1 de alto volumen, nuestra torre de vías respiratorias está construida en función de la eficiencia y el equipo de intubación más comúnmente necesario. Discutiremos el proceso de intubación en las secciones siguientes, pero primero, repasaremos qué equipo tener y los modales para organizarlo. El equipo y las necesidades más comúnmente utilizadas que se observan durante las reanimaciones de las vías respiratorias traumatizadas generalmente consisten en un acceso rápido y fácil a lo siguiente:
- Un tubo endotraqueal (TET)
- Laringoscopio (laringoscopio de visualización directa o videolaringoscopio)
- Videolaringoscopio
- Jeringa de 10 cc o 12 cc
- Estilete flexible
- Trompeta nasal y/o vías respiratorias orofaríngeas
- Mascarilla de bolsa con válvula
El primer cajón consta de hojas de laringoscopio de visualización directa, así como los mangos acoplables, OPA, NPA, jeringas de 10 o 12 cc, ETT de varios tamaños, un estilete flexible y una jeringa de 60 cc (para permitir el inflado y desinflado de las vías respiratorias supraglóticas colocadas en el campo a través de EMS antes de su extracción). Este primer cajón está diseñado para proporcionar asistencia en una progresión gradual del tratamiento de las vías respiratorias de arriba a abajo y de izquierda a derecha, con adjuntos cada vez más avanzados junto con un tratamiento avanzado de las vías respiratorias cada vez más necesario (por ejemplo, los adjuntos para la asistencia de la mascarilla con válvula de bolsa, como el OPA, están disponibles a la izquierda, seguidos del equipo necesario para intubar de forma escalonada a medida que se avanza hacia la derecha del cajón). Por ejemplo, si tienes un asistente, puedes pedirle que empiece por la derecha y organice tu ETT y tu estilete mientras configuras tu equipo de laringoscopio.
El segundo cajón consta de los equipos necesarios para la postintubación, como un soporte de tubo ET (método de correa) y detector de CO2 (cambio de color), capnografía. 1
El tercer cajón consta de tubos endotraqueales de varios tamaños y hojas de laringoscopio de visualización directa adicionales.
El cuarto cajón está formado por las vías respiratorias supraglóticas. La terminología correcta actual es: dispositivos supraglóticos de las vías respiratorias (SAD), que incluyen la primera generación de mascarillas laríngeas (LMA) y la segunda generación de vías respiratorias King. Si bien los SAD se usan más comúnmente en el quirófano (OR) para cirugía electiva, tienen una variedad de usos importantes fuera del OR, incluido el manejo de las vías respiratorias en paro cardíaco y prehospitalario por profesionales no expertos en intubación endotraqueal. Además, son esenciales en el manejo de las vías respiratorias difíciles, donde pueden facilitar la ventilación cuando la BVM con OPA/NPA no ha tenido éxito y, en el escenario de intubación fallida, la oxigenación/ventilación se puede mantener a través del TAE, mientras el equipo prepara una estrategia de intubación alternativa, como el acceso frontal al cuello o la intubación de fibra óptica mediante el TAE. En general, se acepta que los DAA de segunda generación funcionan mejor para la reanimación, la atención prehospitalaria y el manejo difícil de las vías respiratorias. Págs. 10 y 11
En última instancia, un TET proporcionará una vía aérea definitiva, protegiendo de nuevo la aspiración y permitiendo una ventilación óptima. 5
El quinto cajón contiene suministros adicionales como botes de succión, tubos de succión, Yankauers, cánulas nasales y mascarillas.
El sexto y último cajón consta del equipo necesario para las vías respiratorias difíciles. Este kit también se utilizaría en las vías respiratorias difíciles imprevistas. Anticipe el uso de equipos difíciles para las vías respiratorias para aquellos que sospecha que han tenido lesiones por aplastamiento en el cuello, hematomas en expansión, lesiones faciales extensas o cuerpos extraños conocidos que obstruyen las vías respiratorias. Este cajón contiene elementos como gorro quirúrgico, linterna frontal, guantes estériles, bisturí número 10 hojas, una bandeja de cricotiroidotomía, tubo de traqueostomía, ETT nasal y atomizador.
La preoxigenación es un proceso que desplaza el nitrógeno por oxígeno en los espacios de aire para prolongar el tiempo seguro de apnea. 1 Debe iniciarse en todos los pacientes tan pronto como se determine que un paciente necesitará intubación. Utilizando un BVM o un no rebreather (NRB), administre el 100% de oxígeno suministrado a 15 L/min. Una cánula nasal también se puede usar con BVM o NRB para maximizar la oxigenación. 1 El uso de oxígeno a través de la cánula nasal durante los intentos de preoxigenación e intubación puede prolongar el tiempo de apnea y es recomendado por el DAS. Se pueden utilizar complementos adicionales como OPA, NPA, empuje de la mandíbula y la maniobra de elevación del mentón para optimizar la preoxigenación.
El oxígeno nasal de alto flujo (NHFO) es una de las técnicas de preoxigenación efectivas que suministra oxígeno calentado y humidificado a altas tasas de flujo, lo que mejora la oxigenación y la comodidad del paciente. Prolonga el tiempo seguro de apnea durante la intubación al mantener altos niveles de oxígeno alveolar y presión positiva en las vías respiratorias. Esto hace que NHFO sea particularmente valioso para pacientes con problemas respiratorios.
Coloque al paciente en la posición de "olfateo" con la parte inferior del cuello flexionada y la cabeza extendida para obtener el ángulo óptimo. Se puede colocar un rollo de cuello debajo del cuello del paciente para ayudar. Una posición de cabeza hacia arriba de 20 a 25 grados mejora la vista, prolonga el tiempo de apnea y es esencial en pacientes obesas o embarazadas. La extensión excesiva del cuello y la maniobra de elevación de la cabeza y el mentón están contraindicados si hay antecedentes que sugieran una lesión medular. En estos casos, se pueden utilizar las siguientes técnicas para facilitar la ventilación: maniobra de empuje mandibular, estabilización manual en línea, uso de videolaringoscopia e intubación de secuencia rápida.
Retire cualquier dentadura postiza o cuerpo extraño de la orofaringe que pueda oscurecer su visión y succione cualquier secreción visible con su Yankauer.
Con el laringoscopio (hoja Mac o Miller) sostenido en la mano izquierda, use el pulgar y el índice derechos para abrir la boca del paciente. Inserte el laringoscopio en la boca, colocando la lengua debajo de la hoja en dirección de derecha a izquierda, y avance hacia la laringe. Una vez que los aritenoides estén a la vista, levante la epiglotis. Con la mano derecha, inserte el ETT con estilete, siguiendo la curva de la hoja, y visualice el extremo del ETT pasando a través de las cuerdas vocales hasta que el manguito esté por debajo de las cuerdas. Un asistente debe estar disponible y listo para quitar el estilete. Inicialmente, el estilete debe retirarse muy ligeramente, permitiendo que el ETT pase a través de los cordones hasta la ubicación correcta (línea negra en los cordones). Mientras el médico sostiene el tumoral y controla la laringe, el asistente debe retirar cuidadosamente el estilete. Está bien documentado que la acción de retirar un estilete puede desplazar el TET de la laringe. Retire el laringoscopio mientras sostiene el tumor endoteticular en su lugar e infle el globo. Lo ideal es que la presión del manguito esté entre 20 y 30 cm H2O. La cantidad de aire necesaria para alcanzar una presión de 20 cm H2O es pequeña, oscilando entre 2,6 mL para un ETT de 7,0 mm y 3,3 mL para un tubo de 8,5 mm. Asegure el ETT y conéctelo a una fuente de oxígeno (por ejemplo, BVM o ventilador).
Verifique la colocación de ETT por auscultación, observando la condensación del tubo, visualizando un aumento del tórax igual y bilateral, notando el cambio de color en un colorímetro de púrpura a amarillo, o usando un detector EtCO2 . Se debe conectar un detector EtCO2 al circuito durante la preoxigenación o a la llegada si el paciente viene con un dispositivo supraglótico de la vía aérea (SAD) insertado por el equipo prehospitalario.
La videolaringoscopia permite la transmisión de la vista a través de un monitor externo para una visualización mejorada y compartida. Proporciona una ventaja en pacientes con anatomía de las vías respiratorias difícil. La videolaringoscopia se ha convertido en el enfoque de primera línea recomendado para las vías respiratorias de trauma cuando está disponible para proporcionar mayores posibilidades de intubación de primer paso. Familiarícese con los equipos de videolaringoscopio disponibles en su departamento, ya sea el C-MAC, el Glidescope u otra marca. 9 El C-MAC es uno de los dispositivos más utilizados.
El videolaringoscopio GlideScope y el C-MAC tienen diferencias de diseño clave y, por lo tanto, es posible que se necesiten técnicas ligeramente diferentes para lograr la exposición glótica. El C-MAC tiene una forma de hoja muy parecida a la curva estándar de Macintosh, lo que permite un enfoque convencional similar a la laringoscopia directa. Por el contrario, la hoja del videolaringoscopio GlideScope tiene una curvatura de 60 grados. Aunque la curvatura hiperangulada permite una mejor exposición glótica en vías respiratorias difíciles, también requiere el uso de un estilete rígido curvo especialmente diseñado (estilete GlideRite) para facilitar la dirección del tubo traqueal a la entrada laríngea. 4
Con el fin de facilitar la eficiencia durante el proceso, considere la posibilidad de colocar algunas piezas clave del equipo de las vías respiratorias (Bougie, MAC3 o 4, 7.0 o 7.5 ETT, jeringa de 10 cc, estilete flexible, cuchilla D hiperangulada) en la torre que sostiene el videolaringoscopio para facilitar el acceso. Tenga en cuenta que no todas las marcas de videolaringoscopios están montadas en un soporte, algunas son inalámbricas, no se apilan y se almacenarían en el carro de las vías respiratorias.
Primero, verifique que todos los equipos y cables estén conectados y funcionen correctamente para garantizar una intubación sin problemas. La técnica utilizada en la videolaringoscopia es similar a la de la laringoscopia directa. Coloque el modulador de la cámara en la hoja del laringoscopio que haya elegido y pruébelo para asegurarse de que la salida sea clara y enfocada. Sin embargo, una vez que la cuchilla se inserta en la orofaringe, dirija su atención hacia el monitor externo. Visualice el ETT pasando a través de las cuerdas vocales como en la visualización directa y confirme la colocación.
La laringoscopia asistida por vídeo también tiene la ventaja añadida de permitir el uso de una cuchilla hiperangulada. El ángulo más agudo y agudo de la cuchilla permite al usuario visualizar las vías respiratorias más anteriores o desplazadas. Masas, traumatismos, hematomas o variaciones anatómicas son algunas de las causas del desplazamiento de las vías respiratorias. Al usar una hoja en D hiperangulada, debe usar un estilete rígido que siga el ángulo de la hoja. 1
A pesar de las afirmaciones de los fabricantes sobre las capacidades antivaho, el empañamiento de las hojas de los videolaringoscopios es común. Precalentar la cuchilla sumergiéndola en agua tibia o usando un dispositivo de calentamiento puede ayudar. La aplicación de soluciones o toallitas antivaho compatibles también es eficaz. Asegurarse de que la hoja esté completamente seca después de la limpieza evita la acumulación de humedad. Revisar y volver a aplicar regularmente las medidas antivaho según sea necesario puede mantener una visión clara.
Intubación de Bougie
El elástico de goma Bougie es un complemento importante para intubaciones difíciles en las que la glotis no se puede visualizar adecuadamente. Se encuentra en el costado de todos nuestros carros de vías respiratorias fácilmente disponibles. Su diseño permite su uso con cualquiera de nuestros laringoscopios. El introductor de plástico es largo y flexible con una punta angulada. La punta angulada permite que el bougie maniobre para ubicar los cordones ubicados anteriormente. Una vez dentro de la tráquea, el operador debe ser capaz de encontrar la punta del bugie angulado moviéndose contra los anillos traqueales confirmando la ubicación correcta. 6 A continuación, el ETT puede cargarse en el extremo proximal de la bola y en los cordones a ciegas. El ETT también se puede precargar en el bougie. El bougie se puede doblar para seguir la curvatura de cualquiera de nuestros laringoscopios y se puede utilizar como complemento de respaldo.
Tres hojas de laringoscopio comunes que utilizamos son el Macintosh, el Miller y la hoja D hiperangulada. Cada hoja contiene una fuente de luz conectada a un mango. Las cuchillas Mac e hiperanguladas se pueden utilizar con la videolaringoscopia, mientras que la cuchilla Miller se utiliza exclusivamente para la laringoscopia directa.
La cuchilla Mac es una cuchilla curva diseñada para ser insertada en la vélcula e indirectamente levantar la epiglotis hacia arriba. La cuchilla de Miller es una cuchilla recta diseñada para insertarse posterior a la epiglotis en la laringe y dirigir la epiglotis hacia arriba. La hoja hiperangulada tiene una curvatura de 60 grados diseñada para brindar una mejor visibilidad con más vías respiratorias anteriores. 7
El endoscopio A de fibra óptica permite la visualización directa y la intubación en un paciente con traumatismo despierto con una anatomía o patología que dificultaría la intubación estándar. Varias poblaciones de pacientes en las que la intubación despierta puede ser el mejor enfoque incluyen víctimas de quemaduras con lesiones por inhalación, lesiones penetrantes en el cuello, hematomas en expansión y movilidad limitada del cuello. Si anticipa una intubación endotraqueal difícil o oxigenación de rescate con BVM, se debe considerar la intubación despierta con fibra óptica. El endoscopio de fibra óptica permite la visualización de la vía aérea para evaluar la inflamación, el sangrado o la patología y también la intubación nasal para evitar una patología orofaríngea inestable. 1
Para que una intubación de fibra óptica con paciente despierto (IAF) se realice de forma segura, con el paciente permaneciendo despierto y ventilando espontáneamente, se requiere una topicalización adecuada. Es importante una topicalización adecuada para evitar las arcadas y la tos, que son esenciales y requieren mucho tiempo, especialmente en pacientes agitados, confundidos, con traumatismos hipóxicos o críticamente enfermos. El glicopirrolato de 4 μg/kg administrado por vía intramuscular una hora antes de la intubación seca las membranas mucosas, lo que aumenta la eficacia de la anestesia tópica y mejora las condiciones de intubación al disminuir las secreciones. Alternativamente, se puede inyectar glicopirrolato intravenoso en el servicio de urgencias, aunque los efectos secundarios no deseados, como la taquicardia, pueden ser más problemáticos.
A veces, un atomizador por sí solo no puede anestesiar adecuadamente la laringe (puede haber tos cuando el endoscopio/tubo endotraqueal toca la laringe durante la intubación). La lidocaína nebulizada puede lograr esto, pero requiere mucho tiempo. La técnica de "rociar sobre la marcha" se usa comúnmente y consiste en inyectar lidocaína en la laringe a través del canal de trabajo del endoscopio. El uso de una jeringa y un catéter epidural por el canal del endoscopio hace que esto sea más preciso. Otra opción es la vía transtraqueal, pero esto podría no ser factible con traumatismo cervical o hematoma. Los bloqueos nerviosos también están disponibles, pero son complicados a menos que los realice personal capacitado y es poco probable que sean posibles con una anatomía del cuello distorsionada en un traumatismo. Otro método de baja habilidad, que no está bien descrito, es insertar una vía aérea nasofaríngea (NPA) e inyectar lidocaína hasta que el paciente ya no tose, lo que sugiere una laringe adecuadamente anestesiada. Págs. 12 y 13
Una vez preparado correctamente, inserte la punta del endoscopio en el canal nasal, guiándolo a lo largo del suelo del canal. Siga la faringe hacia abajo hasta que las cuerdas vocales estén a la vista. Si se prevé inflamación de las vías respiratorias o inhalación de humo, el TET puede estar precargado en el endoscopio. Avanza el tubo a través de las cuerdas vocales, visualizando en la pantalla de Ambu. La intubación de fibra óptica generalmente requerirá un ETT más pequeño.
Será necesario que el paciente hable y se calme constantemente por parte de otra persona familiarizada con dichos procedimientos. Un SAD con fibroscopio puede ser una excelente herramienta de rescate en algunos casos. Los usos potenciales incluyen la intubación a través del TAE en el paciente con traumatismo inconsciente que llega de la atención prehospitalaria con un TAE en funcionamiento in situ. La extirpación de una vía aérea fiable supone un riesgo de pérdida, ya que puede haberse desarrollado hinchazón después de la inserción del TAE. Considere la posibilidad de cambiarlo por un TET utilizando un catéter de intercambio y un fibroscopio. El TAE podría dejarse in situ para oxigenación/ventilación, mientras que el acceso frontal del cuello (FONA) está asegurado si el traumatismo/hinchazón facial es grave. Más comúnmente, la intubación a través de SAD es una parte esencial del algoritmo de intubación fallido. Después de tres intentos fallidos, pero con la capacidad de ventilar, se debe insertar el TAE, y luego la intubación con el endoscopio a través del TAE es una opción cuando no es factible despertar al paciente.
Es importante mencionar que el uso de un fibroscopio es una habilidad complicada, y los profesionales deben practicar con un entrenador antes de practicar bajo estrecha supervisión en un paciente anestesiado en el quirófano. Además, en una vía respiratoria sucia de sangre, es poco probable que sea posible la AFOI, ya que la vista estará constantemente oscurecida por la sangre.
Cuando todos los adjuntos no han logrado establecer una vía aérea segura, se debe establecer una vía aérea quirúrgica. Debe estar preparado para una cricotiroidotomía como último recurso para cualquier intubación. El paso más importante de cualquier procedimiento es la preparación. El equipo necesario para la cricotiroidotomía incluye un tubo de traqueostomía Shiley de 6.0 ETT o tamaño 6, Bougie, jeringa de 12 cc y un kit de bandeja de cricotiroidotomía (incluye bisturí de 11 hojas, dilatador, ganchos para la piel, hemostático curvo, tijeras y fórceps).
Localice la membrana cricotiroidea entre la tiroides y el cartílago cricoides y estabilice los dos cartílagos con la mano no dominante. Con un bisturí número 10 u 11, haga una incisión vertical de 1 a 2 pulgadas en la línea media a través de la piel y los tejidos subcutáneos. Ahora haga una incisión horizontal a través de la membrana cricotiroidea. Coloque el extremo posterior del mango del bisturí a través de la incisión para ensancharlo. También puede usar un gancho para piel y un hemostático para abrir la incisión. Coloque un bougie a través de la abertura apuntando hacia abajo. Coloque un tubo de traqueostomía o ETT de tamaño 6 sobre el Bougie a través de la abertura, deslizándolo hacia abajo. Retira el Bougie. Asegure el tubo y confirme la colocación. La opción alternativa es utilizar el tubo Shiley con el estilete adjunto en lugar de la bola de baño. 8
El tratamiento de las vías respiratorias es el primer paso en la reanimación del trauma. En general, el manejo de las vías respiratorias siempre comienza con la preparación y la anticipación del peor de los casos. En la Universidad de Chicago, nuestros carros de vías respiratorias nos permiten tener siempre todos nuestros suministros disponibles para situaciones emergentes y traumáticas. Una vez que haya localizado todo su equipo y haya decidido qué medicamentos usar, pasamos a la preoxigenación con las técnicas discutidas. Existen varias técnicas de intubación que se pueden utilizar para cualquier escenario en el que se encuentre. Asegúrese de familiarizarse con la laringoscopia directa, la videolaringoscopia, la AFOI y, cuando todo lo demás falla, las vías respiratorias quirúrgicas con cricotiroidotomía. Por último, confirme siempre la ubicación de su dispositivo de vías respiratorias.
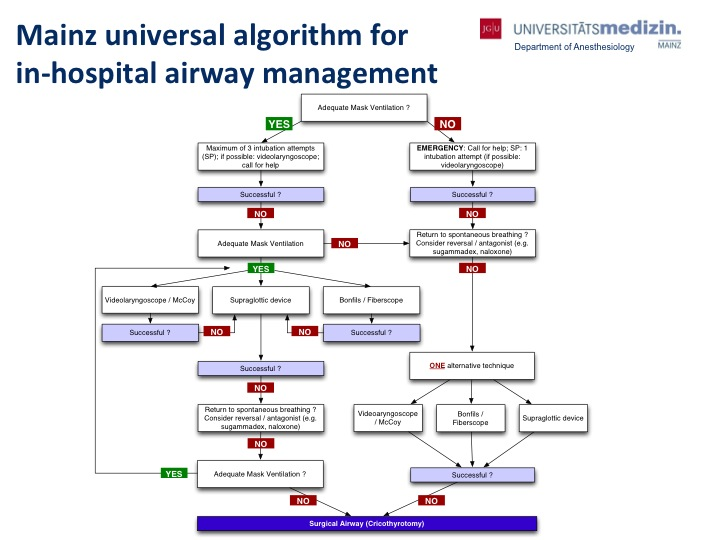
Figura 1. Algoritmo universal de Maguncia para la gestión de la vía aérea intrahospitalaria. Ott T, Truschinski K, Kriege M, et al. [Algoritmo para asegurar una vía aérea difícil inesperada: análisis del usuario en un simulador]. Anestesista. Enero de 2018; 67(1):18-26. Alemán. doi:10.1007/s00101-017-0385-2.

Tabla 1. Agentes de inducción de intubación de secuencia rápida. Tintinalli JE, et al. (2020) La medicina de urgencia de Tintinalli: una guía de estudio completa (9ª edición). Nueva York: McGraw-Hill Education.
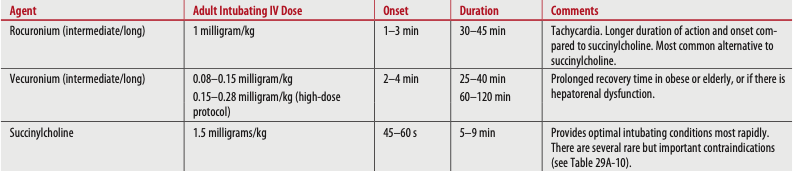
Tabla 2. Intubación de secuencia rápida Paralíticos (bloqueantes neuromusculares). Tintinalli JE, et al. (2020) La medicina de urgencia de Tintinalli: una guía de estudio completa (9ª edición). Nueva York: McGraw-Hill Education.
Para obtener más información sobre los agentes de intubación de secuencia rápida, consulte el artículo Farmacología para el manejo de las vías respiratorias de intubación de secuencia rápida (RSI) en pacientes con traumatismos de Laura Celmins, PharmD, BCPS, BCCCP.
References
- Tintinalli JE, et al. (2020) La medicina de urgencia de Tintinalli: una guía de estudio completa (9ª edición). Nueva York: McGraw-Hill Education.
- Flint LM (2008) Trauma: principios contemporáneos y terapia. Wolters Kluwer Health/Lippincott Williams & Wilkins.
-
Cox R, Andreae M, Shy B, DuCanto J, Strayer R. Los catéteres de succión Yankauer con orificios de ventilación de "seguridad" pueden afectar la seguridad en el manejo de las vías respiratorias emergentes. Am J Emerg Med. noviembre de 2017; 35(11):1762-1763. doi:10.1016/j.ajem.2017.04.009.
-
Mosier J, Chiu S, Patanwala AE, Sakles JC. Comparación del videolaringoscopio GlideScope con el videolaringoscopio C-MAC para la intubación en el servicio de urgencias. Ann Emerg Med. Abril de 2013; 61(4):414-420.e1. doi:10.1016/j.annemergmed.2012.11.001.
-
Frerk C, Mitchell VS, McNarry AF, et al. Grupo de trabajo de pautas de intubación de la Sociedad de Vías Respiratorias Difíciles. Pautas de la Sociedad de Vías Respiratorias Difíciles 2015 para el manejo de la intubación difícil imprevista en adultos. Hno. J Anaesth. Diciembre de 2015; 115(6):827-48. doi:10.1093/bja/aev371.
- Kaul V. Toda esa espada. Crit Care ahora. 2020.
- Cameron P, et al. (2011) Libro de texto de medicina de urgencias para adultos (3ª edición). Churchill Livingstone.
-
Hansel J, Rogers AM, Lewis SR, Cook TM, Smith AF. Videolaringoscopia versus laringoscopia directa para adultos sometidos a intubación traqueal: revisión sistemática Cochrane y actualización de metanálisis. Hno. J Anaesth. Octubre de 2022; 129(4):612-623. doi:10.1016/j.bja.2022.05.027.
-
Apfelbaum JL, Hagberg CA, Connis RT, et al. 2022 Pautas de práctica de la Sociedad Estadounidense de Anestesiólogos para el tratamiento de las vías respiratorias difíciles. Anestesiología. 1 de enero de 2022; 136(1):31-81. doi:10.1097/ALN.0000000000004002.
-
Cocinero TM, Kelly FE. Es hora de abandonar la vía aérea de mascarilla laríngea "vintage" y adoptar dispositivos supraglóticos de segunda generación para las vías respiratorias como primera opción. Hno. J Anaesth. Octubre de 2015; 115(4):497-9. doi:10.1093/bja/aev156.
-
Sole ML, Su X, Talbert S, et al. Evaluación de una intervención para mantener la presión del manguito del tubo endotraqueal dentro del rango terapéutico. Am J Crit Care. marzo de 2011; 20(2):109-17; Cuestionario 118. doi:10.4037/ajcc2011661.
-
Bhalotra AR. Un método sencillo de topicalización para facilitar la intubación nasotraqueal por fibra óptica con el paciente despierto: experiencia en un hospital de atención terciaria. Turk J Anaesthesiol Reanim. Agosto de 2018; 46(4):333-334. doi:10.5152/TJAR.2018.68984.
-
Ahmad I, El-Boghdadly K, Bhagrath R, et al. Pautas de la Sociedad de Vías Respiratorias Difíciles para la intubación traqueal despierta (ATI) en adultos. Anestesia. Abril de 2020; 75(4):509-528. doi:10.1111/anae.14904.
Cite this article
Accilien D, Graves DC, Ludmer N, Estime S, Pratt AH. Manejo de la vía aérea: técnicas y equipos. J Med Insight. 2024; 2024(299.14). doi:10.24296/jomi/299.14.





