Bilaterale modifizierte radikale Halsdissektion bei metastasiertem papillärem Schilddrüsenkarzinom
Main Text
Table of Contents
Die radikale Halsdissektion war früher der Behandlungsstandard für die chirurgische Behandlung von Patienten mit Schilddrüsenkrebs und zervikalen Lymphknotenmetastasen. Aufgrund der hohen Morbidität dieses Verfahrens wurde jedoch von vielen Chirurgen die Entwicklung von zervikalen Lymphadenektomieverfahren durchgeführt, die eine onkologische Heilung bei gleichzeitiger Minimierung der Morbidität ermöglichen könnten. Eine solche Untersuchung hat zur Entwicklung der modifizierten radikalen Halsdissektion (MRND) geführt. Dennoch sind viele Einrichtungen nicht mit der Durchführung einer umfassenden MRND bei Schilddrüsenkrebs vertraut, der in die lateralen Lymphknotenkompartimente metastasiert ist. Wir stellen eine solche Operation unter Vollnarkose vor.
zervikale Lymphadenopathie; metastasen der zervikalen Lymphknoten; modifizierte radikale Halsdissektion.
Schilddrüsenkrebs ist die häufigste endokrine Malignität in den USA. Die Zahl der Neuerkrankungen ist in den letzten Jahrzehnten stetig gestiegen, wobei es sich bei der überwiegenden Mehrheit um papilläre Schilddrüsenkarzinome (PTC) handelt. 1,2 Der häufigste Weg der Ausbreitung von PTC ist zu zervikalen Lymphknoten; Bis zu 40–90 % der Patienten mit PTC weisen zum Zeitpunkt der Diagnose Hinweise auf eine zervikale Lymphadenopathie auf. 3
Bei dem Patienten handelt es sich um einen 61-jährigen Mann, der sich mit bilateraler persistierender metastasierender PTC in den bilateralen Lymphknotenkompartimenten des lateralen Halses vorstellt. Im Jahr 2014 hatte er sich einer Schilddrüsenkrebsvorsorge unterzogen, nachdem bei seinem Bruder und seiner Schwester papillärer Schilddrüsenkrebs festgestellt worden war. In einer externen Einrichtung wurde im März 2014 eine totale Thyreoidektomie durchgeführt, bei der festgestellt wurde, dass das PTC der rechten Schilddrüse am rechten Nervus laryngeus recurrens haftete. Die endgültige Pathologie zeigte ein bilaterales PTC mit dem größten Tumor von 3,1 cm auf der linken Seite mit extrathyreoidaler Extension. 3 von 6 Lymphknoten enthielten PTC. Präoperativ hatte er sich einer CT-Untersuchung des Halses unterzogen, die eindeutig eine bilaterale laterale Halslymphadenopathie zeigte, die mit einer metastasierten Erkrankung übereinstimmte (Abbildung 1). Die laterale Halserkrankung wurde jedoch aus unbekannten Gründen bei der Erstoperation nie behandelt. Er hatte nach der Operation Probleme mit seiner Stimme und hatte auch nach der Operation Probleme mit der Ermüdung der Stimme. Er wurde im April 2014 mit radioaktivem Jod 134mCi behandelt. Er hatte keine Hinweise auf eine metastasierende Erkrankung auf dem Jod-Scan nach der Behandlung, aber die Thyreoglobulinspiegel waren anhaltend erhöht.
Sein Verlauf war in den ersten Jahren unauffällig, aber dann zeigte ein Ultraschall im Jahr 2017 beidseitige Lymphknoten der Stufe III mit Verkalkungen. Sie waren möglicherweise im Vergleich zu früheren Bildgebungen leicht vergrößert, aber die Thyreoglobulinspiegel blieben unverändert. Im April 2018 unterzog er sich einem umfassenden Ultraschall mit Lymphknotenkartierung, bei dem Lymphknoten nachgewiesen wurden, die für metastasiertes PTC in bilateralen lateralen Halskompartimenten (d.h. Lymphknotenkompartimenten II–V) relevant sind. Zu diesem Zeitpunkt war der Thyreoglobulinspiegel mit 48 erhöht, mit einem Thyreoglobulin-Antikörpertiter von weniger als 10. Es wurden Feinnadelaspirationsbiopsien (FNA) der Lymphknoten der rechten Stufe IV und der linken Stufe III durchgeführt, und beide waren positiv für PTC, was beweist, dass der Patient eine bilaterale rezidivierende metastasierende PTC in den bilateralen Lymphknotenkompartimenten des lateralen Halses hatte. Darüber hinaus stimmten auch CT-Scans von Hals und Brust mit und ohne IV-Kontrast mit diesen Befunden überein. Zu dieser Zeit wurde er an die Yale Endocrine Surgery überwiesen, um eine Heiloperation in Betracht zu ziehen. Es gab keine weiteren Beschwerden über Heiserkeit, Schluck- oder Atembeschwerden.
Die biochemische Bewertung zeigte einen normalen TSH-Wert von 1,13, ein erhöhtes Thyreoglobulin bei 48 (nicht stimuliert; ohne positive Thyreoglobulin-Antikörper) und ein Gesamtserumcalcium von 9,4 mg/dl (Referenzbereich 8,8-10,2 mg/dl).
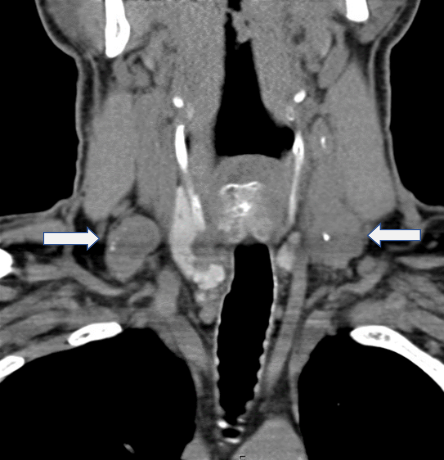
Abbildung 1. CT-Scan des Halses aus dem Jahr 2014.
Positive Lymphadenopathie in den bilateralen zervikalen Lymphknotenkompartimenten (Pfeile).
Leider wurden diese bei der Erstoperation an einer externen Institution nicht reseziert.
Es wurde ein umfassender Ultraschall mit Lymphknotenkartierung durchgeführt, der Lymphknoten aufzeigte, die für metastasiertes PTC in bilateralen lateralen Halskompartimenten (d.h. Lymphknotenkompartimenten II–V) relevant sind. Es wurden Feinnadelaspirationsbiopsien (FNA) der größten rechten Lymphknoten IV (2,8 x 1,9 x 1,8 cm, mit Verlängerung in das Lymphknotenkompartiment der Stufe V) und der linken Lymphknotenknoten der Stufe III (3,7 x 2,1 x 2,9 cm, ebenfalls mit Verlängerung in das Lymphknotenkompartiment der Stufe V) durchgeführt, und beide waren positiv für PTC.
Er unterzog sich einer CT-Untersuchung des Halses und der Brust, die abnormale Lymphknoten in den Weichteilen des Halses zeigte, von denen einige pathologische Vergrößerungen, Verkalkungen und zentrale Nekrosen zeigten, die auf eine metastasierende Erkrankung hindeuten. Zu den repräsentativen Beispielen gehörten ein 3 cm langer Lymphknoten der linken Ebene III, der die angrenzende Vena jugularis interna verengt, ein 2,1 cm langer Lymphknoten der rechten Ebene 3, ein 9 mm langer Lymphknoten der linken Ebene II/III vor dem Karotisraum, mit einem möglichen Lymphknoten, der an die Bifurkation der Vena subclavia subclavia und der rechten Vena jugularis interna angrenzt, und ein 1,7 cm langer linker Lymphknoten der Stufe IV/supraklavikulär.
Das Vorhandensein von zervikalen Lymphknotenmetastasen bei Schilddrüsenkrebs deutet auf eine verringerte Überlebensrate im Vergleich zu dessen Abwesenheit hin. 4 Dementsprechend bleibt die Dissektion der lateralen Halslymphknoten eine tragende Säule bei der chirurgischen Behandlung dieses Krankheitsprozesses.
Die Operation ist die einzige primäre Behandlung für metastasiertes PTC. Zur Behandlung hartnäckiger mikroskopischer Erkrankungen wird jedoch häufig eine adjuvante Therapie mit radioaktivem Jod (RAI) sowie in ausgewählten Fällen eine ultraschallgesteuerte Alkoholablation eingesetzt. 5 Gelegentlich, wenn eine Operation nicht möglich ist, wird eine palliative externe Strahlentherapie eingesetzt.
Die radikale Halsdissektion (RND) wurde erstmals 1906 von George Crile beschrieben und ist bis heute der Behandlungsstandard für die Behandlung von Gebärmutterhalsmetastasen bei Plattenepithelkarzinomen im Kopf- und Halsbereich. 6 Das Standardverfahren umfasst die Entfernung von Lymphknoten in allen Kompartimenten des lateralen Halses (Ebenen I bis V) sowie die Resektion des Nervus accessorius spinalis (SAN), der Vena jugularis interna (IJV) und des Musculus sternocleidomastoideus (SCM). Das Verfahren ist mit erheblichen langfristigen Behinderungen verbunden, einschließlich Schulterdysmotilität und kosmetischer Deformität. 7 Aufgrund der signifikanten Morbidität dieses Verfahrens wurden Anstrengungen unternommen, um alternative chirurgische Ansätze bereitzustellen, die ebenso wirksam, aber weniger morbid sind als die Standard-RND.
Zwei alternative Verfahren, die entwickelt wurden, sind die modifizierte radikale Halsdissektion (MRND) und die selektive Halsdissektion (SND). Bei der modifizierten radikalen Halsdissektion werden alle Lymphknoten entfernt, die typischerweise bei der RND entfernt werden, wobei mindestens eine der folgenden Strukturen geschont oder erhalten wird: SAN, IJV, SCM. Unter einer selektiven Halsdissektion versteht man eine zervikale Lymphadenektomie, bei der eine oder mehrere der Lymphknotengruppen erhalten bleiben, die bei der radikalen Halsdissektion routinemäßig entfernt werden. Bisher gibt es keine prospektiven randomisierten Studien, die RND mit MRND oder SND vergleichen. Es gibt jedoch mehrere retrospektive Studien, die die Ergebnisse nach RND und MRND vergleichen; Die mittleren kombinierten Rezidivraten waren in den MRND-Gruppen signifikant niedriger [6,9 %, 95 % Konfidenzintervall, 5,4–8,4 %] im Vergleich zu den RND-Gruppen [13,6 %, 95 % Konfidenzintervall, 12,0–15,2 %]. 8
Im Rahmen der metastasierten PTC ist die zervikale Lymphadenopathie nach wie vor die häufigste Ursache für ein Wiederauftreten oder Persistenz der Erkrankung. 9 Daher ist eine adäquate zervikale Lymphadenektomie eine primäre Determinante für die Ergebnisse nach der Operation. Es gibt jedoch nach wie vor erhebliche Kontroversen über das Ausmaß der lateralen Halsdissektion, die notwendig ist, um optimale Ergebnisse zu erzielen. Eine Studie von Caron et al.10 deutete darauf hin, dass es eine viel höhere Inzidenz von Lymphknotenbefall der Stufen III und IV gibt und daher die SND in den meisten Fällen von metastasiertem PTC adäquat ist. Ein Kritikpunkt an dieser Studie ist, dass nur eine kleine Anzahl von Patienten eingeschlossen wurde. Wir haben kürzlich in einer umfangreichen Reihe von MRND-Verfahren an einer einzigen Einrichtung gezeigt, dass das Weglassen der Stufen II und V bei 67 % bzw. 20 % der Patienten möglicherweise die Krankheit hinterlässt; Daher ist MRND das optimale Verfahren, um die Morbidität zu minimieren, die mit einer reoperativen Operation bei ausbleibender Erkrankung verbunden ist. 11
Chirurgen, die MRND durchführen, müssen ein gründliches Verständnis der Anatomie des Halses sowie der Embryologie der Nebenschilddrüsen haben. Im Allgemeinen ist MRND immer dann indiziert, wenn die Konservierung des SAN, SCM oder IJV möglich ist, ohne eine vollständige onkologische Resektion zu beeinträchtigen.
Es wird ein Querschnitt (Kocher) angelegt und lateral entlang des lateralen Halses verlängert. Bei diesem speziellen Patienten wurde die vorherige Narbe herausgeschnitten, um das bestmögliche kosmetische Ergebnis zu erzielen. Subplatysmale Lappen sind superior und inferior angehoben. Der Nervus auricularis major wird identifiziert und dann bis zum Erb-Punkt verfolgt (er befindet sich am hinteren Rand des Musculus sternocleidomastoideus, etwa 2–3 cm über dem Schlüsselbein, wo der Nervus auricularis major, der Nervus occipitalis minoris, der Nervus cervicalis transversal und der Nervus supraclavicularis austreten. Er ist ein wichtiger Orientierungspunkt für die Identifizierung des Nervus accessus spinalis und ist erhalten. Etwa 1,5 cm über dem Erb-Punkt wird das SAN identifiziert. Das SAN wird dann sorgfältig präpariert und konserviert, während es in den Trapezmuskel eintritt. Wenn der SAN das anteriore Dreieck verlässt und in das hintere Dreieck eintritt, kreuzt er den GAN unter der Oberfläche des Musculus sternocleidomastoideus und bildet ein imaginäres Kreuz ("X-Pointer"). Am hinteren Rand des SCM befindet sich das SAN oberhalb des GAN und dieses Verhältnis kehrt sich am vorderen Rand um. Die Halswurzeln haben oft einen ähnlichen Verlauf wie der des Nervus accessorius und können den Chirurgen verwirren. In diesem Zusammenhang ist der X-Pointer ein zusätzlicher zuverlässiger, konstanter und einfacher Orientierungspunkt, um das SAN von den anderen Nerven zu unterscheiden. Sie ist unabhängig von den Körperproportionen. 12 Weitere Orientierungspunkte für SAN-Identifikationen sind die folgenden:
- Das SAN in Bezug auf das IJV ist in 44% der Fälle dorsal und in 56% ventral coursal (Kierner et al.).
- Der Beitrag des zervikalen Plexus zum SAN erfolgt hauptsächlich aus C2, C3 und einer Kombination aus beiden und hat eine Verbindung zum Nerv tief zum SCM-Muskel im hinteren Dreieck.
- Shiozaki et al. berichteten über drei Arten von Innervationen des SCM-Muskels, die als Typ A klassifiziert wurden: nicht penetrierender Typ, Typ B – teilweise penetrierender Typ und Typ C – vollständig durchdringender Typ.
- Der mittlere Abstand vom Mittelpunkt des Schlüsselbeins bis zum Eintrittspunkt des SAN in den Trapezmuskel beträgt etwa 59 mm. Dies ist ein wichtiger Orientierungspunkt, um das SAN vom unteren Hals aus zu verfolgen und hervorragend zu präparieren. Der SAN innervierte alle Teile des Trapezmuskels, so dass die Isolierung und der Erhalt des Nervs wichtig wurde. 13
Das Lymphknotenkompartiment der Stufe V wird dann von lateral nach medial mobilisiert. Das gesamte zervikale Fettpolster, das die Lymphknoten der Stufe V umfasst, wird frei präpariert. Die Vena jugularis externa ist nach oben und unten geteilt. Anschließend wird die Faszie aus dem SCM ausgewickelt. Der Musculus omohyoidus wird präpariert und konserviert; Wenn es für eine bessere Belichtung erforderlich ist, kann es geopfert werden. Das IJV, die Arteria carotis communis und der Nervus vagus werden frei präpariert und durchgehend erhalten. Die Probe wird dann von lateral nach medial mobilisiert und umfasst das gesamte fibrofetthaltige lymphknotentragende Gewebe der Stufen V, IV, III und II. Die Dissektion wird vorrangig zum Musculus digastricus durchgeführt. Der Nervus glossopharyngeus ist identifiziert und erhalten. Die Dissektion wird untergeordnet bis unterhalb des Schlüsselbeins durchgeführt. Bei einer linksseitigen lateralen Dissektion wird der Ductus thoracicus identifiziert und erhalten; Bei Bedarf kann es auch ligiert werden. Obwohl auf der rechten Seite kein dominanter Lymphgang vorhanden ist, sollte bei der supraklavikulären Dissektion dennoch darauf geachtet werden, dass ein Lymph-/Chylusleck vermieden wird. Der Nervus phrenicus ist medial zu erkennen. Er liegt lateral des Nervus vagus, und der Plexus brachialis ist lateral des Nervus phrenicus gekennzeichnet; Beide sind erhalten. Der Nervus phrenicus ist ein wichtiger Orientierungspunkt, da er das Zwerchfell innerviert, wobei es hilfreich wäre, der prävertebralen Faszie während der Dissektion zu folgen, um die Verletzung des Nervus phrenicus zu verhindern. Kleine Äste der transversalen zervikalen Nerven werden nach Bedarf geteilt. Die gesamte Probe wird dann entnommen und für den bleibenden Schnitt in die Pathologie geschickt.
Bei diesem Patienten haftete der Krebs signifikant am Musculus omohyoidus sowie an der Vena jugularis interna im Lymphknotenkompartiment der linken Stufe IV. Trotz der bekannten Ränder der Stufe IV (der vordere Rand ist die laterale Grenze des Musculus sternohyoideus, der hintere Rand ist der hintere Rand des SCM, der obere Rand ist der Musculus omohyoidus und der untere Rand ist das Schlüsselbein) resezierte der operierende Chirurg daher die Vena jugularis interna und den Musculus omohyoidus en bloc, um negative Ränder zu erhalten. Eine chirurgische Drainage (#10 Jackson-Pratt) wurde auf jeder Seite des Halses gelegt.
Die chirurgische Pathologie ergab, dass die Narbenrevision nur gutartige Haut mit Narbe enthielt. Insgesamt waren 10 von 34 und 5 von 26 Lymphknoten in der linken bzw. rechten MRND-Probe positiv. Alle Lymphknotenkompartimente des lateralen Halses (Stufen II–V) enthielten mindestens 1 positiven Lymphknoten, mit Ausnahme des linken Lymphknotenkompartiments der Stufe II. Der größte positive Lymphknoten auf der linken Seite maß 3,9 cm und auf der rechten Seite 3,8 cm. Es gab Hinweise auf eine extranodale Verlängerung des PTC im bilateralen lateralen Hals. Etwa 10 Tage nach der Operation waren seine beidseitigen Hirnnerven (CN) alle grob intakt (CN II–XII) und seine Stimmbandfunktion, die durch eine flexible Laryngoskopie beurteilt wurde, war völlig normal. Darüber hinaus war sein Serumcalciumgehalt mit 9,4 mg/dl normal [Referenzbereich 8,8–10,2 mg/dl].
Es wurde keine spezielle Ausrüstung verwendet.
Nichts offenzulegen.
Der Patient, auf den sich dieser Videoartikel bezieht, hat seine Einverständniserklärung gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
Citations
- Howlader N, Noone AM, Krapcho M, et al. SEER Cancer Statistics Review (CSR) 1975-2016. Bethesda, MD: Nationales Krebsinstitut. Erhältlich bei: http://seer.cancer.gov/csr/1975_2016/.
- Cooper DS, Doherty GM, Haugen BR et al.; Taskforce für Richtlinien der American Thyroid Association. Behandlungsleitlinien für Patienten mit Schilddrüsenknoten und differenziertem Schilddrüsenkrebs. Schilddrüse. 2006; 16(2): 109-142. doi:10.1089/thy.2006.16.109.
- Carling T., Udelsman R. Schilddrüsenkrebs. Annu Rev Med. 2014;65:125-137. doi:10.1146/annurev-med-061512-105739.
- Jin S, Bao W, Yang YT, Bai T, Bai Y. Etablierung eines Vorhersagemodells für die Metastasierung von Lymphknoten am lateralen Hals bei Patienten mit papillärem Schilddrüsenkarzinom. Sci Rep. 2018; 8(1):17355. doi:10.1038/s41598-018-35551-9.
- Suh CH, Baek JH, Choi YJ, Lee JH. Wirksamkeit und Sicherheit der Radiofrequenz- und Ethanolablation zur Behandlung von lokal rezidivierendem Schilddrüsenkrebs: eine systematische Übersichtsarbeit und Metaanalyse. Schilddrüse. 2016; 26(3):420-428. doi:10.1089/thy.2015.0545.
- Crile G. Exzision von Krebs des Kopfes und Halses. Unter besonderer Berücksichtigung des Sezierplans, der auf einhundertzweiunddreißig Operationen beruht. JAMA. 1906; XLVII(22):1780-1786. doi:10.1001/jama.1906.25210220006001a.
- Ewing MR, Martin H. Behinderung nach "radikaler Halsdissektion": eine Bewertung auf der Grundlage der postoperativen Bewertung von 100 Patienten. Krebs. 1952; 5(5):873-883. doi:10.1002/1097-0142(195209)5:5<873::AID-CNCR2820050504>3.0.CO; 2-4.
- Buckley JG, Feber T. Chirurgische Behandlung von Gebärmutterhalsknotenmetastasen aus Plattenepithelkarzinomen des oberen aerodigestive Trakts: Bewertung der Evidenz für Modifikationen der Halsdissektion. Kopf-Hals. 2001; 23(10):907-915. doi:10.1002/hed.1131.
- Braverman LE, Cooper DS, Hrsg. Werner & Ingbars The Thyroid: A Fundamental and Clinical Text. 10. Aufl. Philadelphia: Lippincott Williams & Wilkins; 2013.
- Caron NR, Tan YY, Ogilvie JB, et al. Selektive modifizierte radikale Halsdissektion bei papillärem Schilddrüsenkrebs – ist immer eine Dissektion der Stufen I, II und V notwendig? Welt J Surg. 2006; 30(5):833-840. doi:10.1007/s00268-005-0358-5.
- Javid M, Graham E, Malinowski J, et al. Eine Dissektion der Stufen II bis V ist erforderlich, um optimale Ergebnisse bei Patienten mit lateralen Halslymphknotenmetastasen aufgrund eines papillären Schilddrüsenkarzinoms zu erzielen. J Am Coll Surg. 2016; 222(6):1066-1073. doi:10.1016/j.jamcollsurg.2016.02.006.
- Rao V, Subash A, Sinha P, Chatterjee S, Nayar RC. Der X-Pointer: eine vergessene anatomische Verwandtschaft des Nervus accessorius spinalis und des Nervus auricularis major. Surg Oncol. 2021;37:101522. doi:10.1016/j.suronc.2021.101522.
-
Anehosur V, Kulkarni K, Kumar N. Variationen in der Anatomie des Spinalnervs und seine Orientierungspunkte für die Identifizierung bei der Halsdissektion: eine klinische Studie. J Maxillofac Orale Chirurgie. 2021 September; 20(3):426-431. doi:10.1007/s12663-021-01542-z.
Cite this article
Gibson C, Carling T. Bilaterale modifizierte radikale Halsdissektion bei metastasiertem papillärem Schilddrüsenkarzinom. J Med Insight. 2024; 2024(238). doi:10.24296/jomi/238.


