Minimalinvasive Parathyreoidektomie unter örtlicher zervikaler Blockanästhesie bei primärem Hyperparathyreoidismus und Parathormonadenom
Main Text
Table of Contents
Mit der Verbesserung sowohl der präoperativen Parathormon-Identifizierung als auch der Verwendung des intraoperativen Parathormon-Assays (PTH) wird die minimalinvasive Parathyreoidektomie (MIP) bei Patienten mit primärem Hyperparathyreoidismus (pHPT) sowohl historisch als auch mit der zervikalen Exploration häufiger durchgeführt. Dennoch sind viele Institutionen nicht mit der Durchführung von MIP unter Regional- oder Lokalanästhesie vertraut. Wir stellen eine solche Operation unter örtlicher Zervixblockanästhesie vor.
Etwa 85% der Patienten mit primärem Hyperparathyreoidismus (pHPT) beherbergen ein einzelnes Adenom und werden durch Resektion der einzelnen Läsion geheilt. Die übrigen Patienten zeigen doppelte Adenome (3–5%) oder Vier-Drüsen-Hyperplasie (10–15%). 1 Die fokussierte minimal-invasive Parathyreoidektomie (MIP) ist nun unter Regional- oder Lokalanästhesie möglich. MIP wird nach präoperativer Nebenschilddrüsenlokalisation in der Regel mit hochwertigen Sestamamibi-Scans, Ultraschall oder vierdimensionalen Parathyreose-Computertomographie-Scans (4DCT) durchgeführt. Ein schneller intraoperativer Parathormon-Assay (PTH) wird verwendet, um eine adäquate Resektion zu bestätigen.
Die Patientin ist eine 60-jährige Frau mit biochemisch eindeutigem primärem Hyperparathyreoidismus. Sie wurde auf einen Schilddrüsenknoten untersucht und bei der Aufarbeitung dafür wurde festgestellt, dass sie erhöhte Blut- und Urinkalziumspiegel hatte. Zu den Symptomen des Patienten gehört eine offene Osteoporose mit einem T-Score von -2,6 im Oberschenkelhals und -2,3 in der Lendenwirbelsäule. Sie hat keine Vorgeschichte von Nephrolithiasis oder offensichtlichen neurokognitiven Symptomen. Es gibt keine Beschwerden über Heiserkeit, Schluckbeschwerden oder Atembeschwerden. Sie hat keine Geschichte von Strahlung auf den Hals oder das Gesicht.
Die biochemische Bewertung zeigt ein Gesamtserumcalcium von 10,7 mg/dl (Referenzbereich 8,8–10,2 mg/dl), erhöhte PTH-Spiegel von 76–81 pg/ml (Referenzbereich 10–65 pg/ml) und Hyperkalziurie mit einem 24-Stunden-Urincalcium von 438 mg/24h. Präoperative Bildgebung sowohl mit Ultraschall als auch mit Sestamibi mit Einzelphotonen-Emissions-Computertomographie (SPECT) deutete auf eine linke untere Nebenschilddrüsenläsion hin.
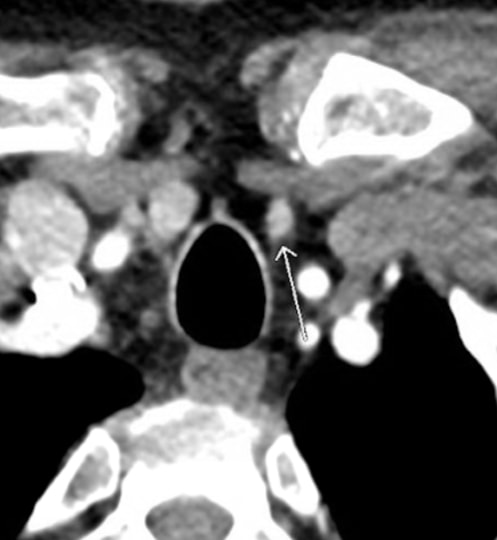
Die genaueste Bildgebungsmodalität für die präoperative Planung bei Patienten mit pHPT ist die Nebenschilddrüse 4DCT. Die Nebenschilddrüse 4DCT ähnelt der CT-Angiographie. 2 Der Begriff leitet sich von dreidimensionalen CT-Scans mit einer zusätzlichen Dimension ab, die sich auf die Veränderungen der Durchblutung des Kontrastes im Laufe der Zeit bezieht. Es werden exquisit detaillierte, multiplanare Bilder erhalten, die die Unterschiede in den Perfusionseigenschaften von hyperfunktionalen Nebenschilddrüsen (z. B. schnelle Aufnahme und Auswaschung) zu denen normaler Nebenschilddrüsen und anderer Strukturen im Nacken betonen. Im Vergleich zu Sestamibi mit SPECT ist 4DCT deutlich günstiger, aber mit einer höheren Exposition gegenüber ionisierender Strahlung verbunden und sollte daher bei Kindern und jungen Erwachsenen vorsichtig eingesetzt werden. 3 Darüber hinaus sollte es aufgrund der Verwendung von intravenösem Kontrast bei Patienten mit Niereninsuffizienz sowie bei Patienten mit einem begleitenden, gut differenzierten Schilddrüsenkarzinom vermieden werden.
Die am häufigsten verwendete Modalität bleibt sestamibi mit SPECT, das eine dreidimensionale Lokalisierung erzeugt. Eine wesentliche Einschränkung von Sestamibi-Scans ist die Koexistenz von Schilddrüsenknoten oder anderen metabolisch aktiven Geweben (z. B. Lymphknoten, Schilddrüsenknoten und metastasierendem Schilddrüsenkrebs), die Nebenschilddrüsenadenome nachahmen und dadurch falsch-positive Ergebnisse verursachen können. Sestamibi mit SPECT bietet keine detaillierte anatomische Darstellung und kann nur in 25-45% der Fälle doppelte Adenome und multiglanduläre Hyperplasie erkennen. arabische Ziffer
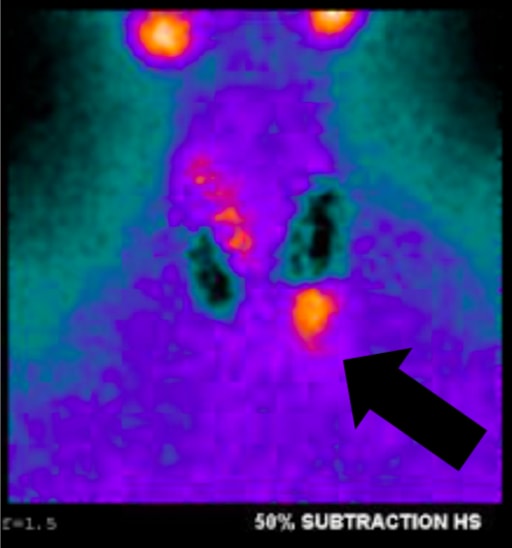 Abb. 1a, Sestamibi mit SPECT des Patienten dieses Artikels. Pfeil zeigt das Nebenschilddrüsenadenom in der linken unteren Position an.
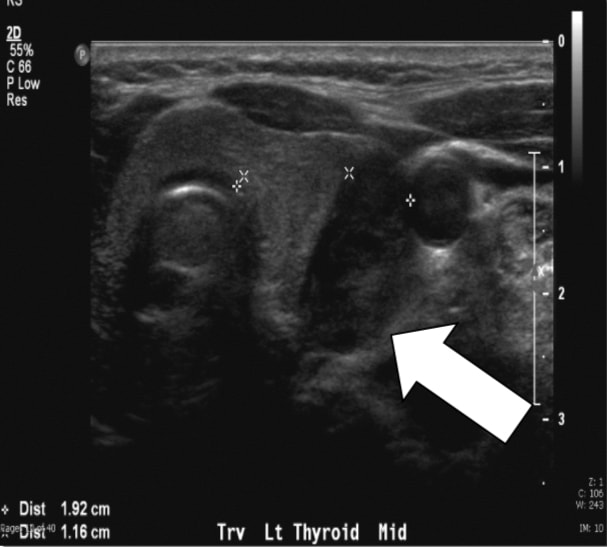
Abb. 1a, Sestamibi mit SPECT des Patienten dieses Artikels. Pfeil zeigt das Nebenschilddrüsenadenom in der linken unteren Position an.Wir führen Ultraschall routinemäßig durch, weil er effektiv, nicht-invasiv und kostengünstig ist. Zu den Einschränkungen gehören sowohl die Abhängigkeit des Bedieners als auch die Unfähigkeit, mediastinale Adenome abzubilden, da sie auf den Hals beschränkt sind. Die normale Nebenschilddrüse ist im Allgemeinen zu klein, um sonographisch dargestellt zu werden, während die bei pHPT beobachtete Nebenschilddrüsenvergrößerung oft als homogen hypoechoartige extrathyreoidale Eileitermasse identifiziert wird. Nebenschilddrüsenadenome sind typischerweise vaskulär, und ein arterieller Ast kann oft zum oberen oder unteren Pol der Läsion verfolgt werden. An sich hat Ultraschall eine Wahr-Positiv-Rate von etwa 50-75% mit allgemein besseren Raten für größere Drüsen. arabische Ziffer
Dieser Patient wurde nach positiver Bildgebung durch den Endokrinologen überwiesen (sowohl der Ultraschall als auch das Sestamibi mit SPECT deuteten auf eine linke Läsion der unteren Nebenschilddrüse hin). In einem solchen Szenario würde ich den Patienten keinem 4DCT-Scan unterziehen.
Die natürliche Geschichte der unbehandelten pHPT wurde im Detail untersucht und beinhaltet eine Verschlechterung der Knochen- und Nieren-, neurokognitiven und kardiovaskulären Funktionen, die alle über den Rahmen des Artikels hinausgehen. 4
Es gibt keine andere kurative Behandlung für pHPT außer einer Operation. Eine vorübergehende Senkung des Serumcalciums kann jedoch pharmakologisch erfolgen. 4
Die Indikationen für MIP sind die gleichen wie für die traditionelle zervikale Exploration: symptomatische Patienten oder solche mit asymptomatischer pHPT, die die Kriterien erfüllen, die von der jüngsten Konsenssitzung der National Institutes of Health (NIH) festgelegt wurden. 4 Darüber hinaus gibt es jetzt signifikante Daten, die eine liberalere Anwendung der Chirurgie unterstützen, da die Krankheit mit mehreren "nichtklassischen" Morbiditäten in Verbindung gebracht wurde, von denen sich einige postoperativ zu verbessern scheinen. 4 Dazu gehören neurokognitive Beeinträchtigungen und kardiovaskuläre Anomalien.
Die einseitige Chirurgie für pHPT wurde erstmals 1975 befürwortet, und die zu erforschende Seite wurde auf der Grundlage von Palpation, Speiseröhrenbildgebung, Venographie oder Arteriographie ausgewählt. 5 Der Erfolg des MIP wurde durch Belege für Heilungs- und Komplikationsraten bestätigt, die mindestens so gut sind wie bei konventionellen bilateralen Explorationen. 6 Die Komplikationsrate von MIP ist ähnlich oder niedriger als der zervikale Standardansatz. 7 Eine rezidivierende Verletzung des Kehlkopfnervs kann in 0,5-1,0% der Fälle auftreten. 6 Das Risiko eines permanenten Hypoparathyreoidismus ist nicht vorhanden, wenn eine einzelne Drüse erforscht und entfernt wird, aber es gibt immer Bedenken bei Patienten, die sich einer subtotalen Parathyreoidektomie für multiglanduläre Erkrankungen unterziehen.
Die aktuelle Patientin zeigte eine biochemische Heilung ihrer pHPT und hatte keine Komplikationen.
Ich bevorzuge eine lokale und regionale Blockanästhesie mit überwachter Anästhesieversorgung (MAC) im Gegensatz zur Vollnarkose mit entweder einem Endotrachealtubus (ETT) oder einer Kehlkopfmaske der Atemwege (LMA). Der regionale Block wird vom Chirurgen im Operationssaal durchgeführt, und die intravenöse Supplementierung wird vom Anästhesisten geleitet. Bei den meisten Patienten wird 1% Lidocain mit 1:100.000 Epinephrin verwendet und während der Operation nach Bedarf zugegeben. Es wird darauf geachtet, vor der Abgabe des Anästhetikums zu aspirieren, um eine intravaskuläre Verabreichung zu vermeiden. Das gesamte kumulative Volumen des verabreichten Lidocains beträgt typischerweise 18-25 ml. Die intravenöse Sedierung wird verwendet, um die Angst des Patienten zu minimieren und gleichzeitig einen wachen, bewussten Patienten zu erhalten, der phonieren kann. 1
Die Regionalanästhesie vermeidet Komplikationen im Zusammenhang mit der Vollnarkose wie Übelkeit und Erbrechen. Die Vermeidung einer endotrachealen Intubation ist von Vorteil, da berichtet wurde, dass sie bei bis zu 5% der Patienten Stimmbandveränderungen verursacht. 6, 8 Darüber hinaus ermöglicht die Erforschung eines bewussten Patienten eine intraoperative Beurteilung der überlegenen und rezidivierenden Larynxnervenfunktionen, da der Patient während des Eingriffs vokalisieren kann.
Keine präoperative Bildgebungsmodalität wird die Notwendigkeit eines gut ausgebildeten, nachdenklichen Nebenschilddrüsenchirurgen ersetzen. 9 Chirurgen, die MIP durchführen, müssen die Embryologie und Anatomie der Nebenschilddrüsen verstehen. Die Embryonalentwicklung und der Abstieg in den Hals der Nebenschilddrüsen führen zu einer hochvariablen Anatomie. Eileiter-Nebenschilddrüsengewebe ist häufig in der Schilddrüse, im Thymus, im Mediastinum, in der Halsschlagadscheide und in der Tracheösophagusrille anzutreffen. Ungedescended Drüsen können sich entlang der Carotis-Bifurkation oder entlang des Kehlkopfes befinden.
Die MIP-Technik wird individualisiert, nachdem das Nebenschilddrüsenadenom lokalisiert wurde. Typischerweise wird ein 2,5–3,5 cm abgekürzter Kocher-Schnitt gemacht, gefolgt von der Schaffung begrenzter subplatysmaler Klappen und der Öffnung der medianen Raphe. Die Schilddrüse wird dann anteromedial mobilisiert. Das Nebenschilddrüsenadenom wird dann identifiziert, unterstützt durch die präoperative Bildgebung. Es ist wichtig, das Nebenschilddrüsenadenom vorsichtig zu behandeln, um einen Bruch seiner Kapsel zu vermeiden, der Nebenschilddrüsentumorzellen verschütten kann. Wenn die Nebenschilddrüse erfasst wird, ist es vorzuziehen, die Nebenschilddrüse durch das Fettpolster zu behandeln, das sich oft um die Drüse oder ihre endarterielle Blutversorgung erstreckt. Die endarterielle Blutversorgung wird mit Clips oder Seidenbinden ligiert. Vor der Exzision des Nebenschilddrüsenadenoms wird der rezidivierende Kehlkopfnerv geschützt. Die Nebenschilddrüsenchirurgie ist ein akribischer Eingriff und die operative Erfahrung korreliert mit Rezidiv- und Persistenzraten sowie Komplikationen. 1 Das Verfahren orientiert sich an intraoperativen PTH-Messungen.
Die intraoperative PTH-Messung wird routinemäßig eingesetzt. Die zirkulierende Halbwertszeit von PTH beträgt 3,5–4,0 Minuten, und somit werden die PTH-Spiegel vor der Operation und 5 und 10 Minuten nach der Tumorextraktion erreicht. Die PTH-Spiegel sollten innerhalb von 5 oder 10 Minuten nach der Entfernung des hyperfunktionalen Nebenschilddrüsenadenoms sinken (>50%), da die verbleibenden normalen Nebenschilddrüsen die einzige Quelle für PTH sind. Ist dies der Fall, benötigt der Patient keine zusätzliche Untersuchung. Ein Versagen des peripheren venösen PTH-Spiegels, den PTH-Spiegel angemessen zu senken, deutet auf ein verbleibendes überfunktionierendes Nebenschilddrüsengewebe hin, und eine zusätzliche Operation ist entweder unter Regional- oder Vollnarkose indiziert. Der schnelle PTH-Assay ist nicht nur eine wertvolle Ergänzung zur Bestätigung der Vollständigkeit der Nebenschilddrüsenresektion, sondern auch eine nützliche Ergänzung zu anderen Aspekten bei der Behandlung von pHPT. Wir führen routinemäßig ex vivo Feinnadelaspirationen von Gewebe durch, das während einer Nebenschilddrüsenoperation ausgeschnitten wurde, um PTH zu messen. Ein positives Aspirat zeigt PTH-Werte von mehr als 1.000 pg/ml. Dies hat in den meisten Fällen die Notwendigkeit einer eingefrorenen Abschnittsanalyse beseitigt. Obwohl wir uns stark auf den intraoperativen PTH-Assay verlassen, ersetzt er nicht die klinische Beurteilung, und der Assay sollte in diesem Zusammenhang interpretiert werden. 1
Die Pathologie zeigte eine vergrößerte (1,8 cm) und zelluläre Nebenschilddrüse mit einem Gewicht von 507 mg (normal etwa 30-40 mg). Beim postoperativen Besuch acht Tage nach der Operation war das gesamte Serumcalcium der Patientin mit 9,5 mg/dl (Referenzbereich 8,8–10,2 mg/dl) normal, und sie hatte einen normalen PTH-Spiegel von 32 pg/ml (Referenzbereich 10–65 pg/ml). Ihre Stimmbandfunktion war ebenfalls normal.
Es wurde keine spezielle Ausrüstung verwendet.
Nichts zu offenbaren.
Der Patient, auf den in diesem Videoartikel Bezug genommen wird, hat seine informierte Zustimmung gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
References
- Carling T, Udelsman R. Fokussierter Ansatz zur Parathyreoidektomie. Welt J Surge 2008;32(7):1512-1517. doi:10.1007/s00268-008-9567-z
- Starker LF, Mahajan A, Björklund P, Sze G, Udelsman R, Carling T. 4D Parathyroid CT als erste Lokalisationsstudie für Patienten mit de-novo primärem Hyperparathyreoidismus. Ann Surg Oncol. 2011;18(6):1723-1728. doi:10.1245/s10434-010-1507-0
- Mahajan A, Starker LF, Ghita M, Udelsman R, Brink JA, Carling T. Parathyroid four-dimensional computed tomography: evaluation of radiation dose exposure during preoperative localization of parathyroid tumors in primary hyperparathyroidism. Welt J Surge 2012;36(6):1335-1339. doi:10.1007/s00268-011-1365-3
- Bilezikian JP, Brandi ML, Eastell R, et al. Leitlinien für die Behandlung von asymptomatischem primärem Hyperparathyreoidismus: zusammenfassende Stellungnahme des Vierten Internationalen Workshops. J Clin Endocrinol Metab. 2014;99(10):3561-3569. doi:10.1210/jc.2014-1413
- Roth SI, Wang CA, Potts JT Jr. Der Teamansatz zum primären Hyperparathyreoidismus. Hum Pathol. 1975;6(6):645-648. doi:10.1016/S0046-8177(75)80073-6
- Udelsman R, Lin Z, Donovan P. Die Überlegenheit der minimalinvasiven Parathyreoidektomie basiert auf 1650 aufeinanderfolgenden Patienten mit primärem Hyperparathyreoidismus. Ann Surg 2011;253(3):585-591. doi:10.1097/SLA.0b013e318208fed9
- Bergenfelz A, Lindblom P, Tibblin S, Westerdahl J. Unilateral versus bilateral neck exploration for primary hyperparathyroidism: a prospective randomized controlled trial. Ann Surg 2002;236(5):543-551. doi:10.1097/01.SLA.0000032949.36504.C3
- Kark AE, Kissin MW, Auerbach R, Meikle M. Stimmveränderungen nach Thyreoidektomie: Rolle des äußeren Kehlkopfnervs. Br J Med (Clin res ed). 1984;289(6456):1412-1415. doi:10.1136/bmj.289.6456.1412
- Stålberg P, Carling T. Familiäre Nebenschilddrüsentumoren: Diagnose und Management. Welt J Surge 2009;33(11):2234-2243. doi:10.1007/s00268-009-9924-6
Cite this article
Carling T. Minimalinvasive Parathyreoidektomie unter lokaler zervikaler Blockanästhesie für primären Hyperparathyreoidismus und Nebenschilddrüsenadenom. J Med Einblick. 2022;2022(225). doi:10.24296/jomi/225.