Stapédotomie au laser pour l’otosclérose
Main Text
Table of Contents
L’otosclérose peut entraîner une perte auditive progressive de transmission, ce qui affecte considérablement la qualité de vie. Pour les patients qui choisissent la chirurgie, la membrane tympanique est élevée et l’espace de l’oreille moyenne est exploré. Si le chirurgien confirme que l’étrier est fixé dans la fenêtre ovale, une stapédotomie ou une stapédectomie peut être effectuée. Dans la stapédotomie, le chirurgien enlève la superstructure de l’étrier, crée une fenestration dans le repose-pieds et place une prothèse de l’incus à travers la fenestration dans le vestibule. Dans ce cas, le patient a pu retrouver presque toute l’audition qui avait été perdue à la suite de la fixation de l’étrier.
Typique pour la plupart des patients atteints d’otosclérose, notre patient a présenté une perte auditive progressive progressivement sur de nombreuses années. Le patient a nié tout antécédent otologique important tel qu’une chirurgie de l’oreille, des infections de l’oreille, un traumatisme, une exposition au bruit ou des médicaments ototoxiques. La mère de la patiente a eu une perte auditive à la fin des années 40 et a utilisé un appareil auditif.
À l’examen physique, les oreilles externes du patient étaient d’apparence normale. Les conduits auditifs externes étaient normaux. Les membranes tympaniques étaient claires, sans rétraction ni signe d’inflammation ou d’épanchement de l’oreille moyenne. Il n’y avait aucune preuve de « signe de Schwartze », une coloration rose du promontoire suggérant une otosclérose active. Un examen au diapason (512 Hz) a été effectué, démontrant une conduction osseuse supérieure à la conduction de l’air dans l’oreille gauche (Rinne négatif). Un test Weber a été effectué, avec latéralisation à l’oreille gauche, confirmant une perte auditive de transmission. À 512 Hz, cela indique un espace air-os d’au moins 25 dB. Des tests de Rinne négatifs à 256 Hz et 1024 Hz impliquent des niveaux d’espace air-os de 15 dB et 35 dB, respectivement.
L’audiogramme du patient a démontré une perte auditive de transmission sur toutes les fréquences. La perte auditive commence généralement dans les basses fréquences et progresse pour impliquer des fréquences plus élevées à mesure que la fixation devient plus répandue.
Il y avait une « encoche de Carhart » à la fréquence de 2000 Hz (figure 1). Il s’agit d’un artefact mécanique de test, pas d’une véritable perte auditive neurosensorielle. La résonance ossiculaire normale chez l’homme est d’environ 2000 Hz, ce qui est altéré par la fixation de l’étrier.
Les réflexes acoustiques sont également une composante importante du travail. Si l’étrier est affecté par l’otosclérose, les réflexes correspondants seront diminués ou absents dans l’oreille affectée. La tympanométrie peut également montrer une diminution (As) du pic en raison d’une observance réduite.
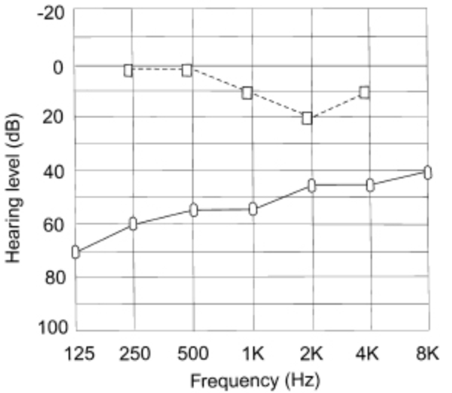
Graphique 1. Audiogramme typique d’un patient atteint d’otosclérose. L’effet Carhart est démontré à 2000 Hz.
La majorité des patients éprouvent une perte auditive notable au cours de la 4ème décennie de vie, mais peuvent présenter des symptômes avant ou après cette période. Compte tenu de l’hétérogénéité du processus de la maladie, il reste difficile de prédire la progression et le critère d’évaluation de la perte auditive, en particulier dans les cas d’otosclérose cochléaire.
Les patients peuvent choisir d’observer leur perte auditive, d’amplifier les sons environnementaux avec des appareils auditifs ou de subir une intervention chirurgicale. Les patients présentant de mauvais scores de discrimination de la parole avant l’opération sont susceptibles de bénéficier moins de la chirurgie et doivent être conseillés en tant que tels.
Dans ce cas, la perte auditive de la patiente avait un impact significatif sur sa qualité de vie. Elle ne voulait pas porter d’appareils auditifs et a choisi de subir une intervention chirurgicale.
Les patients présentant des infections actives de l’oreille moyenne ou des perforations de la membrane tympanique ne doivent pas subir de stapédotomie.
La stapédotomie peut être réalisée sous anesthésie générale ou locale. Cela peut être déterminé en fonction de l’état de santé du patient ainsi que de ses préférences. La réalisation d’une stapédotomie sous anesthésie locale offre l’avantage de détecter l’apparition de tout symptôme vestibulaire.
Le patient est placé en décubitus dorsal, la tête détournée du côté opératoire. Le lit est tourné de 180 degrés pour permettre au chirurgien et à l’assistant de travailler sans être gênés par la configuration de l’anesthésiologie.
Compte tenu de la proximité du nerf facial avec la fenêtre ovale, les auteurs effectuent des procédures de stapédotomie avec des électrodes de surveillance du nerf facial bimodal, placées dans les muscles ipsilatéraux orbiculaires oculi et oris.
Le conduit auditif, l’oreille et un espace d’environ 10 cm au-delà de l’oreillette sont préparés avec une solution de bétadine. Le patient est ensuite drapé de manière standard. Une injection d’anesthésique local avec de l’épinéphrine peut être effectuée au microscope avant de préparer le patient pour laisser plus de temps s’écouler avant de commencer la procédure.
Après avoir préparé et dragué l’oreille, le canal est examiné au microscope opératoire. Le canal est irrigué de la solution de préparation en prenant soin de ne pas blesser la peau du conduit auditif externe. Il existe plusieurs incisions qui peuvent être utilisées pour le lambeau tympanométal.
- Type 1: Une incision curviligne est pratiquée à partir de 3 mm latéralement à l’anneau à la position 6 heures. Celui-ci est courbé postérieurement jusqu’à une distance d’environ 7 mm latéralement à l’anneau, puis s’étendant au-dessus jusqu’à la position 12 heures d’environ 4 mm latéralement à l’anneau.
- Type 2: Une incision droite est pratiquée à partir de la position 6 heures de l’anneau à 6–7 mm latéralement. Une deuxième incision droite est faite à partir de la position 12 heures de l’anneau à une distance similaire latéralement, et les deux incisions sont ensuite connectées. </p>
Quelle que soit la méthode pour le lambeau tympanométal, il existe un équilibre entre « trop court » et « trop long ». Si le lambeau est trop long, il devient obstructif et inhibe la visualisation antérieure. S’il est trop court, il peut ne pas couvrir l’espace de l’oreille moyenne après le retrait du scutum.
Le lambeau tympanométal est surélevé médialement en prenant soin de ne pas déchirer le volet. Lorsque l’anneau est atteint, il est élevé du sillon dans le quadrant postéroinférieur. Il est élevé en dessous de la position 6 heures. Il y a plusieurs petits vaisseaux dans cette zone, et un morceau de gelfoam avec de l’épinéphrine peut être appliqué pour l’hémostase ainsi que pour garder le volet élevé. L’anneau est élevé de manière supérieure et le nerf chorda tympani est identifié. Celui-ci doit être séparé de manière atraumatique de l’anneau et de la membrane tympanique, en évitant d’étirer le nerf car cela peut entraîner une dysgueusie. La chaîne ossiculaire doit être palpée pour exclure la fixation du malléus ou de l’incus, et pour confirmer la fixation des étriers. En règle générale, la fixation de l’étrier se traduira par une articulation incudostapedial (IS) hypermobile. La fenêtre ronde doit également être examinée pour s’assurer qu’il n’y a pas eu d’oblitération.
En règle générale, le scutum doit être retiré pour fournir une visualisation et un accès à l’articulation IS et à l’étrier/fenêtre ovale. Cela peut être accompli avec la curette ou la perceuse. Ensuite, le joint IS est séparé. Cela devrait être fait dans une direction postérieure à antérieure, permettant au tendon stapédial de fournir une contre-traction pendant la séparation. Lorsqu’il est séparé, le tendon peut être divisé brusquement ou avec le laser. Les crus postérieurs des étriers sont ensuite divisés avec le laser généralement près de la plaque plantaire pour éviter un long reste, qui pourrait cicatriser la prothèse. L’étrier est soigneusement fracturé avec une aiguille rosée, et l’étrier est retiré. Avec la plaque plantaire en vue, la distance entre la plaque plantaire et le long processus de l’incus est mesurée pour déterminer la longueur de prothèse appropriée. Ensuite, nous créons un motif de rosette en utilisant le laser à un réglage de 500 mW. Cela permet à la perceuse de 0,7 mm ou à la dilatation en série avec des perceuses à main d’ouvrir le repose-pieds et la fenêtre ovale. Nous le positionnons à la jonction des 1/3 postérieur et des 2/3 antérieurs de la plaque plantaire pour réduire le risque de blessure aux organes vestibulaires. La prothèse est ensuite placée sur l’incus et à l’intérieur de la stapédotomie. La palpation de la chaîne ossiculaire devrait confirmer le mouvement de la prothèse dans la stapédotomie. Dans certains cas, une petite quantité d’irrigation peut être placée dans la niche de la fenêtre ronde et un réflexe peut être observé. Un patch sanguin ou une petite quantité de tissu mou peut être placé autour de l’extrémité distale de la prothèse. Le volet tympanoméatal est remis en position.
Le volet tympanoméatal est remis en place, garantissant que l’anneau se trouve dans la rainure. Une fine couche de pommade ou plusieurs petites bandes de Gelfoam avec une solution de Ciprodex peuvent être placées sur les lignes d’incision.
Une boule de coton et un pansement sont placés sur l’oreille externe. Un pansement Glasscock / mastoïdien n’est pas nécessaire.
L’oreille peut être remplie (partiellement ou complètement) avec une pommade ou Gelfoam lors de la chirurgie, ce qui nécessite du temps pour se dissoudre ou être enlevée. En règle générale, des gouttes (solution otique d’ofloxacine à 0,3%, Ciprodex à 0,3% / solution otique à 0,1%) sont prescrites et les patients sont invités à appliquer 3 à 5 gouttes une ou deux fois par jour pendant 1 à 3 semaines. Les patients ne doivent pas laisser l’eau pénétrer dans l’oreille pendant au moins 4 semaines après la chirurgie jusqu’à ce que la guérison complète ait été confirmée lors d’un rendez-vous de suivi. Ceci est accompli en enduisant une boule de coton avec de la vaseline et en la plaçant dans le méat lors de la douche. Ils ne doivent pas s’immerger dans un bain ou une piscine pendant ce temps. Les patients doivent également éviter les efforts importants ou les éternuements / toux restrictifs. Un émollient fécal peut aider à aller à la selle, et si le patient a besoin d’éternuer ou de tousser, il doit le faire avec la bouche ouverte plutôt que de l’étouffer. Le suivi a généralement lieu à 3-4 semaines pour s’assurer que tout guérit et qu’il n’y a pas d’infection. Un audiogramme est ensuite réalisé 3 mois après l’opération. Si un patient éprouve des vertiges importants ou des nausées postopératoires, il peut recevoir des antiémétiques agressifs (Phenergan PR est assez efficace). Si le vertige est invalidant, un court cours de stéroïdes peut être prescrit. Cela se résout généralement en 24 à 48 heures.
- Bacs d’oreille microscopiques standard.
- Laser: Le choix du type de laser dépend à la fois des préférences du chirurgien et de l’établissement. Les lasers au dioxyde de carbone ou à l’iridium sont tous deux efficaces.
- Forer: Si le repose-pieds ou le scutum nécessite un perçage, cela peut être accompli avec des perceuses de petit calibre (0,6 à 0,8 mm) réglées sur un régime inférieur (8 000 à 10 000).
- Prothèse: Une grande variété de prothèses sont disponibles, généralement dictées par la préférence du chirurgien.
L’auteur C. Scott Brown travaille également comme rédacteur en chef de la section oto-rhino-laryngologie du Journal of Medical Insight.
Le patient mentionné dans cet article vidéo a donné son consentement éclairé pour être filmé et est conscient que des informations et des images seront publiées en ligne.
References
- De Souza CE, Kirtane MV. Otospongiose. Oto-rhino-laryngologie – Série de chirurgie cervico-faciale Otologie et neurotologie. Noida, Uttar Pradesh, Inde: Thieme; 2013:204-226.
- Harrell RW. Évaluation tonale pure. Manuel d’audiologie clinique. 5e éd. Philadelphie, Pennsylvanie: Lippincott Williams et Wilkins; 2001:71-87.
Cite this article
Brown CS, Cunningham III CD. Stapédotomie au laser pour otosclérose. J Med Insight. 2023;2023(189). doi:10.24296/jomi/189.


