Estapedotomía láser para la otosclerosis
Main Text
Table of Contents
La otosclerosis puede conducir a una pérdida auditiva conductiva progresiva, lo que afecta significativamente la calidad de vida. Para los pacientes que eligen la cirugía, la membrana timpánica se eleva y se explora el espacio del oído medio. Si el cirujano confirma que el estribo está fijado en la ventana oval, se puede realizar una estapedotomía o estapedectomía. En la estapedotomía, el cirujano retira la superestructura del estribo, crea una fenestración en la placa del pie y coloca una prótesis desde el incus a través de la fenestración hasta el vestíbulo. En este caso, el paciente pudo recuperar casi toda la audición que se había perdido como resultado de la fijación del estabilo.
Típico para la mayoría de los pacientes con otosclerosis, nuestro paciente presentó una pérdida auditiva progresiva gradual durante muchos años. El paciente negó cualquier antecedente otológico significativo, como cirugía de oído, infecciones de oído, trauma, exposición al ruido o medicamentos ototóxicos. La madre del paciente tenía pérdida auditiva a finales de los 40 años y usaba un audífono.
En el examen físico, los oídos externos del paciente eran normales en apariencia. Los conductos auditivos externos eran normales. Las membranas timpánicas estaban claras, sin retracción ni evidencia de inflamación o derrame del oído medio. No hubo evidencia de "signo de Schwartze", una coloración rosada del promontorio sugestiva de otosclerosis activa. Se realizó un examen de diapasón (512 Hz), demostrando una conducción ósea mayor que la conducción aérea en el oído izquierdo (Rinne negativo). Se realizó una prueba de Weber, con lateralización al oído izquierdo, confirmando una pérdida auditiva conductiva. A 512 Hz, esto es indicativo de al menos un espacio aire-hueso de 25 dB. Las pruebas de Rinne negativas a 256 Hz y 1024 Hz implican niveles de espacio aire-hueso de 15 dB y 35 dB, respectivamente.
El audiograma del paciente demostró una pérdida auditiva conductiva en todas las frecuencias. La pérdida de audición generalmente comienza en las frecuencias más bajas y avanza para involucrar frecuencias más altas a medida que la fijación se generaliza.
Había una "muesca de Carhart" en la frecuencia de 2000 Hz (Figura 1). Este es un artefacto mecánico de pruebas, no una verdadera pérdida auditiva neurosensorial. La resonancia osicular normal en humanos es de alrededor de 2000 Hz, que se ve afectada por la fijación del estribo.
Los reflejos acústicos también son un componente importante del estudio. Si el estribo se ve afectado por la otosclerosis, los reflejos correspondientes estarán disminuidos o ausentes en el oído afectado. La timpanometría también puede mostrar un pico disminuido (As) debido a la reducción del cumplimiento.
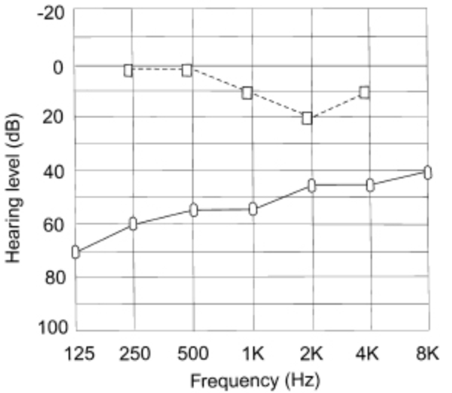
Figura 1. Audiograma típico de un paciente con otosclerosis. El efecto Carhart se demuestra a 2000 Hz.
La mayoría de los pacientes experimentan una pérdida auditiva notable en la 4ª década de la vida, pero pueden presentar síntomas antes o después de este tiempo. Dada la heterogeneidad del proceso de la enfermedad, la predicción de la progresión y el punto final de la pérdida auditiva sigue siendo difícil, particularmente en casos de otosclerosis coclear.
Los pacientes pueden optar por observar su pérdida auditiva, amplificar los sonidos ambientales con audífonos o someterse a una intervención quirúrgica. Es probable que los pacientes con puntajes deficientes de discriminación del habla antes de la operación se beneficien menos de la cirugía y deben ser asesorados como tales.
En este caso, la pérdida auditiva de la paciente estaba afectando significativamente su calidad de vida. Ella no quería usar audífonos y eligió someterse a una cirugía.
Los pacientes con infecciones activas del oído medio o perforaciones de la membrana timpánica no deben someterse a una estapedotomía.
La estapedotomía se puede realizar bajo anestesia general o local. Esto se puede determinar en función del estado de salud del paciente, así como de la preferencia del paciente. La realización de la estapedotomía bajo anestesia local proporciona la ventaja de detectar la aparición de cualquier síntoma vestibular.
El paciente se coloca en posición supina con la cabeza alejada del lado operatorio. La cama se gira 180 grados para permitir que el cirujano y el asistente trabajen sin las cargas de la configuración de anestesiología.
Dada la proximidad del nervio facial a la ventana oval, los autores realizan procedimientos de estapedotomía con electrodos de monitoreo del nervio facial bimodal, colocados en los músculos orbicularis oculi ipsilateral y oris.
El canal auditivo, la oreja y un espacio alrededor de 10 cm más allá de la aurícula se preparan con solución de Betadine. Luego, el paciente se cubre de manera estándar. Se puede realizar una inyección de anestésico local con epinefrina bajo el microscopio antes de preparar al paciente para permitir que transcurra más tiempo antes de comenzar el procedimiento.
Después de preparar y cubrir la oreja, el canal se examina bajo el microscopio operatorio. El canal se irriga de la solución de preparación con cuidado de no dañar la piel del canal auditivo externo. Hay múltiples incisiones que se pueden utilizar para el colgajo timpanomeatal.
- Tipo 1: Se realiza una incisión curvilínea a partir de 3 mm lateral al anillo en la posición de las 6 en punto. Esto se curva posteriormente a una distancia de aproximadamente 7 mm lateral al anillo y luego se extiende superiormente a la posición de las 12 en punto aproximadamente 4 mm lateral al anillo.
- Tipo 2: Se realiza una incisión recta desde la posición de las 6 en punto desde el anillo hasta 6-7 mm lateralmente. Se realiza una segunda incisión recta desde la posición de las 12 en punto desde el anillo a una distancia lateral similar, y luego se conectan las dos incisiones. </p>
Independientemente del método para el colgajo de timpanomeatal, hay un equilibrio de "demasiado corto" versus "demasiado largo". Si el colgajo es demasiado largo, se vuelve obstructivo e inhibe la visualización anterior. Si es demasiado corto, es posible que no cubra el espacio del oído medio después de que se haya retirado el escuto.
El colgajo tympanomeatal se eleva medialmente con cuidado de no rasgar el colgajo. Cuando se alcanza el anillo, se eleva desde el surco en el cuadrante posteroinferior. Se eleva inferiormente a la posición de las 6 en punto. Hay varios vasos pequeños en esta área, y se puede aplicar un trozo de espuma de gel con epinefrina para la hemostasia, así como para mantener el colgajo elevado. El anillo se eleva superiormente, y se identifica el nervio de la cuerda del tímpano. Esto debe separarse atraumáticamente del anillo y la membrana timpánica, evitando estirar el nervio, ya que esto puede provocar disgeusia. La cadena osicular debe palparse para descartar la fijación del malleus o el incus, y para confirmar la fijación del estribo. Por lo general, la fijación del estribo dará como resultado una articulación incudostapedial (IS) hipermóvil. La ventana redonda también debe examinarse para asegurarse de que no se ha producido la destrucción.
Por lo general, el escudo debe retirarse para proporcionar visualización y acceso a la articulación IS y al estribo/ventana ovalada. Esto se puede lograr con la cureta o el taladro. A continuación, se separa la articulación IS. Esto debe hacerse en una dirección posterior a anterior, permitiendo que el tendón estapedial proporcione contratracción durante la separación. Cuando se separa, el tendón se puede dividir bruscamente o con el láser. La corteza posterior del estribo se divide con el láser generalmente cerca de la placa del pie para evitar un remanente largo, que podría cicatrizar la prótesis. El estribo se fractura cuidadosamente con una aguja rosada, y se retira el estribo. Con el reposapiés a la vista, se mide la distancia desde el reposapiés hasta el proceso largo del incus para determinar la longitud adecuada de la prótesis. A continuación, creamos un patrón de roseta utilizando el láser en un ajuste de 500 mW. Esto permite que el taladro de 0,7 mm o la dilatación en serie con taladros manuales abran la plataforma y la ventana ovalada. Colocamos esto en la unión del 1/3 posterior y el 2/3 anterior de la placa del pie para reducir la probabilidad de lesión en los órganos vestibulares. La prótesis se coloca sobre el incus y dentro de la estapedotomía. La palpación de la cadena osicular debe confirmar el movimiento de la prótesis dentro de la estapedotomía. En algunos casos, se puede colocar una pequeña cantidad de riego en el nicho de la ventana redonda y se puede observar un reflejo. Se puede colocar un parche de sangre o una pequeña cantidad de tejido blando alrededor del extremo distal de la prótesis. El colgajo tympanomeatal vuelve a su posición.
El colgajo tympanomeatal se vuelve a colocar en su lugar, asegurando que el anillo se asiente en la ranura. Se puede colocar una capa delgada de ungüento o varias tiras pequeñas de Gelfoam con solución Ciprodex sobre las líneas de incisión.
Una bola de algodón y una curita se colocan en la oreja externa. Un apósito Glasscock / mastoides no es necesario.
El oído puede llenarse (parcial o completamente) con ungüento o espuma de gel en la cirugía, lo que requiere tiempo para disolverse o retirarse. Por lo general, se prescriben gotas (solución ótica al 0,3% de ofloxacina, solución ótica de Ciprodex al 0,3%/0,1%) y se indica a los pacientes que apliquen de 3 a 5 gotas una o dos veces al día durante 1 a 3 semanas. Los pacientes no deben permitir que el agua entre en el oído durante al menos 4 semanas después de la cirugía hasta que se haya confirmado la curación completa en una cita de seguimiento. Esto se logra cubriendo una bola de algodón con vaselina y colocándola en el meato al ducharse. No deben sumergirse en un baño o piscina durante este tiempo. Los pacientes también deben evitar el esfuerzo significativo o los estornudos/tos restrictivos. Un ablandador de heces puede ayudar en los movimientos intestinales, y si el paciente necesita estornudar o toser, debe hacerlo con la boca abierta en lugar de sofocarla. El seguimiento generalmente ocurre a las 3-4 semanas para garantizar que todo se esté curando y que no haya infección. Luego se realiza un audiograma 3 meses después de la operación. Si un paciente experimenta vértigo significativo o náuseas después de la operación, se le pueden administrar antieméticos agresivos (Phenergan PR es bastante efectivo). Si el vértigo es incapacitante, se puede prescribir un curso corto de esteroides. Esto normalmente se resuelve en 24-48 horas.
- Instrumentos estándar de bandeja microscópica para los oídos.
- Láser: La selección del tipo de láser depende tanto de las preferencias del cirujano como de las institucionales. Los láseres de dióxido de carbono o iridio son efectivos.
- Perforar: Si la plataforma o el escudo requieren perforación, esto se puede lograr con taladros de pequeño calibre (0.6–0.8 mm) ajustados a RPM más bajas (8,000–10,000).
- Prótesis: Una amplia variedad de prótesis están disponibles para su uso, generalmente dictadas por la preferencia del cirujano.
El autor C. Scott Brown también trabaja como editor de la sección de Otorrinolaringología del Journal of Medical Insight.
El paciente al que se hace referencia en este artículo de video ha dado su consentimiento informado para ser filmado y es consciente de que la información y las imágenes se publicarán en línea.
References
- De Souza CE, Kirtane MV. Otosclerosis. Otorrinolaringología – Serie de Cirugía de Cabeza y Cuello Otología y Neurotología. Noida, Uttar Pradesh, India: Thieme; 2013:204-226.
- Harrell RW. Evaluación de tono puro. Manual de Audiología Clínica. 5ª ed. Filadelfia, PA: Lippincott Williams y Wilkins; 2001:71-87.
Cite this article
Brown CS, Cunningham III CD. Estapedotomía láser para la otosclerosis. J Med Insight. 2023;2023(189). doi:10.24296/jomi/189.


