살아있는 기증자의 수혜자 신장 이식
Main Text
말기 신장 질환(ESRD)은 만성 신장 질환(CKD) 진행의 마지막 단계입니다. 만성콩팥병은 다양한 병인을 가지고 있으며, 다양한 방식으로 나타나며, 환자에 따라 진행됩니다. 만성콩팥병의 이질성에도 불구하고 ESRD가 발생하면 환자는 신대체요법(RRT)이 필요합니다. RRT는 혈액 투석, 복막 투석 또는 신장 이식의 세 가지 갈래 중 하나입니다. 이 중 신장 이식은 환자에게 최상의 삶의 질, 생존율 향상, 완치의 기회를 제공합니다. 그러나 신장 이식의 성공으로 결과와 필요한 면역 억제에 대한 내성이 개선됨에 따라 사망한 장기 기증자의 증가에도 불구하고 극심한 장기 부족 현상이 발생했습니다. 그 결과, 살아있는 기증자에 대한 노력이 점점 더 중요해지고 있습니다. 수혜자의 경우, 이식 품질이 우수하고 대기 및 투석의 필요성이 없기 때문에 살아있는 기증자로부터 이식을 받는 것이 가장 좋은 결과를 얻을 수 있습니다. 이 기사에서는 이러한 사례를 제시하고 의사가 신장 이식을 수행할 때 수술 전과 수술 중에 고려해야 할 중요한 사항에 대해 논의할 것입니다.
만성 신장 질환(CKD)에 대한 국립 신장 재단(National Kidney Foundation)의 정의는 이 환자 집단에 대한 치료 접근 방식을 표준화하기 위해 제정되었습니다. 만성콩팥병은 신장의 구조적 또는 기능적 이상 및/또는 사구체 여과율(GFR)이 < 60mL/min/1.73m에 의해 3개월 이상 지속된 신장 손상으로 정의된다2. 만성콩팥병의 단계는 GFR 수준에 따라 다르며, I단계에서 GFR은 ≥ 90입니다. 2단계에서 GFR은 60-89입니다. III단계에서 GFR은 30-59입니다. IV단계에서 GFR은 15-29입니다. V기(신부전)에서 GFR은 < 15 또는 투석 의존성입니다. 2 이 증례 보고에서는 투석을 시작하기 전에 생체 관련 신장 이식을 받은 말기 신장 질환(V기 CKD) 환자에 대해 논의할 것입니다.
이 환자는 당뇨병성 및 고혈압성 신증에 이차적으로 제1형 당뇨병, 고혈압, 갑상선 기능 저하증, 고지혈증 및 ESRD를 앓았던 과거 병력이 있는 56세 여성으로, 매사추세츠 종합병원에 여동생의 신장 이식 수술을 받았습니다.
그녀의 과거 수술 이력은 제왕절개 및 왼쪽 상지 AV 누공에 중요합니다. 그녀의 주목할만한 약물에는 암로디핀, 칼시트리올, 레보티록신, 올메사르탄, 프라바스타틴, 라식스, 카엑살레이트가 있습니다. 그녀는 아스피린과 페니실린에 알레르기가 있습니다. 사회적으로는 남편과 함께 살면서 지역 초등학교에서 교편을 잡고 있다. 그녀는 예방 접종을 받은 개와 거북이를 애완 동물로 키우고 있지만 이식 후 더 이상 거북이를 돌보지 않을 것이라고 말합니다. 그녀는 술을 마시지 않으며 1979년에 끊은 1갑 연도의 이전 흡연자였습니다. 그녀는 불법 약물 사용을 부인합니다. 그녀는 과거에 여행이나 결핵에 노출된 적이 없다고 부인했다.
수술 전 검사에서 환자는 건강해 보이는 56세 여성으로 나타났다. 그녀의 복부 검사는 부드럽고 팽창되지 않은 복부와 제왕 절개 수술 절개가 잘 치유된 정상 범위 내에 있는 것으로 나타났습니다. 그녀의 대퇴골과 페달 맥박은 양측에서 만져질 수 있었다. 신장 이식을 고려하고 있는 ESRD 환자의 경우 하지 맥박을 평가하여 심각한 말초 혈관 질환의 증거를 찾는 것이 중요합니다. 이는 이식된 신장의 동맥이 수혜자의 장골 혈관에 문합되는 죽상동맥경화성 질환을 최소화하기 위한 것입니다. 대동맥계의 심각한 말초 동맥 질환(PAD)은 원위 장골 동맥의 박리로 인해 동종 이식편 또는 동측 하지로의 순환을 손상시키거나 동종 이식편에 의해 하지 순환을 훔칠 수 있습니다. 2 개
일반적으로 신장 이식 전 심장 평가에는 심전도 및 심장 초음파가 포함됩니다. 또한 CAD 병력이 있거나 심각한 위험 요인(당뇨병, 1년 이상 혈액 투석, 좌심실 비대, 60세 >, 흡연 병력, 고혈압 또는 고지혈증)이 있는 입원 환자에 대해 스트레스 검사 및/또는 관상 동맥 조영술을 실시합니다. 배뇨 이상 또는 요로 폐색(예: 전립선)의 증상 또는 징후가 있는 환자의 경우 출구 폐쇄를 배제하기 위해 배뇨 방광 조영술과 완전한 하부 요로 평가가 필요합니다. 3 환자가 말초 혈관 질환의 병력이 있거나 혈관 검사에서 관련 소견이 있는 경우 환자는 장골 석회화를 평가하기 위해 하지의 맥박량 기록(PVR) 및/또는 복부와 골반의 CT 스캔(조영제 없음)을 받아야 합니다.
이 환자는 수술 전 심전도 검사를 받았는데 부정맥이나 허혈은 보이지 않았습니다. 그러나 그녀의 과거 병력에 여러 관상동맥 질환(CAD) 위험 요인이 포함되어 있었기 때문에 그녀는 심각한 죽상동맥경화성 병변을 제외한 관상동맥 조영술을 받았습니다. 수술 전 흉부 엑스레이에서 이전의 육아종 질환의 증거가 나타났고, 후속 흉부 CT 스캔에서 다른 관련 소견 없이 이를 확인했습니다(그림 1–3).
또한 기증자 여동생은 표준 기증자 수술 전 정밀 검사를 받았습니다. 여기에는 적절한 신장 기능을 보장하고 수술 후 신장이 손상되지 않을 위험을 최소화하는 것이 포함됩니다. 감염성 질환 및 악성 종양 제거도 필요합니다. 마지막으로, 신장의 크기와 혈관 구조를 비교하기 위한 신장 영상 촬영을 수행하여 기증자 절차의 측면성을 결정했습니다. 을 클릭합니다.
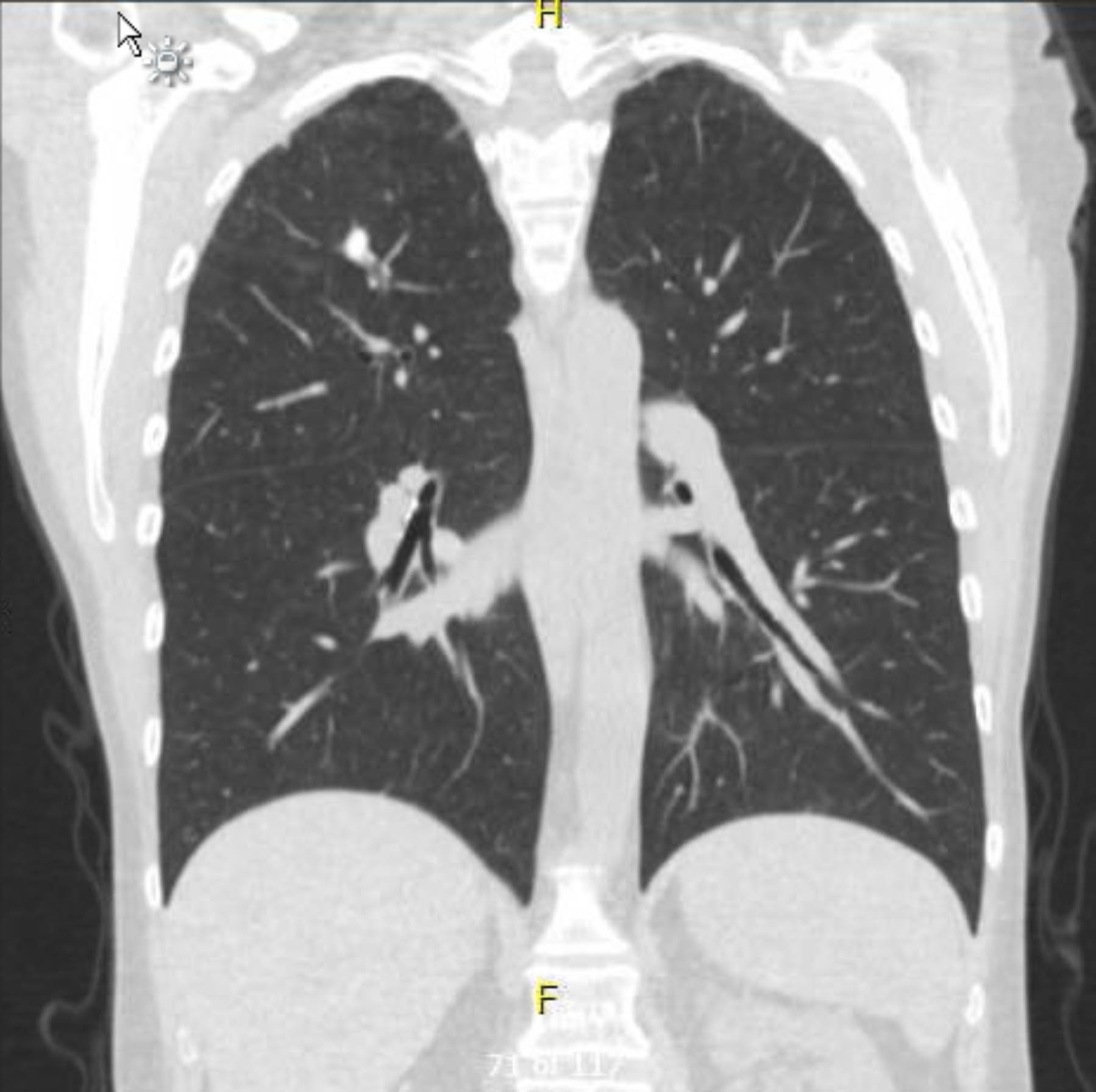
그림 1. 수술 전 비조영제 흉부 CT. 코로나 전망. 오른쪽 정점의 육아종 변화.
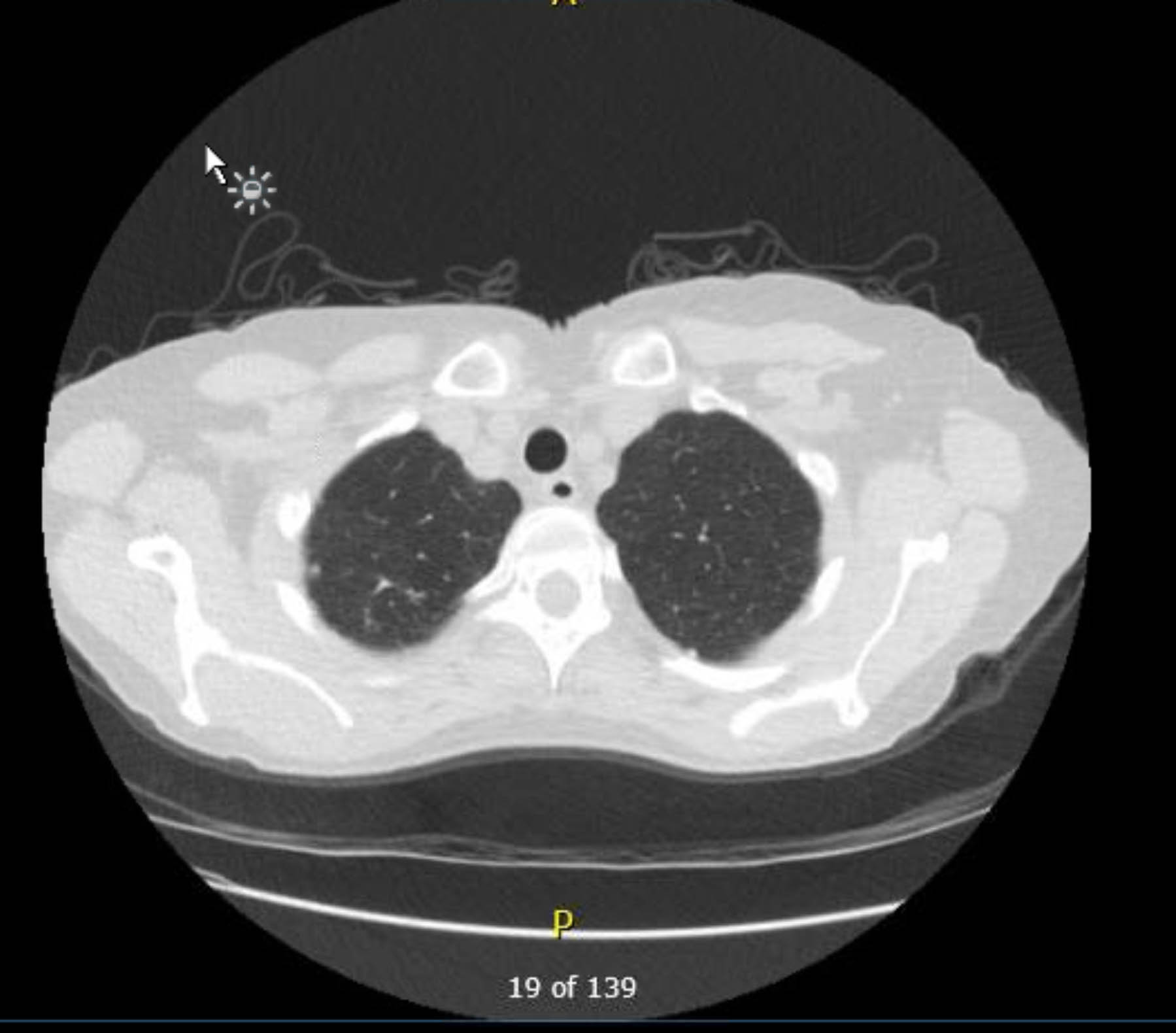
그림 2. 수술 전 비조영제 흉부 CT. 축 뷰. 오른쪽 정점의 육아종 변화.
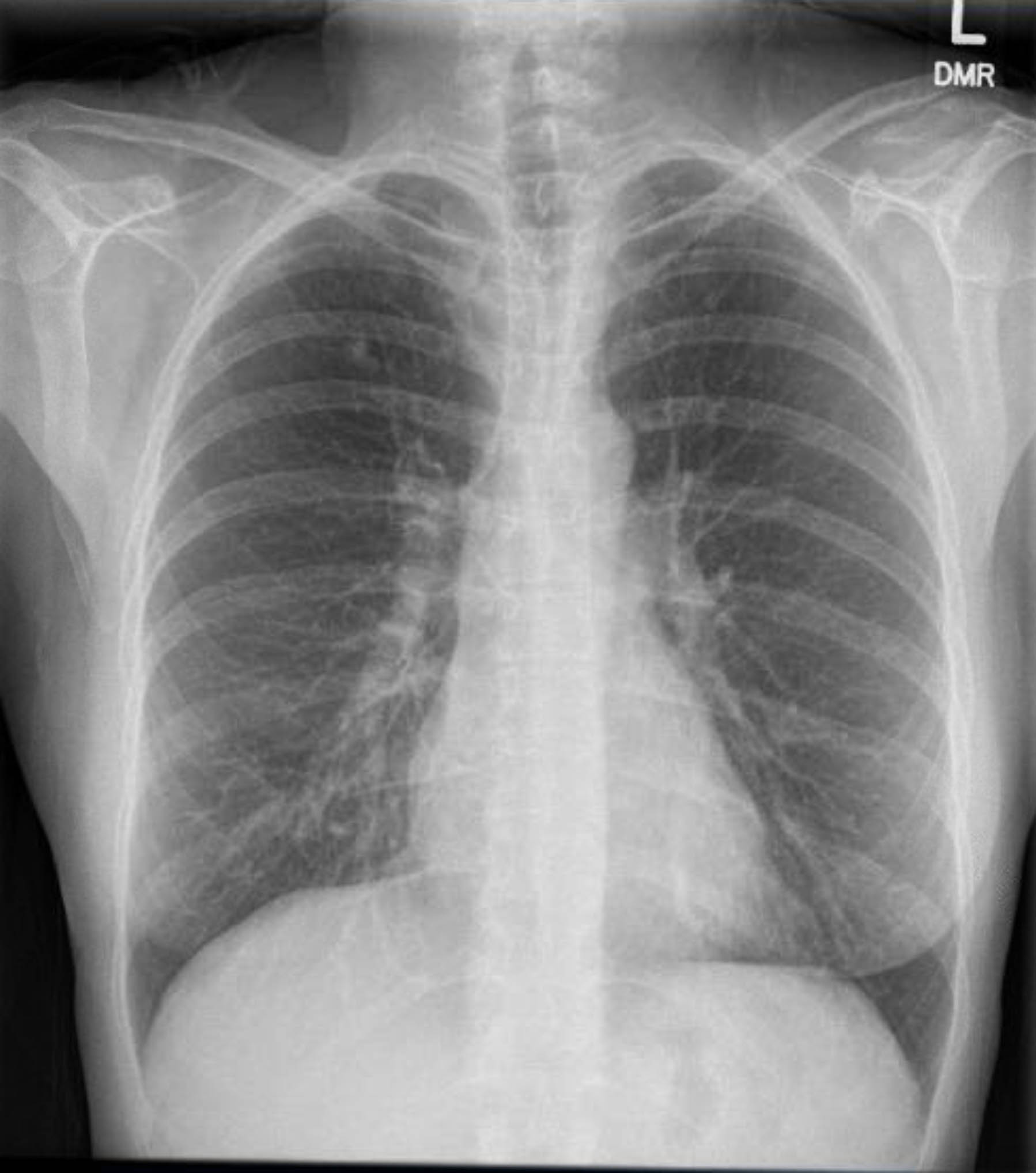
그림 3. 수술 전 흉부 X-레이. 오른쪽 상엽의 석회화된 육아종.
ESRD는 매우 이질적인 양상과 질병 진행을 가지고 있습니다. 미국에서 만성 신부전의 가장 흔한 원인은 당뇨병으로 전체 신부전의 45%를 차지합니다. 두 번째와 세 번째로 흔한 원인은 각각 고혈압성 신증(27%)과 만성 사구체신염(11%)입니다. 4 만성콩팥병이 ESRD로 진행되려면 전해질, 대사 산물, 호르몬 및 독소의 여과와 전체액 균형을 돕기 위해 혈액 투석을 받아야 합니다. 환자가 투석을 받지 않으면 신장 이식을 받아야 하며, 그렇지 않으면 치명적일 수 있습니다.
ESRD의 치료 옵션은 투석(복막 투석 또는 혈액 투석) 및/또는 이식입니다. 2018년 미국에서는 ESRD의 전체 사례 중 85.9%가 혈액투석을 통한 신대체요법을 시작했고, 10.9%는 복막 투석으로 시작했으며, 2.9%는 선제적 신장 이식을 받았다. 5 개
신장 이식은 사망한 기증자 또는 살아있는 기증자로부터 이루어집니다. 가족이나 친구가 기증을 원하지만 양립할 수 없는 경우, 생체 기증자 짝 교환(기증자가 다른 기증자와 기증을 교환하여 수혜자가 호환되는 신장을 받는 경우)이 옵션이 될 수 있으며, 이는 의도한 수혜자와 호환되지 않는 기증자를 교환하여 대신 각 기증자가 호환되는 수혜자에게 신장을 기증하는 것입니다. 마지막으로, 비지시적 이타적 기증자는 기증자를 신중하게 선택하기 위해 매우 엄격한 과정이 필요하며, 한 연구에 따르면 비지시적 이타적 기증자의 거의 60%가 초기 평가 및 교육 세션 후에 중도탈락하여 지속 불가능한 기증자 공급원이 되었습니다. 6 이타적인 기증자가 평가를 완료하고 잠재적 기증자 후보로 받아들여지면, 우리는 그들이 짝을 이룬 교환 체인을 시작하도록 하는 것이 관행입니다. 이것은 호환되지 않는 기증자가 있는 수혜자와 매칭하여 다른 사람에게 기증하는 방식으로 수행됩니다. 여러 수신자는 한 수신자와 일치하는 것보다 이점이 있습니다.
ESRD에 대한 다양한 치료 방식에도 불구하고 신장 이식은 여전히 가장 확실하고 지속적인 신대체 요법입니다. 삶의 질이 향상되고 투석보다 비용 효율적이며 전반적으로 생존율이 향상됩니다. 3 실제로, 이식 전 환자와 이식 후 환자의 사망률을 비교할 때 모든 연령대에서 신장 이식 시 기대 수명이 약 두 배로 늘어납니다. 4 개
사망한 기증자의 신장과 살아있는 기증자의 신장 중 하나를 선택할 때, 여러 연구에서 살아있는 기증자의 신장이 짧은 허혈성 시간을 감안할 때 수술 후 이식 기능 지연의 발생률이 낮아 이식 후 결과가 더 좋다고 밝혔습니다. 살아있는 기증자는 또한 수혜자에게 더 긴 신장 이식 기능을 제공하는데, 이는 기증자가 건강한 것과 관련이 있을 수 있습니다. 다른 이점으로는 투석 시 긴 대기 시간을 피할 수 있고 적시에 기증자와 수혜자 절차를 조정할 수 있는 능력이 있습니다. 3 신장 이식 전 투석을 시작한 환자에서 수술 후 이식편 생존율이 가장 높은 것으로 나타났습니다. 4 여기에 제시된 환자의 경우, 혈액투석을 시작하기 전에 살아있는 관련 기증자를 찾을 수 있었기 때문에 투석을 받은 후 사망한 기증자의 신장 또는 이식을 받은 환자와 비교할 때 이식편 생존 가능성이 가장 높습니다.
위에서 언급했듯이 ESRD의 다양한 양상과 질병 진행의 차이를 감안할 때 완전한 병력, 신체 검사 및 적절한 영상 촬영을 통한 매우 철저한 수술 전 평가가 필요합니다. 수술 전에 배제해야 하는 신장 이식의 절대 금기 사항에는 활동성 감염, 악성 종양, 활성 약물 남용 및 잘 조절되지 않는 정신 질환이 포함됩니다. 3 다른 중요한 고려 사항으로는 철저한 심혈관 및 말초 혈관 평가가 있는데, 이 두 가지 모두 환자가 신장 이식을 받기에 적합하지 않을 수 있기 때문입니다.
에머리히 울만(Emerich Ullman)은 1902년에 처음으로 신장 이식을 시도했다고 보고했지만, 최초의 성공적인 신장 이식은 1954년 조셉 머레이(Joseph Murray)가 면역학적 장벽을 우회하여 면역 억제를 사용하지 않고 두 일란성 쌍둥이 사이의 신장 이식을 완료할 때까지 완료되지 않았습니다. 3 같은 10년 동안, 스테로이드와 방사선이 최초의 면역 억제제였지만, 신장 이식의 새로운 시대가 시작된 것은 1960년경에 아자티오프린(이무란)이 도입된 것이었습니다. 그 후 30년 동안 면역 억제는 계속 발전하여 이제 이러한 약물은 독성 프로필이 더 낮고 환자가 더 잘 견딜 수 있습니다. 7 개
불행히도 이식의 가장 큰 문제는 필요한 사람들이 사용할 수 있는 장기가 부족하다는 것입니다. 고형 장기 이식의 성공은 아이러니하게도 심각한 장기 이식의 가장 큰 원인입니다. 생존율이 향상되고 면역 억제에 대한 내성이 생기면서 의사와 환자 모두 이식을 선택하게 되었습니다. 1,8 이러한 장기가 필요한 환자는 ESRD를 앓고 있는 환자입니다. 2018년 미국의 ESRD 유병률은 785,883명이며 발병률은 131,779명입니다. 5 신장 이식 대기자 명단에는 88,627명이 등록되어 있으며 매달 약 3,700명의 환자가 추가되고 있습니다. 살아있는 신장 기증자와 사망한 신장 기증자 모두의 연간 신장 이식 건수는 증가했지만 여전히 30,000건 미만(2022년 25,500건)입니다. 9 따라서 대기 시간의 중앙값은 3.6년입니다. 10 이 사례에 내원한 환자는 당뇨병 및 고혈압성 신병증에 이차적으로 ESRD를 앓고 있는 56세 여성으로 선제적 생체 관련 신장 이식을 받았습니다.
선제적 신장 이식은 ESRD 환자가 이식을 받기 전에 아직 투석을 시작하지 않았다는 점에서 독특한 상황입니다. 미국 환자의 2.9%만이 ESRD 치료의 초기 방법으로 신장 이식을 받았습니다. 5 문헌을 검토한 결과, 생체 기증이 사망한 기증자 이식과 비교할 때, 특히 투석 없이 선제적으로 생체 기증자 이식을 시행할 때 환자 및 동종이식 생존율이 더 높다는 것을 시사하는 여러 논문이 있습니다. 6 생체 기증자 이식은 투석 대기 시간을 줄이고, 입원 기간을 단축하고 비용을 절감하며, 이식 후 결과를 전반적으로 개선합니다. 11 투석을 시작하기 전에 투석을 받으면, 환자는 투석의 이환율, 투석 접근 절차 및 투석과 관련된 비용을 피할 수 있습니다. 이식 전 투석 대기 시간이 연구된 결과 정량적으로 신장 이식 후 이식편 손실의 가장 큰 독립 위험 요인 중 하나인 것으로 나타났습니다. 12 이식 전 투석을 받은 환자의 수술 후 결과는 비선제적 이식에 비해 이식 기능 지연률이 낮다. 13 기증자의 관점에서 볼 때, 살아있는 신장 기증자의 생존율은 비기증자와 비슷하며, ESRD의 위험은 유의하게 증가하지 않습니다. 14의
외과적 관점에서 볼 때, 이 사건 전반에 걸쳐 더 많은 논의가 필요한 몇 가지 결정이 내려졌습니다. 첫 번째 임상적 결정은 외과적 노출과 관련이 있었다. 신장 이식의 역사에서 허벅지 위쪽이 이식 부위였던 시절이 있었습니다. 그러나 상행 감염 위험이 훨씬 더 높은 피부 요관 절개술이 필요하기 때문에 중단되었습니다. 1956년, 메릴과 머레이는 장골포사를 이용한 첫 번째 이식 수술을 설명했습니다. 연구진은 신장 포사가 동시 신장 절제술이 필요하고 요관 침합 형성 위험이 높기 때문에 요관 문합술이 필요하기 때문에 선택되지 않았다고 지적했습니다. 그 결과, 장골포는 장골혈관을 이용한 적절한 혈액 공급과 요관세포절개술을 통해 방광으로 직접 접근할 수 있는 요관 배액을 가능하게 한다는 결론을 내렸습니다. 15 신장은 일반적으로 오른쪽 장골 포사(기증된 신장의 반대쪽)에 위치하는데, 이는 대부분의 기증자 신장 절제술이 신장 정맥의 길이가 길어짐에 따라 왼쪽이 되기 때문입니다. 2 그러나 이 증례 발표에서 환자는 제1형 당뇨병 병력이 있고 향후 췌장 이식이 필요할 수 있다는 점을 감안하여 좌측 장골포사에 이식을 받았습니다(일반적으로 우측 장골포사에 이식). 환자의 이전 수술 이력과 혈관 해부학적 구조를 고려하여 때때로 고려되는 마지막 접근법은 복강 내 접근법입니다.
이 수술의 다음 중요한 단계는 혈관 문합입니다. 신장 정맥은 대부분 먼저 문합되고 일반적으로 외부 장골 정맥에 끝에서 옆으로 문합되지만 이 위치는 동맥 문합에 따라 다릅니다. 동맥 문합술은 기증자의 신장 동맥을 수혜자의 공통, 외부 또는 내부 장골 동맥과 연결할 수 있으며 절차는 시간이 지남에 따라 발전해 왔습니다. 역사적으로, 내부 장골은 기증자 신장 동맥에 대한 종단 간 문합을 위해 우선적으로 선택되었습니다. 그러나 이것은 나중에 신장 동맥을 총회장동맥 또는 외부 장골 동맥에 대해 끝에서 옆으로 접근하는 것보다 우월하지 않은 것으로 나타났습니다. 따라서 오늘날 가장 흔한 문합술은 기증자 신장 동맥과 수혜자 외부 장골 동맥 사이인데, 이 혈관은 골반에 가지가 없고 방광에 근접하여 원위 요관 혈액 공급을 손상시키지 않으면서 요관 세포의 생성을 용이하게 하기 때문입니다. 사망한 기증자로부터 신장을 회수한 경우, 기증자의 대동맥도 회수되어 카렐 패치로 만들어 총회장동맥 또는 외장골동맥의 문합에 사용할 수 있습니다. 2 기증자의 신장을 조달할 때 한 가지 중요한 고려 사항은 신장 동맥의 수입니다. 기증자가 사망한 기증자인 경우, 기증자 대동맥에서 유래한 모든 신장 동맥을 보존할 수 있으며, 여기에는 카렐 패치의 기원도 포함됩니다. 그러나 살아있는 기증자의 경우 이것이 불가능하며 여러 동맥을 개별적으로 문합하거나 더 일반적으로 신장을 이식하기 전에 하나의 동맥으로 함께 문합합니다. 신장의 상극에 공급하는 작은 부속 동맥이 있는 경우 종종 결찰됩니다. 하부 극 동맥은 요관에 혈액을 공급할 가능성이 더 높으며 결과적으로 요관에 혈액 공급이 최적이어야 하기 때문에 결찰될 가능성이 적습니다.
고려해야 할 마지막 문합은 수혜자 방광 문합에 대한 기증자 요관의 건설입니다. 신장 이식 기간 동안 기증자의 요관을 수혜자 방광에 이식하는 요관세포절개술에 대한 몇 가지 접근 방식이 있었습니다. 초기에 가장 널리 사용된 문합술은 리드베터-폴리타노(Leadbetter-Politano) 기법으로, 전방 방광절개술을 통해 노출을 통해 요관의 점막하 터널링과 해부학적 위치에 가까운 신오리피스 배치를 허용해야 하는 방광 내 기술이었습니다. 16 리치(Lich)와 그레고아(Gregoir)가 개발한 보다 최근의 방광 외 접근법은 오늘날 대부분의 이식 센터에서 채택되고 있으며, 이 경우에 사용되는 접근법이다. 방광 돔에 하나의 작은 방광 절개술이 만들어지고 원위 기증자 요관이 방광 점막에 문합됩니다. 그런 다음 혈청근층이 요관 위로 닫힙니다. 2 마지막 방법은 요관 절개술로, 수혜자 요관과 기증자 신장 골반의 가장 낮은 부분 사이의 문합술입니다. 이 접근법은 종종 동측 자연 신장 절제술이 필요하고 요관 누출률이 더 높은 것으로 나타났기 때문에 자주 사용되지 않습니다. 2 개
이 경우의 마지막 고려 사항이자 신장 이식 문헌에서 여전히 논란의 여지가 있는 것은 요관 스텐트의 사용입니다. 여러 연구에서 요관 스텐트의 위험과 이점을 조사했습니다. 신장 이식 후 비뇨기과 합병증 중 대부분은 방광 요관 문합에서 비롯됩니다. 요관 스텐트의 치료 이점은 방광 점막 문합에 대한 수밀 요관 점막 생성을 단순화하고 해부학적 꼬임을 줄인다는 것입니다. 그러나 스텐트 사용과 관련된 중요한 위험에는 재발성 요로 감염 및 궁극적인 이식편 손실이 포함됩니다. 전반적으로, 문헌은 보편적 스텐트 삽입술의 이환율과 비용을 적절하게 평가할 수 없었으며, 따라서 이 관행은 수술 당시 외과 의사 간의 평가 및 결정으로 남아 있습니다. 17 이 경우, 담당 의사는 기증자의 신장에 여분의 신장 골반이 있다는 것을 발견하였으며, 요관 문합술을 마치기 전에 신장 골반이 충만해 보이는 것을 발견하였습니다. 결과적으로, 4.7 Fr. 이중 J 스텐트를 삽입하였다.
요약하자면, 이 사례는 생체 관련 선제적 신장 이식을 강조합니다. 내원한 환자는 기증할 의사가 있을 뿐만 아니라 기증에 적합하다고 판단되는 살아있는 기증자를 만날 수 있을 만큼 운이 좋았습니다. 생중 기증의 결과는 사망한 기증보다 우수하며, 특히 이 환자의 경우처럼 투석을 시작하기 전에 시행할 때 더욱 그렇습니다. 신장이식 대기자 명단이 계속 늘어남에 따라 생체 기증의 중요성은 계속 커질 것입니다. 따라서 미국 전역의 신장 이식 센터는 생체 기증을 장려해야 합니다. 한 가지 유망한 발전은 복강경 기증자 신장 절제술의 보급입니다. 현재 기증자 신장 절제술의 90% 이상에 사용되는 이 기술은 살아있는 기증자의 회복 시간을 단축합니다. 11 이것은 ESRD 환자의 장기 부족 문제를 해결하기 위해 기증을 지속적으로 장려해야 하는 작업의 한 예입니다.
Fogarty Hydragrip 클램프는 장골 혈관을 클램핑할 때 사용되었습니다. Edward Lifesciences는 Fogarty 클램프용 Hydragrip 인서트를 제공합니다. 이러한 덜 외상적인 클램프는 해부의 위험을 줄이는 것으로 믿어집니다. 동맥 문합을 수행할 때 Teleflex Medical의 대동맥 펀치가 동맥 절제술에 사용됩니다.
없음.
MGH 이식 펠로우인 Corey Eymard는 Nahel Elias 박사와 함께 이 절차를 수행했습니다.
임상 병력, 방사선 및 수술 중 비디오 사용에 대한 동의는 이 증례 보고서 편집 및 촬영에 관련된 환자 및 제공자로부터 얻었습니다.
References
- 의료 개선 연구소. 장기 기증 업데이트: 성공은 새로운 도전을 가져옵니다. 이용 가능 장소: http://www.ihi.org/resources/Pages/ImprovementStories/OrganDonationUpdateSuccessBringsNewChallenges.aspx
- Pereira BJG, Sayegh MH, Blake P. 만성 신장 질환, 투석 및 이식. 제2판 펜실베이니아 주 필라델피아: 엘스비어 손더스; 2005.
- 휴마 A, 던 DL. 제 11 장: 이식. 에서: Schwartz의 수술 원리. 9e 에디션 뉴욕, 뉴욕 : McGraw-Hill; 2010.
- 펀치, JD. 제 45 장: 장기 이식. 에서: 현재 진단 및 치료. 13e ed. 16, 뉴욕, 뉴욕 : McGraw-Hill; 2006.16. Monga M. 요관경 검사. 뉴욕: Humana Press, 2013.
- 미국 신장 데이터 시스템. 2020 USRDS 연례 데이터 보고서: 미국 신장 질환 역학. 미국 국립보건원(National Institutes of Health), 국립 당뇨병 및 소화기 및 신장 질환 연구소(National Institute of Diabetes and Digestive and Kidney Diseases), 베데스다, MD, 2020.
- Davis CL, Delmonico FL. 생체 기증자 신장 이식: 생체 기증자에 대한 현재 관행 검토. J Am Soc 네프롤. 2005년 7월; 16(7):2098-110. doi:10.1681/ASN.2004100824입니다.
- 머레이 JE, 메릴 JP, 해리슨 JH, 윌슨 RE, Dammin GJ. 면역억제 약물 요법에 의한 인간-신장 동형이식편의 생존 연장. N Engl J Med. 1963년 6월 13일;268:1315-23. doi:10.1056/NEJM196306132682401입니다.
- 클라인 AS, Messersmith EE, Ratner LE, Kochik R, Baliga PK, Ojo AO. 1999-2008년 미국의 장기 기증 및 활용. Am J 이식. 2010년 4월; 10(4 Pt 2):973-86 참조. doi:10.1111/j.1600-6143.2009.03008.x입니다.
- 장기 조달 및 이식 네트워크. 데이터. 이용 가능: https://optn.transplant.hrsa.gov/data.
- 장기 기증 및 이식 통계. 국립 신장 재단(National Kidney Foundation). 2016. 이용 가능 장소: https://www.kidney.org/news/newsroom/factsheets/Organ-Donation-and-Transplantation-Stats.
- Axelrod DA, McCullough KP, Brewer ED, Becker BN, Segev DL, Rao PS. 1999-2008 년 미국의 신장 및 췌장 이식 : 생체 기증의 변화하는 얼굴. Am J 이식. 2010년 4월; 10(4 Pt 2):987-1002입니다. doi:10.1111/j.1600-6143.2010.03022.x입니다.
- Meier-Kriesche HU, Kaplan B. 신장 이식 결과에 대한 가장 강력한 수정 가능한 위험 요인으로서의 투석 대기 시간: 쌍을 이루는 기증자 신장 분석. 이식. 2002년 11월 27일; 74(10):1377-81. doi:10.1097/00007890-200211270-00005입니다.
- Kasiske BL, 스나이더 JJ, Matas AJ, Ellison MD, Gill JS, Kausz AT. 선제적 신장 이식: 장점과 장점. J Am Soc 네프롤. 2002년 5월; 13(5):1358-64. doi:10.1097/01.asn.0000013295.11876.c9입니다.
- 이브라힘 HN, 폴리 R, 탄 L 등 신장 기증의 장기적인 결과. N Engl J Med. 2009년 1월 29일; 360(5):459-69. doi:10.1056/NEJMoa0804883입니다.
- 메릴 JP, 머레이 JE, 해리슨 JH, 길드 WR. 일란성 쌍둥이 사이의 인간 신장 동종 이식 성공. J Am Med 협회 1956년 1월 28일; 160(4):277-82. doi:10.1001/jama.1956.02960390027008입니다.
- 몽가 M. 요관경 검사. 뉴욕: Humana Press, 2013.
- Wilson CH, Bhatti AA, Rix DA, Manas DM. 신장 이식 수혜자를 위한 일상적인 수술 중 스텐트 삽입. 이식. 2005년 10월 15일; 80(7):877-82. doi:10.1097/01.tp.0000181197.21706.fa입니다.
- Aravindan N, Shaw A. 급성 신장 허혈/재관류에서 신장 혈류역학 및 혈관신생 유전자 발현에 대한 푸로세미드 주입의 효과. 렌 실패. 2006; 28(1):25-35. doi:10.1080/08860220500461229입니다.
- Siedlecki A, 아일랜드어 W, 브레넌 DC. 신장 이식에서 이식 기능 지연. Am J 이식. 2011년 11월; 11(11):2279-96. 도:10.1111/j.1600-6143.2011.03754.x.
Cite this article
Westfal ML, Elias N. 살아있는 기증자로부터 신장 이식을 받았습니다. J 메드 인사이트. 2023; 2023(171). doi:10.24296/jomi/171입니다.

