प्राप्तकर्ता गुर्दे एक जीवित दाता से प्रत्यारोपण
Main Text
Table of Contents
अंतिम चरण गुर्दे की बीमारी (ईएसआरडी) क्रोनिक किडनी रोग (सीकेडी) की प्रगति में अंतिम चरण है। सीकेडी में एटियलजि की एक भीड़ है, विभिन्न तरीकों से प्रस्तुत करता है, और रोगी-निर्भर तरीके से प्रगति करता है। सीकेडी की विषमता के बावजूद, एक बार ईएसआरडी लागू होने के बाद, रोगियों को रीनल रिप्लेसमेंट थेरेपी (आरआरटी) की आवश्यकता होती है। आरआरटी तीन शूलों में से एक है: हेमोडायलिसिस, पेरिटोनियल डायलिसिस या किडनी प्रत्यारोपण। इनमें से, गुर्दा प्रत्यारोपण रोगी को जीवन की सर्वोत्तम गुणवत्ता, एक बेहतर अस्तित्व और इलाज का अवसर प्रदान करता है। हालांकि, बेहतर परिणामों और आवश्यक इम्यूनोसप्रेशन के प्रति सहिष्णुता के साथ गुर्दा प्रत्यारोपण की सफलता ने मृतक अंग दाताओं में वृद्धि के बावजूद अत्यधिक अंग की कमी को जन्म दिया है। नतीजतन, जीवित दाताओं के लिए धक्का तेजी से अधिक महत्वपूर्ण हो गया है। प्राप्तकर्ताओं के लिए, सबसे अच्छा परिणाम बेहतर ग्राफ्ट गुणवत्ता और प्रतीक्षा और डायलिसिस की आवश्यकता के उन्मूलन के कारण एक जीवित दाता से प्रत्यारोपण के साथ होता है। यह लेख इस तरह के एक मामले को प्रस्तुत करेगा और उन महत्वपूर्ण विचारों पर चर्चा करेगा जो एक चिकित्सक को गुर्दा प्रत्यारोपण करते समय प्रीऑपरेटिव और इंट्राऑपरेटिव रूप से करना चाहिए।
क्रोनिक किडनी रोग (सीकेडी) की राष्ट्रीय किडनी फाउंडेशन परिभाषा इस रोगी आबादी की देखभाल के लिए दृष्टिकोण को मानकीकृत करने के लिए स्थापित की गई थी। सीकेडी को गुर्दे की संरचनात्मक या कार्यात्मक असामान्यताओं और/या ग्लोमेरुलर निस्पंदन दर (जीएफआर) < 60 एमएल/मिनट/1.73 मीटर2 द्वारा 3 महीने से अधिक या उसके बराबर गुर्दे की क्षति के रूप में परिभाषित किया गया है। सीकेडी के चरण जीएफआर स्तर से भिन्न होते हैं: चरण I में, जीएफआर 90 ≥ है; चरण II में, जीएफआर 60-89 है; चरण III में, जीएफआर 30-59 है; चरण IV में, GFR 15-29 है; और चरण वी (गुर्दे की विफलता) में, जीएफआर 15 या डायलिसिस निर्भरता < है। 2 इस मामले की रिपोर्ट में, हम अंतिम चरण के गुर्दे की बीमारी (चरण V CKD) के साथ एक रोगी पर चर्चा करेंगे, जिसने डायलिसिस की शुरुआत से पहले जीवित संबंधित गुर्दा प्रत्यारोपण किया था।
यह रोगी एक 56 वर्षीय महिला है जिसमें टाइप I मधुमेह मेलेटस, उच्च रक्तचाप, हाइपोथायरायडिज्म, हाइपरलिपिडिमिया और ईएसआरडी माध्यमिक मधुमेह और उच्च रक्तचाप से ग्रस्त नेफ्रोपैथियों के पिछले चिकित्सा इतिहास के साथ है, जिन्होंने मैसाचुसेट्स जनरल अस्पताल को अपनी बहन से संबंधित गुर्दा प्रत्यारोपण के लिए प्रस्तुत किया।
उसका पिछला सर्जिकल इतिहास सिजेरियन सेक्शन और बाएं ऊपरी छोर एवी फिस्टुला के लिए महत्वपूर्ण है। उनकी उल्लेखनीय दवाओं में एम्लोडिपिन, कैल्सीट्रियोल, लेवोथायरोक्सिन, ओल्मेसार्टन, प्रावास्टैटिन, लासिक्स और केएक्सालेट शामिल हैं। उसे एस्पिरिन और पेनिसिलिन से एलर्जी है। सामाजिक रूप से, रोगी अपने पति के साथ रहता है और स्थानीय प्राथमिक विद्यालय में पढ़ाता है। उसके पास पालतू जानवरों के रूप में एक टीका लगाया गया कुत्ता और एक कछुआ है, लेकिन नोट करता है कि वह अब प्रत्यारोपण के बाद अपने कछुए की देखभाल नहीं करेगी। वह शराब नहीं पीती है और 1 पैक-साल के इतिहास के साथ एक पूर्व धूम्रपान करने वाली थी, 1979 में छोड़ दिया। वह किसी भी अवैध दवा के उपयोग से इनकार करती है। वह अपने अतीत में किसी भी हालिया यात्रा या तपेदिक के संपर्क से इनकार करती है।
प्रीऑपरेटिव परीक्षा में रोगी को एक अच्छी तरह से दिखने वाली 56 वर्षीय महिला के रूप में नोट किया गया था। उसके पेट की परीक्षा एक नरम, गैर-विकृत पेट और उसके सिजेरियन सेक्शन से एक अच्छी तरह से चंगा सर्जिकल चीरा के साथ सामान्य सीमा के भीतर होने का उल्लेख किया गया था। उसके ऊरु और पेडल दालों द्विपक्षीय रूप से स्पष्ट थे। ईएसआरडी वाले रोगी में जिसे गुर्दे के प्रत्यारोपण के लिए माना जा रहा है, महत्वपूर्ण परिधीय संवहनी रोग के प्रमाण के लिए निचले छोर दालों का आकलन करना महत्वपूर्ण है। यह न्यूनतम एथेरोस्क्लोरोटिक बीमारी सुनिश्चित करने के लिए है जहां प्रत्यारोपित गुर्दे की धमनी प्राप्तकर्ता के इलियाक वाहिकाओं पर एनास्टोमोस की जाएगी। महाधमनी प्रणाली में कोई भी महत्वपूर्ण परिधीय धमनी रोग (पीएडी) इलियोफेमोरल धमनियों में विच्छेदन के कारण एलोग्राफ्ट या ipsilateral निचले छोर तक परिसंचरण से समझौता कर सकता है, या यह एलोग्राफ्ट द्वारा निचले छोर के परिसंचरण से चोरी कर सकता है। 2
सामान्य तौर पर, गुर्दा प्रत्यारोपण से पहले हृदय मूल्यांकन में शामिल हैं: ईकेजी और इकोकार्डियोग्राफी। इसके अतिरिक्त, सीएडी या महत्वपूर्ण जोखिम कारकों (मधुमेह मेलेटस, एक वर्ष से अधिक के लिए हेमोडायलिसिस, बाएं वेंट्रिकुलर हाइपरट्रॉफी, 60 वर्ष >की आयु, धूम्रपान इतिहास, उच्च रक्तचाप, या हाइपरलिपिडिमिया) के इतिहास वाले रोगियों के लिए एक तनाव परीक्षण और / या कोरोनरी एंजियोग्राफी आयोजित की जाती है। शून्य असामान्यताओं या मूत्र रुकावट (जैसे प्रोस्टैटिक) के लक्षणों या संकेतों वाले रोगियों में, आउटलेट रुकावट को दूर करने के लिए एक शून्य सिस्टोयूरेथ्रोग्राम और पूर्ण निचले मूत्र पथ का मूल्यांकन आवश्यक है। 3 यदि रोगी के पास परिधीय संवहनी रोग या संवहनी परीक्षा पर किसी भी संबंधित निष्कर्ष का कोई इतिहास है, तो रोगी को निचले छोरों की पल्स वॉल्यूम रिकॉर्डिंग (पीवीआर) और / या पेट और श्रोणि (इसके बिना बिना) के सीटी स्कैन से गुजरना चाहिए ताकि इलियाक कैल्सीफिकेशन का आकलन किया जा सके।
इस रोगी ने प्रीऑपरेटिव ईकेजी किया जिसमें कोई अतालता या इस्किमिया नहीं दिखाया गया। हालांकि, यह देखते हुए कि उसके पिछले चिकित्सा इतिहास में कई कोरोनरी धमनी रोग (सीएडी) जोखिम कारक शामिल थे, उसने कोरोनरी एंजियोग्राफी की जिसमें गंभीर एथेरोस्क्लोरोटिक घावों को शामिल नहीं किया गया था। एक प्रीऑपरेटिव छाती एक्स-रे ने पूर्व ग्रैनुलोमेटस रोग का सबूत दिखाया, और एक अनुवर्ती छाती सीटी स्कैन ने अन्य संबंधित निष्कर्षों (आंकड़े 1-3) के बिना इसकी पुष्टि की।
इसके अतिरिक्त, उसकी दाता बहन ने मानक दाता प्रीऑपरेटिव कार्य किया। इसमें पर्याप्त गुर्दे समारोह और पोस्टऑपरेटिव रूप से अयोग्य होने से न्यूनतम जोखिम का आश्वासन देना शामिल है। संक्रामक रोग और घातक निकासी की भी आवश्यकता होती है। अंत में, गुर्दे के आकार और उनके वास्कुलचर की तुलना करने के लिए गुर्दे की इमेजिंग दाता प्रक्रिया की पार्श्वता निर्धारित करने के लिए की गई थी। का उपयोग कर सकते हैं
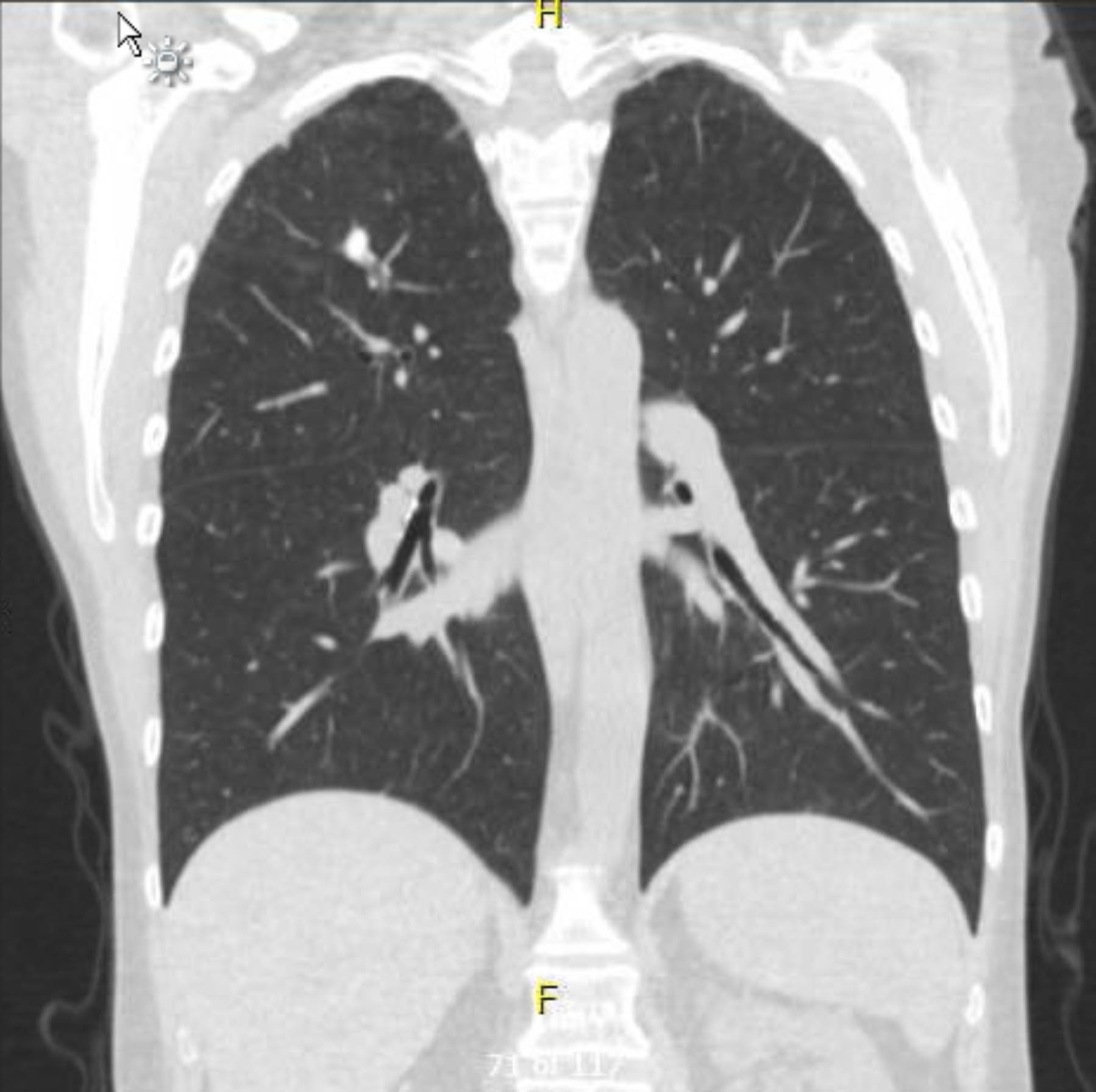
चित्र 1. प्रीऑपरेटिव नॉन-कंट्रास्ट चेस्ट सीटी। कोरोनल व्यू। ग्रैनुलोमेटस दाहिने शीर्ष में बदल जाता है।
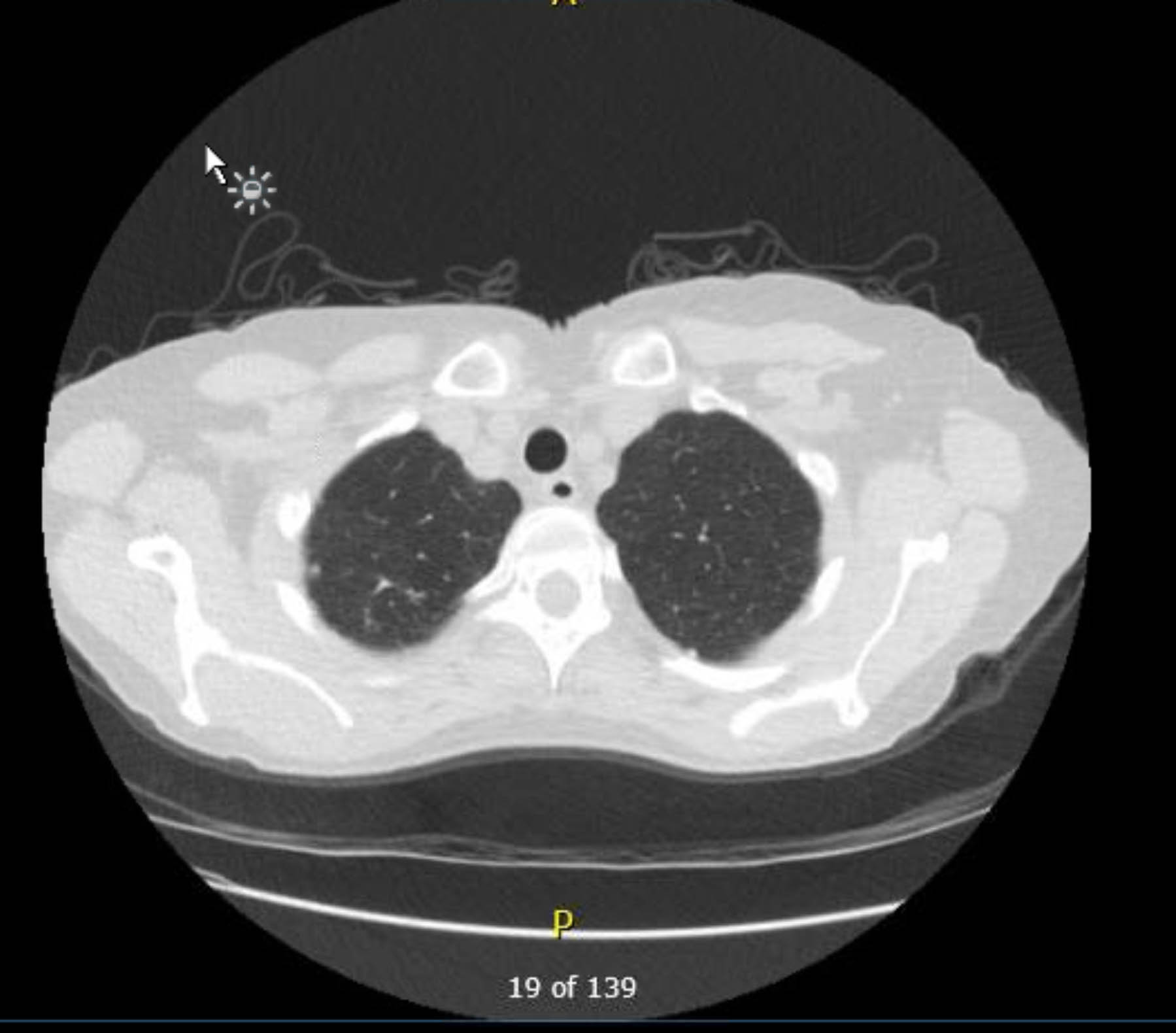
चित्र 2. प्रीऑपरेटिव नॉन-कंट्रास्ट चेस्ट सीटी। अक्षीय दृश्य। ग्रैनुलोमेटस दाहिने शीर्ष में बदल जाता है।
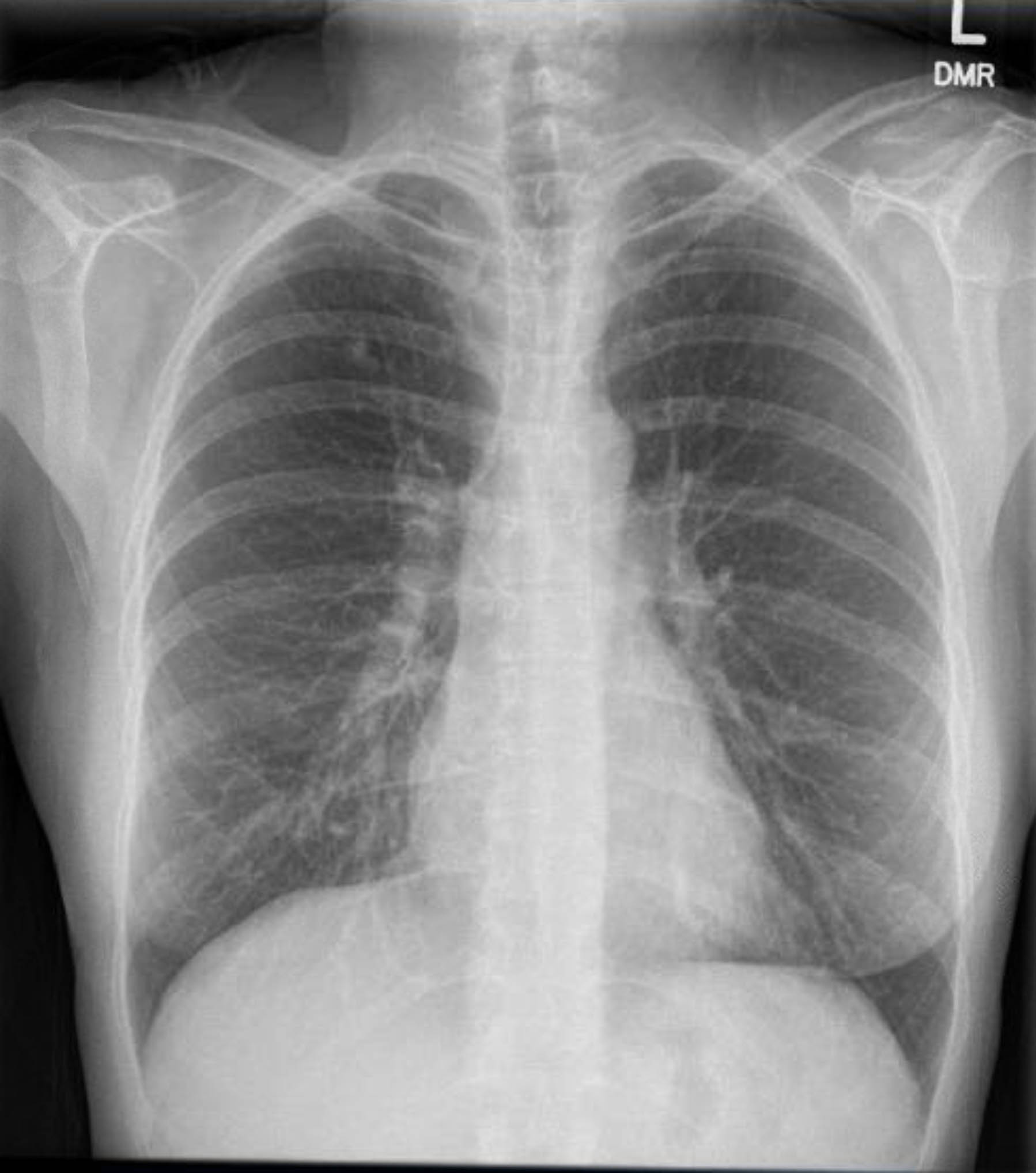
चित्र 3. प्रीऑपरेटिव चेस्ट एक्स-रे। सही ऊपरी लोब में कैल्सीफाइड ग्रैनुलोमा।
ईएसआरडी में एक बहुत ही विषम प्रस्तुति और रोग की प्रगति है। संयुक्त राज्य अमेरिका में, क्रोनिक रीनल फेल्योर का सबसे आम कारण डायबिटीज मेलेटस है, जो सभी गुर्दे की विफलता का 45% है। दूसरे और तीसरे सबसे आम कारण क्रमशः उच्च रक्तचाप से ग्रस्त नेफ्रोपैथी (27%) और क्रोनिक ग्लोमेरुलोनेफ्राइटिस (11%) हैं। 4 सीकेडी से ईएसआरडी की प्रगति के लिए एक रोगी को पूरे शरीर के द्रव संतुलन और इलेक्ट्रोलाइट्स, मेटाबोलाइट्स, हार्मोन और विषाक्त पदार्थों के निस्पंदन में सहायता के लिए हेमोडायलिसिस से गुजरना पड़ता है। यदि रोगी डायलिसिस से नहीं गुजरता है, तो उन्हें किडनी प्रत्यारोपण से गुजरना होगा या उनकी बीमारी घातक होगी।
ईएसआरडी के लिए उपचार के विकल्प डायलिसिस (पेरिटोनियल डायलिसिस या हेमोडायलिसिस) और/या प्रत्यारोपण हैं। संयुक्त राज्य अमेरिका में 2018 में, ईएसआरडी के सभी घटना मामलों में से 85.9% ने हेमोडायलिसिस के साथ गुर्दे की रिप्लेसमेंट थेरेपी शुरू की, 10.9% ने पेरिटोनियल डायलिसिस के साथ शुरुआत की, और 2.9% को एक प्रीमेप्टिव किडनी प्रत्यारोपण प्राप्त हुआ। 5
गुर्दा प्रत्यारोपण या तो मृत या जीवित दाता से होता है। यदि परिवार का कोई सदस्य या मित्र दान करना चाहता है, लेकिन असंगत है, तो लाइव-डोनर युग्मित विनिमय (जहां एक दाता किसी अन्य दाता के साथ अपने दान का आदान-प्रदान करता है ताकि प्राप्तकर्ता संगत गुर्दे प्राप्त करें) एक विकल्प हो सकता है, जो उन दाताओं का आदान-प्रदान करेगा जो अपने इच्छित प्राप्तकर्ताओं के साथ असंगत हैं ताकि इसके बजाय प्रत्येक दाता एक संगत प्राप्तकर्ता को किडनी दान करे। अंत में, गैर-निर्देशित परोपकारी दाताओं को दाता का सावधानीपूर्वक चयन करने के लिए एक बहुत ही कठोर प्रक्रिया की आवश्यकता होती है और एक अध्ययन में यह पाया गया कि लगभग 60 प्रतिशत गैर-निर्देशित परोपकारी दाताओं ने प्रारंभिक मूल्यांकन और शिक्षा सत्र के बाद बाहर कर दिया, इस प्रकार यह दाताओं का एक गैर-टिकाऊ स्रोत बना दिया। 6 यदि परोपकारी दाताओं ने मूल्यांकन पूरा किया और संभावित दाता उम्मीदवारों के रूप में स्वीकार किए जाते हैं, तो यह हमारा अभ्यास है कि वे एक युग्मित विनिमय श्रृंखला शुरू करें। यह उन्हें एक प्राप्तकर्ता के साथ मिलान करके किया जाता है जिसके पास एक असंगत दाता है, जो तब किसी और को दान करेगा, और आगे। एक प्राप्तकर्ता के साथ मिलान करने के विरोध में एकाधिक प्राप्तकर्ताओं को लाभ होगा।
ईएसआरडी के लिए विभिन्न प्रकार के उपचार के तरीकों के बावजूद, गुर्दा प्रत्यारोपण सबसे निश्चित और टिकाऊ गुर्दे प्रतिस्थापन चिकित्सा बनी हुई है। यह जीवन की एक बेहतर गुणवत्ता प्रदान करता है, डायलिसिस की तुलना में अधिक लागत प्रभावी है, और एक समग्र बेहतर अस्तित्व है। 3 वास्तव में, प्रत्यारोपण के बाद के रोगियों के लिए प्रीट्रांसप्लांट रोगियों की मृत्यु दर की तुलना करते समय जीवन प्रत्याशा सभी आयु वर्गों में गुर्दा प्रत्यारोपण के साथ लगभग दोगुनी हो जाती है। 4
एक मृतक और जीवित दाता गुर्दे के बीच चयन करते समय, कई अध्ययनों ने निर्धारित किया है कि जीवित दाता गुर्दे में कम इस्केमिक समय को देखते हुए विलंबित भ्रष्टाचार समारोह की कम घटनाओं के साथ बेहतर पोस्ट-ट्रांसप्लांट परिणाम होते हैं। जीवित दाता प्राप्तकर्ता में लंबे समय तक किडनी ग्राफ्ट फ़ंक्शन भी प्रदान करते हैं, संभवतः दाता के स्वस्थ होने से संबंधित है। अन्य लाभों में डायलिसिस पर लंबे समय तक प्रतीक्षा समय से बचना और समय पर फैशन में दाता और प्राप्तकर्ता प्रक्रियाओं को समन्वयित करने की क्षमता शामिल है। 3 सबसे अच्छा पोस्टऑपरेटिव ग्राफ्ट उत्तरजीविता उन रोगियों में पाया गया है जो गुर्दा प्रत्यारोपण प्रीडायलिसिस दीक्षा प्राप्त करते हैं। 4 यहां प्रस्तुत रोगी के लिए, वह हेमोडायलिसिस शुरू करने से पहले एक जीवित संबंधित दाता को खोजने में सक्षम थी, इस प्रकार डायलिसिस पर होने के बाद मृतक दाता गुर्दे या प्रत्यारोपण प्राप्त करने वाले रोगियों की तुलना में भ्रष्टाचार के जीवित रहने की संभावना सबसे अधिक होती है।
जैसा कि ऊपर उल्लेख किया गया है, ईएसआरडी की परिवर्तनीय प्रस्तुति और रोग की प्रगति में अंतर को देखते हुए, पूर्ण इतिहास, शारीरिक परीक्षा और उपयुक्त इमेजिंग के साथ एक बहुत ही गहन प्रीऑपरेटिव मूल्यांकन आवश्यक है। गुर्दा प्रत्यारोपण के लिए पूर्ण मतभेद जिन्हें प्रीऑपरेटिव रूप से खारिज करने की आवश्यकता है, उनमें सक्रिय संक्रमण, घातकता, सक्रिय मादक द्रव्यों के सेवन, और खराब नियंत्रित मनोरोग बीमारी शामिल हैं। 3 अन्य महत्वपूर्ण विचारों में पूरी तरह से हृदय और परिधीय संवहनी मूल्यांकन शामिल है क्योंकि ये दोनों रोगी को उपयुक्त किडनी प्राप्तकर्ता होने से रोक सकते हैं।
एमरिक उलमैन ने 1902 में गुर्दा प्रत्यारोपण के पहले प्रयास की सूचना दी, लेकिन पहला सफल गुर्दा प्रत्यारोपण 1954 तक पूरा नहीं हुआ जब जोसेफ मरे ने इम्यूनोलॉजिक बाधा को दरकिनार कर दिया और बिना किसी इम्यूनोसप्रेशन का उपयोग किए दो समान जुड़वा बच्चों के बीच गुर्दा प्रत्यारोपण पूरा किया। 3 उसी दशक में, स्टेरॉयड और विकिरण पहले इम्यूनोसप्रेसेन्ट्स का उपयोग किया गया था, लेकिन यह 1960 के आसपास एज़ैथियोप्रिन (इमुरान) की शुरूआत थी जिसने गुर्दा प्रत्यारोपण का एक नया युग शुरू किया। अगले तीन दशकों के दौरान, इम्यूनोसप्रेशन इस तरह विकसित होता रहा कि इन दवाओं में अब कम विषाक्तता प्रोफ़ाइल है और रोगियों द्वारा बेहतर सहन किया जाता है। 7
दुर्भाग्य से, प्रत्यारोपण के लिए सबसे बड़ी चुनौती जरूरतमंद लोगों के लिए उपलब्ध अंगों की कमी है। ठोस अंग प्रत्यारोपण की सफलता विडंबना यह है कि महत्वपूर्ण कमी के लिए सबसे अधिक जिम्मेदार कारक है; बेहतर जीवित रहने की दर और इम्यूनोसप्रेशन की सहनशीलता ने चिकित्सकों और रोगियों दोनों को प्रत्यारोपण का विकल्प चुनने के लिए प्रोत्साहित किया है। इन अंगों की आवश्यकता वाले 1,8 रोगी वे हैं जो ईएसआरडी से पीड़ित हैं। 2018 में, संयुक्त राज्य अमेरिका में ईएसआरडी का प्रसार 131,779 की घटनाओं के साथ 785,883 था। किडनी ट्रांसप्लांट की प्रतीक्षा सूची में 88,627 लोग हैं, जिनमें हर महीने लगभग 3,700 मरीज जुड़ते हैं। जीवित और मृतक दोनों प्रकार के गुर्दा दाताओं से वार्षिक रूप से किए जाने वाले गुर्दा प्रत्यारोपण की संख्या में वृद्धि हुई है, लेकिन यह 30,000 (2022 में 25,500) से कम है। 9 इस प्रकार औसत प्रतीक्षा समय 3.6 वर्ष है। 10 इस मामले में प्रस्तुत रोगी एक 56 वर्षीय महिला है जो ईएसआरडी माध्यमिक से मधुमेह और उच्च रक्तचाप से ग्रस्त नेफ्रोपैथियों से पीड़ित थी और एक पूर्वव्यापी जीवित संबंधित गुर्दा प्रत्यारोपण से गुजरती थी।
प्रीमेप्टिव किडनी ट्रांसप्लांट एक अनोखी स्थिति है जिसमें ईएसआरडी वाले रोगी ने प्रत्यारोपण से गुजरने से पहले डायलिसिस शुरू नहीं किया है। अमेरिका में केवल 2.9% रोगियों ने ईएसआरडी थेरेपी के अपने प्रारंभिक मोड के रूप में किडनी प्रत्यारोपण किया। 5 साहित्य की समीक्षा में, ऐसे कई कागजात हैं जो सुझाव देते हैं कि मृतक-दाता प्रत्यारोपण की तुलना में जीवित दान बेहतर रोगी और एलोग्राफ्ट अस्तित्व प्रदान करता है, खासकर जब जीवित दाता प्रत्यारोपण डायलिसिस के बिना पूर्वव्यापी रूप से किया जाता है। 6 जीवित दाता प्रत्यारोपण डायलिसिस पर प्रतीक्षा समय को कम करता है, कम और कम खर्चीला अस्पताल रहता है, और समग्र रूप से प्रत्यारोपण के बाद के परिणामों में सुधार होता है। 11 जब डायलिसिस दीक्षा से पहले किया जाता है, तो रोगी डायलिसिस की रुग्णता, डायलिसिस पहुंच प्रक्रियाओं और इस उपचार से जुड़ी लागत से बचने में सक्षम होता है। प्रत्यारोपण से पहले डायलिसिस पर प्रतीक्षा समय का अध्ययन किया गया है और मात्रात्मक रूप से गुर्दा प्रत्यारोपण के बाद भ्रष्टाचार के नुकसान के लिए सबसे बड़े स्वतंत्र जोखिम कारकों में से एक दिखाया गया है। 12 रोगियों के पश्चात परिणाम जो एक प्रत्यारोपण प्रीडायलिसिस प्राप्त करते हैं, गैर-प्रीमेप्टिव प्रत्यारोपण की तुलना में विलंबित भ्रष्टाचार समारोह की कम दर दिखाते हैं। 13 दाता के दृष्टिकोण से, जीवित गुर्दा दाताओं के पास गैर-दाताओं के समान जीवित रहना है, और ईएसआरडी का उनका जोखिम काफी बढ़ नहीं गया है। 14
सर्जिकल परिप्रेक्ष्य से, इस पूरे मामले में कई निर्णय लिए गए थे जो आगे की चर्चा का वारंट करते हैं। पहला नैदानिक निर्णय सर्जिकल एक्सपोजर से संबंधित था। किडनी ट्रांसप्लांट के इतिहास में एक समय था जब ऊपरी जांघ ट्रांसप्लांटेशन का स्थान था। हालांकि, इसे बंद कर दिया गया था क्योंकि इसके लिए त्वचा मूत्रवाहिनी की आवश्यकता होती है, जो आरोही संक्रमण के लिए काफी अधिक जोखिम में है। 1956 में, मेरिल और मरे ने इलियाक फोसा का उपयोग करके पहले प्रत्यारोपण का वर्णन किया। उन्होंने नोट किया कि वृक्क फोसा को नहीं चुना गया था क्योंकि इसके लिए एक साथ नेफरेक्टोमी की आवश्यकता होती है और एक मूत्रवाहिनी एनास्टोमोसिस की आवश्यकता होती है, जो मूत्रवाहिनी को सख्त गठन के उच्च जोखिम में रखता है। नतीजतन, यह निष्कर्ष निकाला गया कि इलियाक फोसा ने इलियाक वाहिकाओं का उपयोग करके पर्याप्त रक्त की आपूर्ति के साथ-साथ मूत्राशय में सीधे मूत्रवाहिनी के माध्यम से एक सुलभ मूत्रवाहिनी जल निकासी की अनुमति दी। 15 गुर्दे को आमतौर पर दाएं इलियाक फोसा (दान किए गए गुर्दे का विपरीत पक्ष) में रखा जाता है क्योंकि अधिकांश दाता नेफ्रेक्टोमी गुर्दे की नस की बढ़ी हुई लंबाई को देखते हुए बाएं तरफा होते हैं। 2 हालांकि, इस मामले की प्रस्तुति में, रोगी को बाएं इलियाक फोसा में प्रत्यारोपण किया गया, यह देखते हुए कि उसके पास टाइप I मधुमेह मेलेटस का इतिहास है और भविष्य में अग्न्याशय प्रत्यारोपण की आवश्यकता हो सकती है (जो आमतौर पर दाएं इलियाक फोसा में रखा जाता है)। अंतिम दृष्टिकोण जिसे कभी-कभी माना जाता है, रोगी के पूर्व शल्य चिकित्सा इतिहास और संवहनी शरीर रचना विज्ञान को लंबित करता है, एक इंट्रापेरिटोनियल दृष्टिकोण है।
इस ऑपरेशन में अगला महत्वपूर्ण कदम संवहनी एनास्टोमोस है। गुर्दे की नस को अक्सर पहले एनास्टोमोस्ड किया जाता है और आमतौर पर बाहरी इलियाक नस को एंड-टू-साइड फैशन में किया जाता है, लेकिन यह स्थान धमनी एनास्टोमोसिस के सापेक्ष भिन्न होता है। धमनी एनास्टोमोसिस दाता गुर्दे की धमनी को प्राप्तकर्ता आम, बाहरी या आंतरिक इलियाक धमनी से जोड़ सकता है, और प्रक्रिया समय के साथ विकसित हुई है। ऐतिहासिक रूप से, आंतरिक इलियाक को दाता गुर्दे की धमनी के लिए अंत-से-अंत एनास्टोमोसिस के लिए अधिमानतः चुना गया था; हालांकि, यह सामान्य या बाहरी इलियाक धमनी के लिए गुर्दे की धमनी के अंत-से-पक्ष के बाद के दृष्टिकोण से बेहतर नहीं दिखाया गया था। इस प्रकार, आज किया जाने वाला सबसे आम एनास्टोमोसिस दाता गुर्दे की धमनी और प्राप्तकर्ता बाहरी इलियाक धमनी के पक्ष के बीच है क्योंकि इस पोत की श्रोणि में कोई शाखा नहीं है और मूत्राशय के करीब है जो डिस्टल यूरेटेरिक रक्त की आपूर्ति से समझौता किए बिना मूत्रवाहिनी के निर्माण की सुविधा प्रदान करता है। यदि एक मृतक दाता से गुर्दे को बरामद किया गया था, तो दाता महाधमनी भी बरामद की जाती है और इसे कैरेल पैच में बनाया जा सकता है और एनास्टोमोसिस के लिए सामान्य या बाहरी इलियाक धमनी के लिए उपयोग किया जा सकता है। 2 दाता गुर्दे की खरीद के दौरान, एक महत्वपूर्ण विचार गुर्दे की धमनियों की संख्या है। जब दाता एक मृत दाता होता है, तो दाता महाधमनी से उत्पन्न होने वाली सभी गुर्दे की धमनियों को संरक्षित करना संभव होता है, जिसमें कैरेल पैच में उनकी उत्पत्ति भी शामिल है। हालांकि, एक जीवित दाता में, यह संभव नहीं है और कई धमनियों को या तो अलग-अलग एनास्टोमोज़ किया जाता है, या अधिक सामान्यतः, वे गुर्दे को प्रत्यारोपित करने से पहले एक धमनी में एक साथ एनास्टोमोस होते हैं। यदि गुर्दे के ऊपरी ध्रुव की आपूर्ति करने वाली छोटी सहायक धमनियां हैं, तो वे अक्सर बंधे होते हैं। निचले ध्रुव की धमनियों में मूत्रवाहिनी की आपूर्ति करने की अधिक संभावना होती है और परिणामस्वरूप इसके बंधने की संभावना कम होती है क्योंकि मूत्रवाहिनी को रक्त की आपूर्ति इष्टतम होने की आवश्यकता होती है।
विचार करने के लिए अंतिम एनास्टोमोसिस प्राप्तकर्ता मूत्राशय एनास्टोमोसिस के लिए दाता मूत्रवाहिनी का निर्माण है। गुर्दा प्रत्यारोपण के वर्षों के दौरान ureteroneocystostomy के लिए कई दृष्टिकोण रहे हैं, प्राप्तकर्ता मूत्राशय में दाता मूत्रवाहिनी का प्रत्यारोपण। प्रारंभ में, सबसे व्यापक रूप से इस्तेमाल किया जाने वाला एनास्टोमोसिस लीडबेटर-पोलिटानो तकनीक थी, एक अंतःशिरा तकनीक जिसके लिए एक पूर्वकाल सिस्टोस्टॉमी के माध्यम से एक्सपोजर की आवश्यकता होती है ताकि मूत्रवाहिनी के सबम्यूकोसल टनलिंग और निकट शारीरिक स्थान में नव-छिद्र की नियुक्ति की अनुमति मिल सके। 16 लिच और ग्रेगोइर द्वारा विकसित हालिया अतिरिक्त दृष्टिकोण, आज अधिकांश प्रत्यारोपण केंद्रों द्वारा नियोजित किया जाता है और इस मामले में उपयोग किया जाने वाला दृष्टिकोण है। मूत्राशय के गुंबद पर एक छोटा सिस्टोटॉमी बनाया जाता है, और डिस्टल डोनर मूत्रवाहिनी मूत्राशय के श्लेष्म के लिए एनास्टोमोस्ड होती है। एक सेरोमस्क्लूअर परत को फिर मूत्रवाहिनी के ऊपर बंद कर दिया जाता है। 2 अंतिम विधि एक यूरेटेरोपाइलोस्टोमी है, जो दाता गुर्दे की श्रोणि के सबसे निचले हिस्से में प्राप्तकर्ता मूत्रवाहिनी के बीच एक एनास्टोमोसिस है। इस दृष्टिकोण का अक्सर उपयोग नहीं किया जाता है क्योंकि इसे अक्सर एक ipsilateral देशी नेफरेक्टोमी की आवश्यकता होती है और इसे उच्च मूत्रवाहिनी रिसाव दर दिखाया गया है। 2
इस मामले में अंतिम विचार - और एक जो गुर्दा प्रत्यारोपण साहित्य में विवादास्पद बना हुआ है - एक मूत्रवाहिनी स्टेंट का उपयोग है। कई अध्ययनों ने मूत्रवाहिनी स्टेंट के जोखिम और लाभों की जांच की है। गुर्दे के प्रत्यारोपण के बाद मूत्र संबंधी जटिलताओं में से, अधिकांश vesicoureteric anastomosis से उत्पन्न होते हैं। एक मूत्रवाहिनी स्टेंट का चिकित्सीय लाभ यह है कि यह मूत्राशय म्यूकोसा एनास्टोमोसिस के लिए एक वाटरटाइट यूरेटिक म्यूकोसा के निर्माण को सरल करता है और शारीरिक किंकिंग को कम करता है। हालांकि, स्टेंट के उपयोग से जुड़े महत्वपूर्ण जोखिमों में आवर्तक मूत्र पथ के संक्रमण और अंततः भ्रष्टाचार का नुकसान शामिल है। कुल मिलाकर, साहित्य सार्वभौमिक स्टेंटिंग की रुग्णता और लागत का पर्याप्त रूप से आकलन करने में सक्षम नहीं है, और इसलिए, यह अभ्यास सर्जरी के समय सर्जन-से-सर्जन मूल्यांकन और निर्णय बना हुआ है। 17 इस मामले में, उपस्थित सर्जन ने पाया कि दाता गुर्दे में एक अतिरिक्त गुर्दे की श्रोणि थी, और मूत्रवाहिनी एनास्टोमोसिस को पूरा करने से पहले, गुर्दे की श्रोणि की परिपूर्णता दिखाई दी। नतीजतन, एक 4.7 एफआर डबल जे स्टेंट रखा गया था।
संक्षेप में, यह मामला एक जीवित संबंधित प्रीमेप्टिव किडनी प्रत्यारोपण पर प्रकाश डालता है। प्रस्तुत रोगी भाग्यशाली था कि उसके पास एक जीवित दाता था जो न केवल दान करने के लिए तैयार था बल्कि दान के लिए भी उपयुक्त माना जाता था। जीवित दान के परिणाम मृतक दान से बेहतर होते हैं, खासकर जब डायलिसिस की दीक्षा से पहले प्रदर्शन किया जाता है, जैसा कि इस रोगी के मामले में था। जैसे-जैसे किडनी प्रत्यारोपण के लिए प्रतीक्षा सूची बढ़ती जा रही है, जीवित दान का महत्व बढ़ता जाएगा। इसलिए संयुक्त राज्य भर में गुर्दा प्रत्यारोपण केंद्रों के लिए जीवित दान को प्रोत्साहित करना अनिवार्य है। एक आशाजनक विकास लैप्रोस्कोपिक दाता नेफ्रेक्टोमी का प्रसार है। यह तकनीक, जो अब 90% से अधिक दाता नेफ्रोक्टोमी में उपयोग की जाती है, जीवित दाताओं के लिए वसूली के समय को कम करती है। 11 यह उस काम का एक उदाहरण है जिसे ईएसआरडी वाले लोगों के लिए अंगों की कमी से निपटने में मदद करने के लिए दान को प्रोत्साहित करने की आवश्यकता है - दोनों कम और जीवित - ।
इलियाक वाहिकाओं को क्लैंप करते समय फोगार्टी हाइड्रोग्रिप क्लैंप का उपयोग किया गया था। एडवर्ड लाइफसाइंसेज फोगार्टी क्लैंप के लिए हाइड्राग्रिप आवेषण प्रदान करता है। माना जाता है कि ये कम दर्दनाक क्लैंप विच्छेदन के जोखिम को कम करते हैं। धमनी एनास्टोमोसिस करते समय, टेलीफ्लेक्स मेडिकल द्वारा एक महाधमनी पंच का उपयोग धमनीशोटमी के लिए किया जाता है।
कोई नहीं।
कोरी आइमर्ड, एमजीएच ट्रांसप्लांट फेलो ने डॉ. नाहेल एलियास के साथ इस प्रक्रिया को किया।
नैदानिक इतिहास, रेडियोलॉजी और इंट्राऑपरेटिव वीडियो के उपयोग के लिए सहमति इस मामले की रिपोर्ट और फिल्मांकन के संकलन में शामिल रोगी और प्रदाताओं से प्राप्त की गई थी।
References
- स्वास्थ्य देखभाल सुधार के लिए संस्थान। अंग दान अद्यतन: सफलता नई चुनौतियां लाती है। उपलब्ध है: http://www.ihi.org/resources/Pages/ImprovementStories/OrganDonationUpdateSuccessBringsNewChallenges.aspx
- परेरा BJG, Sayegh MH, ब्लेक P. क्रोनिक किडनी रोग, डायलिसिस, & प्रत्यारोपण. दूसरा संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर सॉन्डर्स; 2005.
- हमर ए, डन डीएल। अध्याय 11: प्रत्यारोपण। में: श्वार्ट्ज के सर्जरी के सिद्धांत। 9ई एड। न्यूयॉर्क, एनवाई: मैकग्रा-हिल; 2010.
- पंच, जेडी। अध्याय 45: अंग प्रत्यारोपण। में: वर्तमान निदान और उपचार। 16, न्यूयॉर्क, एनवाई: मैकग्रा-हिल; 2006.16. मोंगा एम. यूरेटेरोस्कोपी. न्यूयॉर्क: हुमाना प्रेस, 2013।
- संयुक्त राज्य अमेरिका गुर्दे डेटा सिस्टम। 2020 यूएसआरडीएस वार्षिक डेटा रिपोर्ट: संयुक्त राज्य अमेरिका में गुर्दे की बीमारी की महामारी विज्ञान। राष्ट्रीय स्वास्थ्य संस्थान, नेशनल इंस्टीट्यूट ऑफ डायबिटीज एंड डाइजेस्टिव एंड किडनी डिजीज, बेथेस्डा, एमडी, 2020।
- लिविंग-डोनर किडनी ट्रांसप्लांटेशन: लाइव डोनर के लिए वर्तमान प्रथाओं की समीक्षा। J हूँ Soc Nephrol. 2005 जुलाई; 16(7):2098-110. डीओआइ:10.1681/एएसएन.2004100824.
- मरे जेई, मेरिल जेपी, हैरिसन जेएच, विल्सन आरई, Dammin जीजे. "इम्यूनोसप्रेसिव ड्रग थेरेपी द्वारा मानव-किडनी होमोग्राफ्ट का लंबे समय तक अस्तित्व"। एन इंग्लैंड जे मेड। 1963 जून 13;268:1315-23. डीओआइ:10.1056/NEJM196306132682401.
- क्लेन एएस, मेसरस्मिथ ईई, रैटनर एलई, कोचिक आर, बलिगा पीके, ओजो एओ। संयुक्त राज्य अमेरिका में अंग दान और उपयोग, 1999-2008। एम जे ट्रांसप्लांट। 2010 अप्रैल; 10(4 पीटी 2):973-86। डीओआइ:10.1111/जे.1600-6143.2009.03008.x.
- अंग खरीद और प्रत्यारोपण नेटवर्क। डाटा। उपलब्ध है: https://optn.transplant.hrsa.gov/data।
- अंग दान और प्रत्यारोपण सांख्यिकी। नेशनल किडनी फाउंडेशन। 2016. पर उपलब्ध: https://www.kidney.org/news/newsroom/factsheets/Organ-Donation-and-Transplantation-Stats।
- Axelrod DA, McCullough KP, Brewer ED, Becker BN, Segev DL, Rao PS. संयुक्त राज्य अमेरिका में किडनी और अग्न्याशय प्रत्यारोपण, 1999-2008: जीवित दान का बदलता चेहरा। एम जे ट्रांसप्लांट। 2010 अप्रैल; 10(4 पीटी 2):987-1002. डीओआइ:10.1111/जे.1600-6143.2010.03022.x.
- Meier-Kriesche HU, Kaplan B. गुर्दे प्रत्यारोपण परिणामों के लिए सबसे मजबूत परिवर्तनीय जोखिम कारक के रूप में डायलिसिस पर प्रतीक्षा समय: एक युग्मित दाता गुर्दा विश्लेषण. प्रतिरोपण। 2002 नवम्बर 27; 74(10):1377-81. डीओआइ:10.1097/00007890-200211270-00005.
- Kasiske बीएल, Snyder जे जे, Matas ए जे, एलिसन एमडी, गिल जे एस, Kausz पर. प्रीमेप्टिव किडनी प्रत्यारोपण: लाभ और लाभ। J हूँ Soc Nephrol. 2002 मई; 13(5):1358-64. डीओआइ:10.1097/01.asn.0000013295.11876.c9.
- इब्राहिम एचएन, फोले आर, टैन एल, एट अल। गुर्दा दान के दीर्घकालिक परिणाम। एन इंग्लैंड जे मेड। 2009 जनवरी 29; 360(5):459-69. डीओआइ:10.1056/एनईजेमोए0804883.
- मेरिल जेपी, मरे जेई, हैरिसन जेएच, गिल्ड WR. समान जुड़वा बच्चों के बीच मानव गुर्दे का सफल होमोट्रांसप्लांटेशन। J हूँ मेड Assoc. 1956 जनवरी 28; 160(4):277-82. डीओआइ:10.1001/जामा.1956.02960390027008.
- मोंगा एम। यूरेटेरोस्कोपी। न्यूयॉर्क: हुमाना प्रेस, 2013।
- विल्सन सीएच, भट्टी एए, रिक्स डीए, मानस डीएम। गुर्दे प्रत्यारोपण प्राप्तकर्ताओं के लिए नियमित इंट्राऑपरेटिव स्टेंटिंग। प्रत्यारोपण। 2005 अक्टूबर 15; 80(7):877-82. डीओआइ:10.1097/01.tp.0000181197.21706.fa.
- Aravindan N, शॉ A. तीव्र गुर्दे ischemia में गुर्दे hemodynamics और angiogenesis जीन अभिव्यक्ति पर furosemide जलसेक का प्रभाव/reperfusion. रेन फेल। 2006; 28(1):25-35. डीओआइ:10.1080/08860220500461229.
- सिडलेकी ए, आयरिश डब्ल्यू, ब्रेनन डीसी। गुर्दा प्रत्यारोपण में विलंबित ग्राफ्ट समारोह। एम जे ट्रांसप्लांट। 2011 नवंबर; 11(11):2279-96. डीओआइ:10.1111/जे.1600-6143.2011.03754.x.
Cite this article
Westfal ML, Elias N. प्राप्तकर्ता एक जीवित दाता से गुर्दा प्रत्यारोपण. जे मेड अंतर्दृष्टि। 2023; 2023(171). डीओआइ:10.24296/जोमी/171.

