Reparación laparoscópica de hernia paraesofágica
Main Text
Table of Contents
Se debe considerar la reparación quirúrgica en todas las hernias paraesofágicas sintomáticas. La reparación laparoscópica se considera el estándar de oro con una recuperación más rápida y menor morbilidad y mortalidad en comparación con las reparaciones abiertas. El paciente en este caso presentó empeoramiento de la disfagia a sólidos y disnea en el contexto de una hernia paraesofágica agrandada con un componente de vólvulo organoaxial. Se sometió a una reparación laparoscópica de hernia paraesofágica con funduplicatura de Toupet y gastropexia posterior. La paciente mostró una mejoría subjetiva en su disfagia a sólidos y disnea con el esfuerzo, así como una mejoría objetiva en sus pruebas de función pulmonar en el postoperatorio.
Una verdadera hernia paraesofágica de tipo II se caracteriza por la herniación del estómago en el mediastino posterior mientras se mantiene la posición normal del EEI. Las hernias mixtas (tipo III) y las hernias gigantes (tipo IV) a menudo también se describen como hernias paraesofágicas. Muchos de estos pacientes son ancianos y, a menudo, son asintomáticos y sus hernias de hiato se descubren incidentalmente en las imágenes. Los síntomas pueden ser causados por obstrucción de la salida gástrica (p. ej., dolor postprandial y saciedad precoz), reflujo gastroesofágico o traumatismo mecánico de la mucosa gástrica (p. ej., pérdida de sangre oculta). Todos los pacientes sintomáticos que son buenos candidatos para la cirugía deben tener sus hernias paraesofágicas reparadas. Los pacientes asintomáticos deben ser observados, mientras que los pacientes mínimamente sintomáticos que son candidatos quirúrgicos de mayor riesgo requieren una toma de decisiones reflexiva antes de que se les recomiende una reparación quirúrgica.
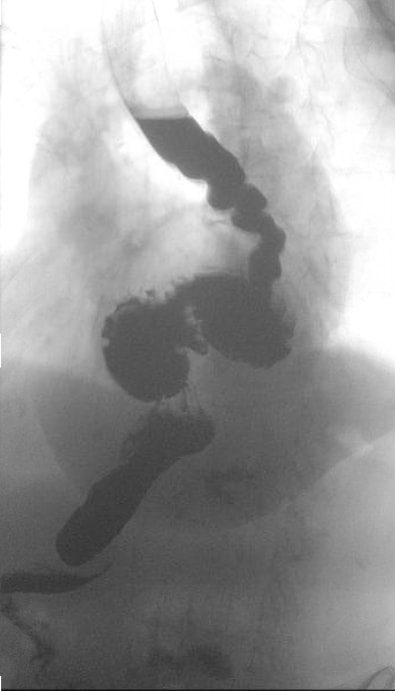
Se trata de una mujer de 85 años con antecedentes de ERGE y disfagia de larga evolución que ha progresado recientemente con pérdida de peso asociada. Refirió problemas significativos para tragar alimentos sólidos y, en ocasiones, incluso líquidos. También respaldó un antecedente de empeoramiento de la disnea, sobre todo con la actividad. Tenía una hernia de hiato conocida que se documentó que se había agrandado en una deglución reciente de bario. La deglución de bario más reciente mostró un peristaltismo esofágico débil con un esófago en forma de sacacorchos y una gran hernia de hiato con vólvulo organoaxial. Una endoscopia alta confirmó la presencia de estos hallazgos anatómicos, así como la presencia de úlceras de Cameron. La motilidad esofágica reveló una presión de reposo normal del EEI y una relajación incompleta del EEI en 5 de las 11 degluciones. Finalmente, un estudio de impedancia de pH de 24 horas en terapia con IBP mostró un reflujo leve, pero no se correlacionó con los síntomas. Su disfagia no mejoró con las inyecciones de Botox.
A la exploración, el paciente no presentó hallazgos cardiopulmonares anormales. No tenía antecedentes de cirugía abdominal y el examen abdominal era normal. En el caso de esta paciente, no presentaba antecedentes cardiacos significativos ni de arritmias y el ECG preoperatorio no presentaba diferencias destacables. Se realizó una prueba de función pulmonar dado el empeoramiento de su disnea. Se encontró que tenía un defecto restrictivo moderado sin mejoría significativa con la administración de albuterol. Se pensó que el empeoramiento de su disnea estaba relacionado con el agrandamiento de su hernia paraesofágica.
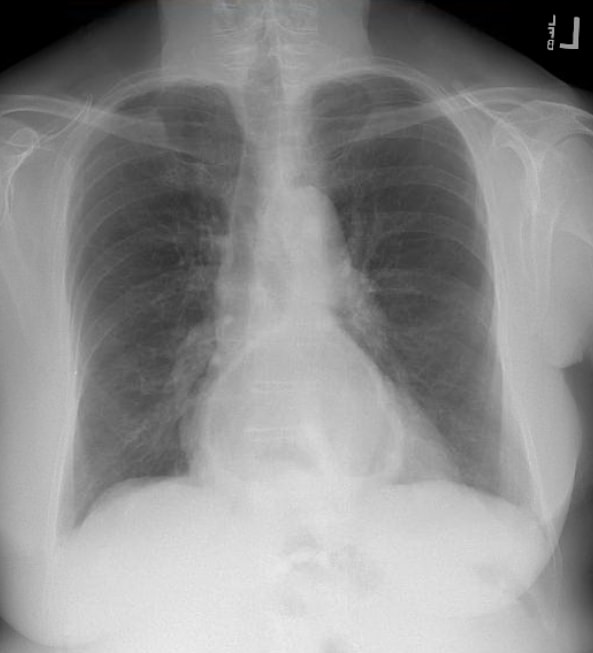
En la mayoría de los casos, el diagnóstico inicial se realiza de forma incidental en una radiografía de tórax que muestra un nivel de aire-líquido en el mediastino posterior al corazón, en una tomografía computarizada ordenada para otros síntomas o durante una endoscopia digestiva superior. En el caso de los candidatos quirúrgicos, la evaluación consiste en evaluar el estado de salud general del paciente, así como en definir la anatomía. La tomografía computarizada proporciona el beneficio de la anatomía tridimensional de la hernia. Los pacientes que tienen un componente de disfagia preoperatoria deben someterse a una manometría esofágica antes de cualquier funduplicatura. Se debe realizar una endoscopia superior antes de la operación para excluir enfermedades concomitantes como el esófago de Barrett, la úlcera péptica, las neoplasias u otra patología.
Las hernias paraesofágicas son una enfermedad del anciano con una mediana de edad de presentación entre los 60 y los 70 años. Las hernias paraesofágicas representan un pequeño subconjunto de hernias de hiato (5-10%) y pueden variar desde asintomáticas hasta complicaciones potencialmente mortales. La mayoría de estas hernias son asintomáticas o mínimamente sintomáticas, pero un pequeño subconjunto de pacientes puede progresar hasta desarrollar síntomas agudos, estimados en un riesgo de progresión de los síntomas de alrededor del 1% por año.1
Para los pacientes sintomáticos, hay tres abordajes principales: 1) un abordaje transabdominal abierto a través de una laparotomía de línea media superior, 2) un abordaje transtorácico abierto a través de una toracotomía izquierda y 3) un abordaje laparoscópico. La reparación laparoscópica se considera el estándar de atención con menor morbilidad y mortalidad general en comparación con la reparación abierta. Los principios de la reparación son los mismos independientemente del acceso: reducción del contenido intraabdominal, disección y extirpación del saco herniario, movilización y retorno sin tensión de la unión gastroesofágica al abdomen, y reparación del defecto diafragmático. Se debe considerar la adición de un procedimiento antirreflujo o funduplicatura en todos los pacientes para minimizar los síntomas de reflujo postoperatorio. Si hay dismotilidad, se prefiere una funduplicatura parcial.
La reparación quirúrgica está indicada para aliviar los síntomas. En pacientes con síntomas mínimos, el riesgo de complicaciones de la cirugía debe sopesarse con el riesgo de por vida de estrangulamiento o progresión de los síntomas. Este riesgo es de alrededor del 1-2% anual.
Nuestro paciente presentó reflujo y pérdida de peso en el contexto de disfagia progresiva. Su evaluación reveló dismotilidad esofágica concomitante y obstrucción de la unión gastroesofágica (así como empeoramiento de la disnea) que se cree que se debe a su gran hernia paraesofágica. Elegimos proceder con una reparación laparoscópica de la hernia paraesofágica con una funduplicatura parcial, esperando que su disfagia mejorara con la restauración de una anatomía más normal.
La gran mayoría de las hernias paraesofágicas se pueden reparar por vía laparoscópica. Sin embargo, los cirujanos que realizan estos procedimientos deben estar preparados para casos difíciles en los que se necesite un alargamiento esofágico o técnicas complementarias para la reparación crural. El uso de malla para reforzar las reparaciones es controvertido, ya que no hay evidencia de alto nivel que sugiera que la malla absorbible mejore los resultados a largo plazo.
Factores del paciente como la edad, la obesidad, la hepatomegalia o una cirugía abdominal previa extensa pueden alterar los planes quirúrgicos. Antes de proceder con la reparación, es importante sopesar la morbilidad y la mortalidad de la reparación electiva en comparación con el riesgo de por vida de vólvulo y la necesidad de una cirugía de emergencia y sus riesgos asociados.
Por lo general, estos pacientes tienden a ser ancianos y requieren una evaluación del riesgo cardiopulmonar perioperatorio y pruebas individuales. Los estudios han demostrado que los pacientes de 80 a 90 años que se someten a una reparación de hernia de hiato electiva y emergente enfrentan riesgos significativamente más altos de muerte y complicaciones en comparación con los de 65 a 79 años, incluso después de tener en cuenta las comorbilidades. Esto sugiere que retrasar la reparación electiva hasta la octava década de la vida aumenta el riesgo de malos resultados. Además, si bien la edad por sí sola no siempre puede predecir la mortalidad, las operaciones emergentes aumentan significativamente el riesgo. La edad mayor de 72 años y la alta fragilidad duplican las probabilidades de morbilidad después de la reparación electiva. Estos hallazgos resaltan la importancia de la reparación electiva oportuna para mejorar los resultados en los pacientes de edad avanzada.21
La obesidad se asocia frecuentemente con hernias de hiato y se sabe que eleva el riesgo de recurrencia después de la reparación de la hernia de hiato. Por lo tanto, sería beneficioso que los pacientes con IMC más altos perdieran peso antes de la reparación de la hernia de hiato para evitar la recurrencia. Dado el aumento de nuevos tratamientos médicos para la pérdida de peso, las investigaciones futuras deben explorar los niveles de IMC en los que los pacientes podrían beneficiarse de cambios en el estilo de vida, intervenciones médicas o pérdida de peso quirúrgica antes de someterse a la reparación de la hernia de hiato.20 En nuestra experiencia, el umbral mencionado es de 35 kg/m2.
El tratamiento de las hernias de hiato asintomáticas, como se describe en las Guías del SAGES para el tratamiento quirúrgico de las hernias de hiato, es difícil debido a la evidencia limitada. El panel formuló una recomendación basada en la opinión de expertos, que enfatiza la importancia de confirmar el verdadero estado asintomático, ya que muchos pacientes pueden tener síntomas no gastrointestinales relacionados con la hernia, como dificultad para respirar, intolerancia al ejercicio o hallazgos anormales en el ecocardiograma. En el caso de las personas confirmadas como asintomáticas, la decisión entre la reparación quirúrgica y la vigilancia continua debe incluir una discusión detallada de los riesgos y beneficios potenciales. La cirugía puede prevenir complicaciones como el reflujo, la progresión de la enfermedad o la microaspiración. Sin embargo, la evidencia que respalda estas intervenciones no es sólida, lo que hace que la participación del paciente en la toma de decisiones sea crucial.
La posibilidad de que una hernia de hiato asintomática progrese a un vólvulo gástrico agudo es una preocupación importante, pero no hay datos suficientes para identificar qué pacientes tienen un mayor riesgo. Los estudios que comparan la reparación electiva de la hernia con la espera vigilante han producido resultados mixtos, algunos a favor de la vigilancia y otros que sugieren una mejor calidad de vida con la cirugía. Dada esta incertidumbre, un enfoque de espera vigilante es razonable si el paciente comprende y acepta los riesgos asociados. La toma de decisiones compartida y los debates exhaustivos en cada etapa de la evaluación son esenciales para lograr los mejores resultados. 20
La hernia de hiato se describió por primera vez en el siglo XVI y fue publicada por Bowditch en 1853 en una revisión de los hallazgos post-mortem de casos publicados anteriormente.1 Con el advenimiento de la radiografía y los rayos X, las hernias de hiato se diagnosticaron por primera vez en pacientes vivos a principios delsiglo XX . Fue también en esta época cuando Akerlund describió las hernias paraesofágicas e intentó clasificar las hernias de hiato.1 Soresi describió el primer abordaje transabdominal para la reparación en 1919, mientras que la primera serie de reparación electiva fue descrita por Harrington en 1928 en la Clínica Mayo.1 En 1950, Sweet publicó por primera vez su enfoque transtorácico para la reparación de hernias paraesofágicas en el Hospital General de Massachusetts.1 Con el advenimiento de la cirugía mínimamente invasiva, la primera reparación laparoscópica de la hernia paraesofágica se describió en 1992 y ahora a menudo se describe como el estándar de atención. La Figura 2 muestra la ubicación de puerto común utilizada.
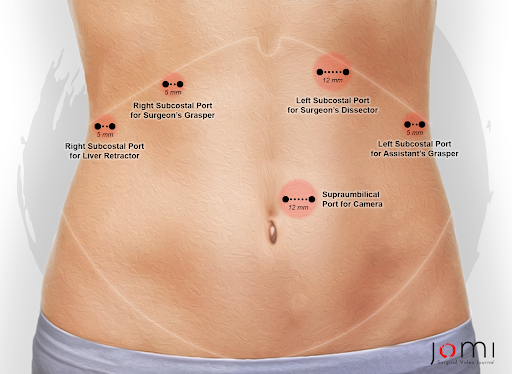
Figura 2. Sitios de colocación de puertos para la reparación laparoscópica de hernia paraesofágica.
Las hernias de hiato se producen cuando una porción del estómago normalmente intraabdominal prolapsa en el mediastino posterior a través del hiato diafragmático.2 El tipo más común de hernia de hiato es el tipo I o hernia deslizante, en la que la unión gastroesofágica (GEJ) migra a través del hiato diafragmático, desplazando así la localización del esfínter esofágico inferior (EEI) y exponiendo el EEI a una presión intratorácica negativa. Esta combinación de presión reducida en el EEI y el desplazamiento de su posición anatómica normal conduce a la interrupción del mecanismo antirreflujo del EEI.2 Una hernia paraesofágica verdadera (tipo II), aunque rara, se describe como una hernia hacia arriba del fondo del estómago con una articulación geouretano en posición normal. El término hernias paraesofágicas también se utiliza para describir tanto las hernias de hiato de tipo III, en las que tanto la UGE como el fondo del estómago son intratorácicas, como las hernias paraesofágicas de tipo IV o gigantes, en las que también se hernian órganos intraabdominales adicionales a través del hiato diafragmático.
La mayoría de las hernias de hiato se observan en los ancianos con la fisiopatología sugerida de que el aumento de la edad predispone a cambios y debilitamiento de los músculos rurales y el tejido conectivo circundante que forman los márgenes de la hernia de hiato. La gran mayoría son asintomáticas y se descubren de forma incidental en imágenes o endoscopias altas. Sin embargo, los síntomas pueden variar desde leves en gravedad, como reflujo gastroesofágico y dolor epigástrico vago, hasta más graves, como sangrado con anemia crónica, deterioro de la función pulmonar y vólvulo organoaxial potencialmente mortal.
Históricamente, existía un acuerdo general entre los cirujanos de que todas las hernias paraesofágicas sintomáticas debían repararse en pacientes sin riesgo quirúrgico sustancial. La reparación de las hernias paraesofágicas asintomáticas es más controvertida. Inicialmente, la reparación quirúrgica, independientemente de los síntomas, se favoreció debido al temor de un vólvulo organoaxial potencialmente mortal, una vez estimado que tenía una mortalidad de hasta el 30% por Skinner y Belsey en 1967 y del 56% por Hill en 1973.3,4 Estas cifras sobreestiman la verdadera mortalidad de la cirugía de urgencia por vólvulo gástrico. Un análisis de la base de datos del Programa Nacional de Mejora de la Calidad Quirúrgica (NSQIP) del Colegio Americano de Cirujanos demostró que las reparaciones de hernias paraesofágicas realizadas en un entorno de emergencia tuvieron una mortalidad del 8%, que fue 10 veces mayor que el grupo de cirugía electiva, pero mucho más bajo que las estimaciones anteriores.5 Con el análisis multivariado controlando los factores relacionados con el paciente y la enfermedad, el estudio también encontró que la cirugía emergente no predijo de forma independiente la mortalidad. Llegaron a la conclusión de que el aumento de la mortalidad era más una función de las comorbilidades preoperatorias graves y del mal estado funcional que, de otro modo, habrían excluido a los pacientes de la reparación electiva.5 Ballian et al desarrollaron un modelo predictivo para la mortalidad perioperatoria, identificando la operación no electiva, la edad de 80 años o más, los antecedentes de enfermedad pulmonar y los antecedentes de insuficiencia cardíaca congestiva como variables que conllevan un mayor riesgo de mortalidad perioperatoria.6
Stylopoulos et al desafiaron la idea de que la HPE asintomática debe repararse para prevenir complicaciones potencialmente mortales al defender un enfoque más conservador. Utilizando un modelo analítico de Monte Carlo de Markov, los autores rastrearon una cohorte hipotética de pacientes asintomáticos y mínimamente sintomáticos y los resultados asociados con la reparación laparoscópica electiva y una estrategia conservadora de espera vigilante. Si la progresión de los síntomas es constante y depende de la edad, el riesgo de desarrollar síntomas potencialmente mortales para un paciente de 65 años es del 18% o del 1,1% anual.7 Suponiendo una mortalidad por cirugía de urgencia del 5,4 % a partir de los datos agrupados y la base de datos de la Muestra Nacional de Pacientes Hospitalizados (NIS, por sus siglas en inglés), entonces el riesgo general de muerte por conducta expectante fue de aproximadamente el 1 %, similar al cálculo combinado del 1,38 % para la reparación laparoscópica electiva.7 La espera vigilante fue la estrategia de tratamiento óptima para el 83% de los pacientes del análisis.
Aunque la hernia paraesofágica se reparó inicialmente mediante un abordaje transabdominal o transtorácico abierto, la reparación laparoscópica se ha convertido en el estándar de atención. Los beneficios de la reparación laparoscópica de la HPE incluyen menos dolor postoperatorio, menor duración de la estadía, recuperación más rápida y mejora en la calidad de vida.8 Los pacientes que se someten a la reparación laparoscópica de una hernia paraesofágica también tienen menos complicaciones generales, menos necesidad de cuidados intensivos en la unidad y menos reingresos a los 30 días, además de los beneficios antes mencionados.9 Mungo et al examinaron la base de datos del NSQIP que incluía a 8186 pacientes que se habían sometido a una HPE (laparoscópica frente a abierta) y descubrieron una mortalidad global a los 30 días del 0,92% (2,6% abierta, 0,5% laparoscópica) con una morbilidad significativamente menor en la reparación laparoscópica, incluso después de ajustar los casos emergentes.10 Fullem et al se hicieron eco de estos hallazgos después de examinar la base de datos NIS (23.514 pacientes) y concluyeron que la reparación laparoscópica se asocia con una menor mortalidad en comparación con un enfoque abierto en la reparación de PEH sin complicaciones (0,57% frente a 1,34%).11
La adición de una funduplicatura después de la reparación ayuda a minimizar los síntomas de reflujo postoperatorio. A pesar de que la reducción de la hernia y la movilización del estómago a una posición anatómica normal por sí solas reducen significativamente los síntomas de reflujo (54,6% a 18,2%, P = 0,011), la adición de una funduplicatura muestra una reducción aún más sustancial de estos síntomas (67,7% a 5,4%, P < 0,001).12 La funduplicatura no tiene ningún impacto en la reducción de la recurrencia de la hernia, a pesar de que se ha postulado que la envoltura ayuda a anclar el estómago dentro del abdomen. Se debe evitar la funduplicatura en pacientes con disfagia preoperatoria o manometría anormal sugestiva de dismotilidad esofágica.
La reparación de la hernia paraesofágica proporciona a casi dos tercios de los pacientes un alivio completo de los síntomas y mejora significativamente la calidad de vida.13 Lidor et al encontraron una mejora significativa en las puntuaciones de calidad de vida después de la reparación quirúrgica. Todos los síntomas individuales mejoraron significativamente, excepto la saciedad temprana, las náuseas, el dolor al tragar y la hinchazón/gases a los 36 meses.14 Estos síntomas aún mostraron mejoría, aunque no fueron estadísticamente significativos. Casi todos los pacientes con síntomas postoperatorios de acidez estomacal se controlan fácilmente con terapia PPI y muy rara vez requieren una nueva operación.
La desventaja de la reparación laparoscópica en comparación con un abordaje abierto es una tasa más alta de recurrencia radiográfica. Se cree que la cirugía abierta facilita el desarrollo de adherencias que pueden anclar el estómago en una posición intraabdominal. La reparación laparoscópica tiene una recidiva radiográfica estimada de alrededor del 27% a 1 año, pero muy raramente estas recidivas son sintomáticas y requieren reintervención.14 Algunos estudios han sugerido que la adición de una gastropexia ayuda a reducir las tasas de recurrencia, pero la evidencia es contradictoria.14-16 Un metanálisis de las reparaciones con malla laparoscópica demostró mejores tasas de recurrencia de hernia en comparación con la reparación primaria (12,1% frente a 20,5%).17 Incluso cuando se restringió a estudios con al menos 2 años de seguimiento, hubo una disminución de la tasa de recurrencia (11,5% frente a 25,4%).17 Sin embargo, no todos los estudios pudieron replicar el hallazgo de que la reparación con malla biológica reduce la recurrencia a largo plazo. Oelschlager et al encontraron que las tasas de recurrencia a los 6 meses fueron más bajas en el grupo de malla, pero no hubo diferencia entre la reparación biológica de la malla y la reparación crural primaria a los 5 años.18 El uso de mallas y la seguridad de su uso también han sido objeto de debate. Un análisis de la base de datos NSQIP no encontró diferencias estadísticamente significativas en la mortalidad a los 30 días ni en la morbilidad secundaria en las reparaciones laparoscópicas con y sin colocación de malla.19 Se debe considerar la reparación de la malla cuando los músculos crurales están demasiado atenuados para la reparación primaria.
DIAGNÓSTICO ANATOMOPATOLÓGICO FINAL:
A. ESCISIÓN DE LA MASA HEPÁTICA:
Hemangioma cavernoso con infarto y esclerosis. No hay evidencia de malignidad.
HISTORIA CLÍNICA:
Hernia paraesofágica, por cierto, se encontró masa hepática.
ESPECÍMENES PRESENTADOS:
A. ESCISIÓN DE MASA HEPÁTICA
DESCRIPCIÓN BRUTA:
A. La "masa hepática" recién etiquetada recibida es un tejido de 2,7 x 2,6 x 1,8 cm, firme, predominantemente finamente encapsulado de color rosa tostado. El margen de resección cauterizado está entintado de azul y el resto de la muestra está entintada de negro. El espécimen se secciona en serie para revelar una superficie de corte sólida moteada de color blanco tostado a color rosa tostado con áreas punteadas dispersas de hemorragia. El espécimen se presenta íntegramente en casetes A1 a A6.
Se utilizó un equipo laparoscópico estándar con malla no absorbible disponible.
No tenemos nada que revelar.
El paciente al que se refiere este artículo en vídeo ha dado su consentimiento informado para ser filmado y es consciente de que la información y las imágenes se publicarán en línea.
References
- Stylopoulos N, Rattner DW. La historia de la cirugía de hernia de hiato: de Bowditch a la laparoscopia. Ann Surg. 2005; 241(1):185-193. doi:10.1097/01.sla.0000149430.83220.7f.
- Maziak DE, Pearson FG. Hernia de hiato masiva (paraesofágica). En: Patterson GA, Cooper JD, Deslauriers J, et al, eds. Pearson's Thoracic and Esophageal Surgery. 3ª ed. Filadelfia, Pensilvania: Churchill Livingstone; 2008:233-238.
- Skinner DB, Belsey RH. Manejo quirúrgico del reflujo esofágico y la hernia de hiato. Resultados a largo plazo con 1.030 pacientes. J Cirugía Cardiovasca Torácica. 1967; 53(1):33-54.
- Hernia paraesofágica encarcelada: una emergencia quirúrgica. Am J Surg. 1973; 126(2):286-291. doi:10.1016/S0002-9610(73)80165-5.
- Augustin T, Schneider E, Alaedeen D, et al. La cirugía de emergencia no predice de forma independiente la mortalidad a los 30 días después de la reparación de la hernia paraesofágica: resultados de la base de datos NSQIP de la ACS. J Gastrointest Surg. 2015; 19(12):2097-2104. doi:10.1007/s11605-015-2968-z.
- Ballian N, Luketich JD, Levy RM, et al. Regla de predicción clínica para la mortalidad perioperatoria y la morbilidad mayor después de la reparación laparoscópica de la hernia paraesofágica gigante. J Cirugía Cardiovasca Torácica. 2013; 145(3):721-729. doi:10.1016/j.jtcvs.2012.12.026.
- Stylopoulos N, Gazelle GS, Rattner DW. Hernias paraesofágicas: ¿operación u observación? Ann Surg. 2002; 236(4):492-501. doi:10.1097/01.SLA.0000029000.06861.17.
- Draaisma WA, Gooszen HG, Tournoij E, Broeders IAMJ. Controversias en la reparación de hernia paraesofágica; Una revisión de la literatura. Surg Endosc. 2005; 19(10):1300-1308. doi:10.1007/s00464-004-2275-3.
- Nguyen NT, Christie C, Masoomi H, Matin T, Laugenour K, Hohmann S. Utilización y resultados de la reparación laparoscópica versus abierta de la hernia paraesofágica. Am Surg. 2011; 77(10):1353-1357. https://www.ingentaconnect.com/content/sesc/tas/2011/00000077/00000010/art00018.
- Mungo B, Molena D, Stem M, Feinberg RL, Lidor AO. Resultados a treinta días de la reparación de la hernia paraesofágica mediante la base de datos NSQIP: ¿debe la laparoscopia ser el estándar de atención? J Am Coll Surg. 2014; 219(2):229-236. doi:10.1016/j.jamcollsurg.2014.02.030.
- Fullum TM, Oyetunji TA, Ortega G, et al. Reparación de hernia de hiato abierta versus laparoscópica. JSLS. 2013; 17(1):23-29. doi:10.4293/108680812X13517013316951.
- van der Westhuizen L, Dunphy KM, Knott B, Carbonell AM, Smith DE, Cobb WS. La necesidad de funduplicatura en el momento de la reparación laparoscópica de la hernia paraesofágica. Am Surg. 2013; 79(6):572-577. https://www.ingentaconnect.com/contentone/sesc/tas/2013/00000079/00000006/art00016.
- El Khoury R, Ramírez M, Hungness ES, Soper NJ, Patti MG. Alivio de los síntomas después de la reparación laparoscópica de la hernia paraesofágica sin malla. J Gastrointest Surg. 2015; 19(11):1938-1942. doi:10.1007/s11605-015-2904-2.
- Lidor AO, Steele KE, Stem M, Fleming RM, Schweitzer MA, Marohn MR. Calidad de vida a largo plazo y factores de riesgo de recurrencia después de la reparación laparoscópica de la hernia paraesofágica. JAMA Surg. 2015; 150(5):424-431. doi:10.1001/jamasurg.2015.25.
- Poncet G, Robert M, Roman S, Boulez JC. Reparación laparoscópica de hernia de hiato grande sin refuerzo protésico: resultados tardíos y relevancia de la gastropexia anterior. J Gastrointest Surg. 2010; 14(12):1910-1916. doi:10.1007/s11605-010-1308-6.
- Ponsky J, Rosen M, Fanning A, Malm J. La gastropexia anterior puede reducir la tasa de recurrencia después de la reparación laparoscópica de la hernia paraesofágica. Surg Endosc. 2003; 17(7):1036-1041. doi:10.1007/s00464-002-8765-2.
- Müller-Stich BP, Kenngott HG, Gondan M, et al. Uso de malla en la reparación laparoscópica de hernia paraesofágica: metanálisis y análisis riesgo-beneficio. PloS Uno. 2015; 10(10):E0139547. doi:10.1371/journal.pone.0139547.
- Oelschlager BK, Pellegrini CA, Hunter J, et al. La prótesis biológica reduce la recurrencia tras la reparación laparoscópica de la hernia paraesofágica: un ensayo multicéntrico, prospectivo y aleatorizado. Ann Surg. 2006; 244(4):481-490. doi:10.1097/01.sla.0000237759.42831.03.
-
Kubasiak J, Hood KC, Daly S, et al. Mejores resultados de los pacientes en la reparación de hernias paraesofágicas mediante un enfoque laparoscópico: un estudio de los datos del programa nacional de mejora de la calidad quirúrgica. Am Surg. septiembre de 2014; 80(9):884-9.
- Daly S, Kumar SS, Collings AT, et al. Directrices de SAGES para el tratamiento quirúrgico de las hernias de hiato. Surg Endosc. 2024; 38(9):4765-4775. doi:10.1007/s00464-024-11092-3.
- Kumar, S.S., Rama, M., Koeneman, S. et al. Morbilidad y mortalidad tras la reparación de hernia de hiato en pacientes geriátricos: un estudio multicéntrico en red de investigación. Surg Endosc 38, 3999–4005 (2024). doi:10.1007/s00464-024-10956-y.
Cite this article
Cassidy D, Rattner D. Reparación laparoscópica de hernia paraesofágica. J Med Insight. 2024; 2024(126). doi:10.24296/jomi/126.