Laparoskopische paraösophageale Hernienreparatur
Main Text
Table of Contents
Eine chirurgische Reparatur sollte bei allen symptomatischen paraösophagealen Hernien in Betracht gezogen werden. Die laparoskopische Reparatur gilt als Goldstandard mit einer schnelleren Genesung und einer geringeren Morbidität und Mortalität im Vergleich zu offenen Reparaturen. Der Patient stellte sich in diesem Fall mit einer Verschlechterung der Dysphagie zu Feststoffen und Dyspnoe im Rahmen einer sich vergrößernden paraösophagealen Hernie mit einer Komponente des organoaxialen Volvulus vor. Sie unterzog sich einer laparoskopischen paraösophagealen Hernienreparatur mit einer Toupet-Fundoplikatio und einer posterioren Gastropexie. Die Patientin zeigte eine subjektive Verbesserung ihrer Dysphagie zu fester Nahrung und Dyspnoe bei Anstrengung sowie eine objektive Verbesserung ihrer Lungenfunktionstests nach der Operation.
Eine echte paraösophageale Hernie vom Typ II ist gekennzeichnet durch einen Vorfall des Magens in das hintere Mediastinum bei gleichzeitiger Beibehaltung der normalen Positionierung des LES. Gemischte Hernien (Typ III) und Riesenhernien (Typ IV) werden oft auch als paraösophageale Hernien bezeichnet. Viele dieser Patienten sind älter und oft asymptomatisch, wobei ihre Hiatushernien zufällig in der Bildgebung entdeckt wurden. Die Symptome können durch eine Obstruktion des Magenausgangs (z. B. postprandiale Schmerzen und frühes Sättigungsgefühl), gastroösophagealen Reflux oder ein mechanisches Trauma der Magenschleimhaut (z. B. okkulter Blutverlust) verursacht werden. Bei allen symptomatischen Patienten, die gute operative Kandidaten sind, sollten ihre paraösophagealen Hernien reparieren lassen. Asymptomatische Patienten sollten beobachtet werden, während Patienten mit minimalen Symptomen, die chirurgische Kandidaten mit höherem Risiko sind, eine sorgfältige Entscheidungsfindung erfordern, bevor eine chirurgische Reparatur empfohlen wird.
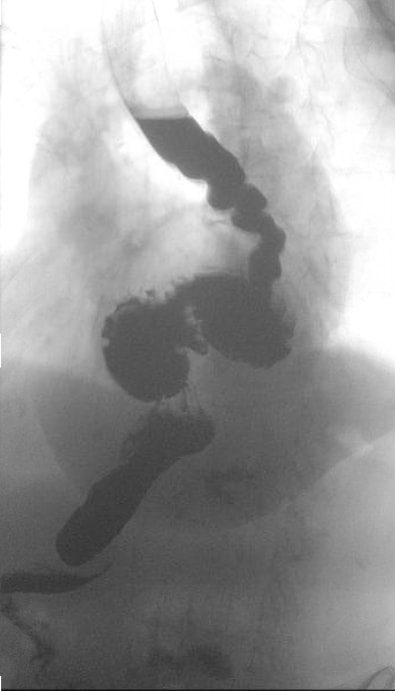
Bei der Patientin handelt es sich um eine 85-jährige Frau mit GERD in der Vorgeschichte und langjähriger Dysphagie, die kürzlich mit einem damit verbundenen Gewichtsverlust fortgeschritten war. Sie befürwortete erhebliche Schwierigkeiten beim Schlucken von fester Nahrung und gelegentlich sogar Flüssigkeiten. Sie bestätigte auch eine Vorgeschichte von Verschlechterung der Dyspnoe, insbesondere bei Aktivität. Sie hatte eine bekannte Hiatushernie, von der dokumentiert wurde, dass sie sich bei einer kürzlichen Bariumschluckung vergrößert hatte. Die jüngste Bariumschluckung zeigte eine schwache Peristaltik der Speiseröhre mit einem korkenzieherförmigen Ösophagus und einer großen Hiatushernie mit organoaxialem Volvulus. Eine obere Endoskopie bestätigte das Vorhandensein dieser anatomischen Befunde sowie das Vorhandensein von Cameron-Geschwüren. Die Motilität der Speiseröhre zeigte bei 5 von 11 Schlucken einen normalen LES-Ruhedruck und eine unvollständige LES-Entspannung. Schließlich zeigte eine 24-stündige pH-Impedanzstudie zur PPI-Therapie einen leichten Reflux, aber keine Korrelation mit den Symptomen. Ihre Dysphagie besserte sich durch Botox-Injektionen nicht.
Bei der Untersuchung zeigte der Patient keine auffälligen kardiopulmonalen Befunde. Sie hatte keine Vorgeschichte von Bauchoperationen und ihre Bauchuntersuchung war normal. Im Fall dieser Patientin hatte sie keine signifikante kardiale Vorgeschichte oder Arrhythmien in der Vorgeschichte, und ein präoperatives EKG war unauffällig. Aufgrund ihrer sich verschlimmernden Dyspnoe wurde ein Lungenfunktionstest durchgeführt. Es wurde festgestellt, dass sie einen mäßigen restriktiven Defekt aufwies, ohne dass sich die Verabreichung von Albuterol signifikant verbesserte. Es wurde angenommen, dass ihre sich verschlimmernde Dyspnoe mit ihrer sich vergrößernden paraösophagealen Hernie zusammenhängt.
Die Erstdiagnose wird meist zufällig gestellt, entweder auf einer Röntgenaufnahme des Brustkorbs, die einen Luft-Flüssigkeits-Spiegel im Mediastinum hinter dem Herzen zeigt, auf einer CT-Untersuchung, die wegen anderer Symptome angeordnet wurde, oder während einer Endoskopie des oberen GI. Bei chirurgischen Kandidaten besteht die Bewertung aus der Beurteilung des allgemeinen Gesundheitszustands des Patienten sowie der Definition der Anatomie. Die CT bietet den Vorteil der dreidimensionalen Anatomie der Hernie. Patienten, bei denen eine Komponente der präoperativen Dysphagie vorliegt, sollten sich vor einer Fundoplikatio einer Ösophagusmanometrie unterziehen. Eine obere Endoskopie muss präoperativ durchgeführt werden, um Begleiterkrankungen wie Barrett-Ösophagus, Magengeschwüre, Neoplasien oder andere Pathologien auszuschließen.
Paraösophageale Hernien sind eine Erkrankung älterer Menschen mit einem mittleren Alter zwischen 60 und 70 Jahren. Paraösophageale Hernien stellen eine kleine Untergruppe der Hiatushernien (5–10 %) dar und können von asymptomatischen bis hin zu lebensbedrohlichen Komplikationen reichen. Die meisten dieser Hernien sind asymptomatisch oder minimal symptomatisch, aber eine kleine Untergruppe von Patienten kann sich zu akuten Symptomen entwickeln, die auf ein Risiko von etwa 1 % pro Jahr geschätzt werden.1
Bei symptomatischen Patienten gibt es drei primäre Zugänge: 1) einen offenen transabdominalen Zugang durch eine Laparotomie der oberen Mittellinie, 2) einen offenen transthorakalen Zugang durch eine linke Thorakotomie und 3) einen laparoskopischen Zugang. Die laparoskopische Reparatur gilt als Behandlungsstandard mit einer geringeren Gesamtmorbidität und Mortalität im Vergleich zur offenen Reparatur. Die Prinzipien der Reparatur sind unabhängig vom Zugang die gleichen: Verkleinerung des intraabdominalen Inhalts, Dissektion und Entfernung des Bruchsacks, Mobilisation und spannungsfreie Rückkehr des gastroösophagealen Übergangs in den Bauch und Reparatur des Zwerchfelldefekts. Die Hinzufügung eines Anti-Reflux-Verfahrens oder einer Fundoplikatio sollte bei allen Patienten in Betracht gezogen werden, um die postoperativen Refluxsymptome zu minimieren. Liegt eine Motilitätsstörung vor, wird eine partielle Fundoplikatio bevorzugt.
Eine chirurgische Reparatur ist indiziert, um die Symptome zu lindern. Bei Patienten mit minimalen Symptomen muss das Risiko von Komplikationen durch eine Operation gegen das lebenslange Risiko einer Strangulation oder eines Fortschreitens der Symptome abgewogen werden. Dieses Risiko liegt bei etwa 1–2 % jährlich.
Unser Patient stellte sich mit Reflux und Gewichtsverlust im Rahmen einer fortschreitenden Dysphagie vor. Ihre Untersuchung ergab eine begleitende Motilitätsstörung der Speiseröhre und eine Obstruktion des gastroösophagealen Übergangs (sowie eine Verschlechterung der Dyspnoe), von der angenommen wird, dass sie auf ihre große paraösophageale Hernie zurückzuführen ist. Wir entschieden uns für eine laparoskopische paraösophageale Hernienreparatur mit einer partiellen Fundoplikatio, in der Erwartung, dass sich ihre Dysphagie mit der Wiederherstellung einer normaleren Anatomie bessern würde.
Die überwiegende Mehrheit der paraösophagealen Hernien kann laparoskopisch repariert werden. Chirurgen, die diese Eingriffe durchführen, müssen jedoch auf schwierige Fälle vorbereitet sein, in denen eine Ösophagusverlängerung oder ergänzende Techniken zur Chirralreparatur erforderlich sind. Die Verwendung von Netzen zur Verstärkung von Reparaturen ist umstritten, da es keine hochrangigen Beweise dafür gibt, dass resorbierbare Netze die langfristigen Ergebnisse verbessern.
Patientenfaktoren wie Alter, Fettleibigkeit, Hepatomegalie oder umfangreiche vorangegangene Bauchoperationen können die Operationspläne ändern. Bevor mit der Reparatur fortgefahren wird, ist es wichtig, die Morbidität und Mortalität der elektiven Reparatur im Vergleich zum Lebenszeitrisiko des Volvulus und der Notwendigkeit einer Notfalloperation und den damit verbundenen Risiken abzuwägen.
In der Regel sind diese Patienten älter und erfordern eine perioperative kardiopulmonale Risikobewertung und individuelle Tests. Studien haben gezeigt, dass Patienten im Alter von 80 bis 90 Jahren, die sich sowohl einer elektiven als auch einer emergenten Hiatushernienreparatur unterziehen, im Vergleich zu Patienten im Alter von 65 bis 79 Jahren ein signifikant höheres Risiko für Tod und Komplikationen haben, selbst wenn Komorbiditäten berücksichtigt werden. Dies deutet darauf hin, dass die Verzögerung der elektiven Reparatur bis zum achten Lebensjahrzehnt das Risiko für schlechte Ergebnisse erhöht. Auch wenn das Alter allein nicht immer die Sterblichkeit vorhersagt, erhöhen Notfalloperationen das Risiko erheblich. Ein Alter von über 72 Jahren und eine hohe Gebrechlichkeit verdoppeln die Wahrscheinlichkeit einer Morbidität nach elektiver Reparatur. Diese Ergebnisse unterstreichen die Bedeutung einer rechtzeitigen elektiven Reparatur, um die Ergebnisse bei älteren Patienten zu verbessern.21
Fettleibigkeit ist häufig mit Hiatushernien verbunden und es ist bekannt, dass sie das Risiko eines erneuten Auftretens nach einer Hiatushernienreparatur erhöht. Daher wäre es für Patienten mit einem höheren BMI von Vorteil, vor der Reparatur der Hiatushernien abzunehmen, um ein Wiederauftreten zu vermeiden. Angesichts des Aufkommens neuer medizinischer Behandlungen zur Gewichtsabnahme sollte die zukünftige Forschung die BMI-Werte untersuchen, bei denen Patienten von Änderungen des Lebensstils, medizinischen Eingriffen oder chirurgischer Gewichtsabnahme profitieren könnten, bevor sie sich einer Hiatushernienreparatur unterziehen.20 Nach unserer Erfahrung liegt die genannte Schwelle bei 35 kg/m2.
Die Behandlung von asymptomatischen Hiatushernien, wie sie in den SAGES-Leitlinien für die chirurgische Behandlung von Hiatushernien beschrieben ist, stellt aufgrund der begrenzten Evidenz eine Herausforderung dar. Das Gremium formulierte eine Empfehlung auf der Grundlage von Expertenmeinungen, die die Bedeutung der Bestätigung des echten asymptomatischen Status betont, da viele Patienten nicht-gastrointestinale Symptome im Zusammenhang mit der Hernie haben können, wie z. B. Kurzatmigkeit, Belastungsintoleranz oder abnormale Echokardiogramm-Befunde. Bei denjenigen, die sich als asymptomatisch erwiesen haben, sollte die Entscheidung zwischen chirurgischer Reparatur und fortgesetzter Überwachung eine detaillierte Erörterung potenzieller Risiken und Vorteile beinhalten. Eine Operation kann Komplikationen wie das Fortschreiten der Refluxkrankheit oder Mikroaspiration verhindern. Die Evidenz, die diese Interventionen stützt, ist jedoch nicht belastbar, so dass die Einbeziehung der Patienten in die Entscheidungsfindung von entscheidender Bedeutung ist.
Das Potenzial, dass sich eine asymptomatische Hiatushernie zu einem akuten Magenvolvulus entwickelt, ist ein großes Problem, aber es gibt nicht genügend Daten, um zu identifizieren, welche Patienten ein höheres Risiko haben. Studien, die die elektive Hernienreparatur mit wachsamem Warten vergleichen, haben zu gemischten Ergebnissen geführt, wobei einige die Überwachung befürworten und andere auf eine verbesserte Lebensqualität durch eine Operation hindeuten. Angesichts dieser Unsicherheit ist ein wachsames Abwarten sinnvoll, wenn der Patient die damit verbundenen Risiken versteht und akzeptiert. Eine gemeinsame Entscheidungsfindung und gründliche Diskussionen in jeder Evaluierungsphase sind unerlässlich, um die besten Ergebnisse zu erzielen. 20
Die Hiatushernie wurde erstmals im 16. Jahrhundert beschrieben und vor allem von Bowditch im Jahr 1853 in einer Übersicht über die postmortalen Befunde zuvor veröffentlichter Fälle veröffentlicht.1 Mit dem Aufkommen von Röntgenaufnahmen und Röntgenstrahlen wurden Hiatushernien erstmals Anfang des 20. Jahrhunderts bei lebenden Patienten diagnostiziert. Zu dieser Zeit beschrieb Akerlund auch paraösophageale Hernien und versuchte, Hiatushernien zu klassifizieren.1 Soresi beschrieb 1919 den ersten transabdominalen Zugang zur Reparatur, während die früheste Serie der elektiven Reparatur 1928 von Harrington an der Mayo Clinic beschrieben wurde.1 Im Jahr 1950 veröffentlichte Sweet erstmals seinen transthorakalen Ansatz zur Reparatur von paraösophagealen Hernien am Massachusetts General Hospital.1 Mit dem Aufkommen der minimal-invasiven Chirurgie wurde 1992 die erste laparoskopische paraösophageale Hernienreparatur beschrieben und wird heute oft als Standard der Behandlung bezeichnet. Abbildung 2 zeigt die gängige Portplatzierung, die verwendet wird.
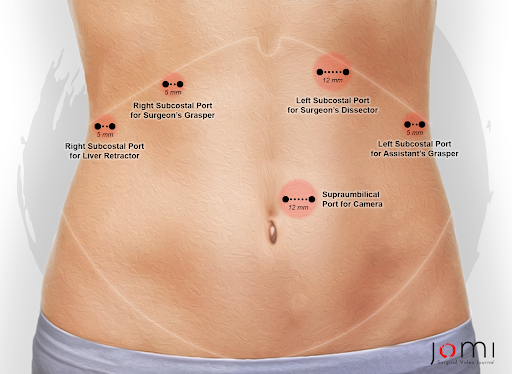
Abbildung 2. Portplatzierungsstellen für die laparoskopische Reparatur von paraösophagealen Hernien.
Hiatushernien treten auf, wenn ein Teil des normalerweise intraabdominalen Magens durch den Zwerchfellhiatus in das hintere Mediastinum vorfällt.2 Die häufigste Form der Hiatushernie ist die Hernie Typ I oder Gleithernie, bei der der gastroösophageale Übergang (GEJ) durch den Zwerchfellhiatus wandert, wodurch die Position des unteren Schließmuskels der Speiseröhre (LES) verdrängt wird und der LES einem negativen intrathorakalen Druck ausgesetzt wird. Diese Kombination aus reduziertem Druck im LES und Verschiebung seiner normalen anatomischen Position führt zu einer Störung des Anti-Reflux-Mechanismus des LES.2 Eine echte paraösophageale Hernie (Typ II) ist zwar selten, wird aber als Herniation des Magenfundus nach oben mit einem normal positionierten GEJ beschrieben. Der Begriff paraösophageale Hernien wird auch verwendet, um sowohl Zwerchfellhernien vom Typ III zu beschreiben, bei denen sowohl der GEJ als auch der Fundus des Magens intrathorakal sind, und Typ IV oder riesige paraösophageale Hernien, bei denen zusätzliche intraabdominale Organe ebenfalls durch den Zwerchfellhiatus herniiert werden.
Die meisten Hiatushernien treten bei älteren Menschen auf, wobei die Pathophysiologie vermutet, dass mit zunehmendem Alter Veränderungen und Schwächungen der cruralen Muskeln und des umgebenden Bindegewebes, aus denen die Hiatushernienränder bestehen, prädisponiert ist. Die überwiegende Mehrheit ist asymptomatisch und wird zufällig in der Bildgebung oder der oberen Endoskopie entdeckt. Die Symptome können jedoch von leichten Schweregraden wie gastroösophagealem Reflux und vagen epigastrischen Schmerzen bis hin zu schwereren Symptomen wie Blutungen mit chronischer Anämie, eingeschränkter Lungenfunktion und lebensbedrohlichem organoaxialem Volvulus reichen.
Historisch gesehen herrschte unter den Chirurgen Einigkeit darüber, dass alle symptomatischen paraösophagealen Hernien bei Patienten ohne wesentliches operatives Risiko repariert werden sollten. Die Reparatur von asymptomatischen paraösophagealen Hernien ist umstrittener. Ursprünglich wurde eine chirurgische Reparatur, unabhängig von den Symptomen, aus Angst vor lebensbedrohlichen organoaxialen Volvulus bevorzugt, der einst von Skinner und Belsey im Jahr 1967 auf eine Sterblichkeit von bis zu 30 % und von Hill 1973 auf 56 % geschätzt wurde.3,4 Diese Zahlen überschätzen die tatsächliche Sterblichkeit bei Notfalloperationen bei Magenvulus. Eine Analyse der Datenbank des National Surgical Quality Improvement Program (NSQIP) des American College of Surgeons zeigte, dass paraösophageale Hernienreparaturen, die in einer Notfallsituation durchgeführt wurden, eine Mortalität von 8 % aufwiesen, was 10-mal höher war als in der Gruppe der elektiven Operationen, aber weit niedriger als frühere Schätzungen.5 Mit einer multivariablen Analyse, die patienten- und krankheitsbezogene Faktoren berücksichtigte, ergab die Studie auch, dass eine Notfalloperation die Mortalität nicht unabhängig vorhersagte. Sie kamen zu dem Schluss, dass die erhöhte Mortalität eher auf schwere präoperative Komorbiditäten und einen schlechten funktionellen Status zurückzuführen ist, die die Patienten sonst von einer elektiven Reparatur ausgeschlossen hätten.5 Ballian et al. entwickelten ein Vorhersagemodell für die perioperative Mortalität, das nicht-elektive Operationen, das Alter von 80 Jahren oder älter, die Vorgeschichte von Lungenerkrankungen und die Anamnese von kongestiver Herzinsuffizienz als Variablen identifizierte, die ein erhöhtes Risiko für perioperative Mortalität bergen.6
Stylopoulos et al. stellten die Idee in Frage, dass asymptomatische PEH repariert werden sollte, um lebensbedrohliche Komplikationen zu vermeiden, indem sie einen konservativeren Ansatz vertraten. Unter Verwendung eines Markov-Monte-Carlo-Analysemodells verfolgten die Autoren eine hypothetische Kohorte von asymptomatischen und minimal symptomatischen Patienten und Ergebnisse, die mit einer elektiven laparoskopischen Reparatur und einer konservativen Wartestrategie verbunden waren. Wenn das Fortschreiten der Symptome konstant und altersabhängig ist, beträgt das Risiko, lebensbedrohliche Symptome für einen 65-jährigen Patienten zu entwickeln, 18 % oder 1,1 % pro Jahr.7 Unter der Annahme einer Mortalität von 5,4 % bei Notfalloperationen aus gepoolten Daten und der Datenbank der landesweiten stationären Stichprobe (NIS) betrug das Gesamtrisiko für den Tod durch wachsames Warten etwa 1 %, ähnlich der gepoolten Schätzung von 1,38 % für elektive laparoskopische Reparaturen.7 Wachsames Abwarten war für 83 % der Patienten in der Analyse die optimale Behandlungsstrategie.
Obwohl paraösophageale Hernien ursprünglich über einen offenen transabdominalen oder transthorakalen Zugang repariert wurden, hat sich die laparoskopische Reparatur mittlerweile als Standard für die Versorgung herauskristallisiert. Zu den Vorteilen der laparoskopischen PEH-Reparatur gehören weniger postoperative Schmerzen, eine kürzere Verweildauer, eine schnellere Genesung und eine Verbesserung der Lebensqualität.8 Patienten, die sich einer laparoskopischen paraösophagealen Hernienreparatur unterziehen, haben zusätzlich zu den oben genannten Vorteilen auch weniger Gesamtkomplikationen, einen geringeren Bedarf an Pflege auf der Intensivstation und weniger 30-tägige Wiedereinweisungen.9 Mungo et al. untersuchten die NSQIP-Datenbank mit 8186 Patienten, die sich einer PEH (laparoskopisch vs. offen) unterzogen hatten, und entdeckten eine 30-Tage-Gesamtmortalität von 0,92 % (2,6 % offen, 0,5 % laparoskopisch) mit signifikant geringerer Morbidität bei laparoskopischer Reparatur, selbst nach Adjustierung um Notfälle.10 Fullem et al. schlossen sich diesen Ergebnissen nach der Untersuchung der NIS-Datenbank (23.514 Patienten) an und kamen zu dem Schluss, dass die laparoskopische Reparatur im Vergleich zu einem offenen Ansatz bei der unkomplizierten PEH-Reparatur mit einer geringeren Mortalität verbunden ist (0,57 % vs. 1,34 %).11
Die Hinzufügung einer Fundoplikatio nach der Reparatur hilft, die Refluxsymptome nach der Operation zu minimieren. Auch wenn allein die Reduktion des Leistenbruchs und die Mobilisation des Magens in eine normale anatomische Position die Refluxsymptomatik signifikant reduziert (54,6 % bis 18,2 %, P = 0,011), zeigt die Zugabe einer Fundoplikatio eine noch deutlichere Reduktion dieser Symptome (67,7 % bis 5,4 %, P < 0,001).12 Die Fundoplikatio hat keinen Einfluss auf die Verringerung des Hernienrezidivs, obwohl postuliert wurde, dass der Wickel hilft, den Magen im Bauch zu verankern. Eine Fundoplikatio sollte bei Patienten mit präoperativer Dysphagie oder abnormaler Manometrie, die auf eine Ösophagusdysmotilität hindeutet, vermieden werden.
Die Reparatur paraösophagealer Hernien verschafft fast zwei Dritteln der Patienten eine vollständige Linderung der Symptome und verbessert die Lebensqualität erheblich.13 Lidor et al. fanden eine signifikante Verbesserung der Lebensqualität nach chirurgischen Reparaturen. Alle individuellen Symptome verbesserten sich signifikant, mit Ausnahme von frühem Mattgefühl, Übelkeit, Schmerzen beim Schlucken und Blähungen/Blähungen nach 36 Monaten.14 Diese Symptome zeigten immer noch eine Verbesserung, obwohl sie statistisch nicht signifikant waren. Fast alle Patienten mit postoperativen Sodbrennen-Symptomen sind mit der PPI-Therapie leicht zu kontrollieren und benötigen nur sehr selten eine erneute Operation.
Der Nachteil der laparoskopischen Reparatur im Vergleich zu einem offenen Zugang ist eine höhere Rate an röntgenologischen Rezidiven. Es wird angenommen, dass die offene Operation die Entwicklung von Adhäsionen erleichtert, die den Magen in einer intraabdominalen Position verankern können. Die laparoskopische Reparatur hat ein geschätztes röntgenlogisches Rezidiv von etwa 27 % nach 1 Jahr, aber sehr selten sind diese Rezidive symptomatisch und erfordern eine erneute Operation.14 Einige Studien deuten darauf hin, dass die Hinzufügung einer Gastropexie dazu beiträgt, die Rezidivraten zu senken, aber die Evidenz ist gemischt.14-16 Eine Metaanalyse laparoskopischer Netzreparaturen zeigte verbesserte Hernienrezidivraten im Vergleich zur primären Reparatur (12,1% vs. 20,5%).17 Selbst wenn man sich auf Studien mit einer Nachbeobachtungszeit von mindestens 2 Jahren beschränkte, gab es eine verringerte Rezidivrate (11,5 % vs. 25,4 %).17 Nicht alle Studien waren jedoch in der Lage, den Befund zu replizieren, dass die Reparatur mit biologischem Netz das Langzeitrezidiv reduziert. Oelschlager et al. fanden heraus, dass die Rezidivraten nach 6 Monaten in der Netzgruppe niedriger waren, aber es gab keinen Unterschied zwischen biologischer Netzreparatur und primärer cruraler Reparatur nach 5 Jahren.18 Die Verwendung von Netzen und die Sicherheit ihrer Verwendung waren ebenfalls Gegenstand von Debatten. Eine Analyse der NSQIP-Datenbank ergab keinen statistisch signifikanten Unterschied in der 30-Tage-Mortalität oder der Sekundärmorbidität bei laparoskopischen Reparaturen mit und ohne Netzplatzierung.19 Eine Netzreparatur sollte in Betracht gezogen werden, wenn die Cruralmuskulatur für eine primäre Reparatur zu schwach ist.
ENDGÜLTIGE PATHOLOGISCHE DIAGNOSE:
A. ENTFERNUNG DER LEBERMASSE:
Kavernöses Hämangiom mit Infarkt und Sklerose. Es gibt keine Hinweise auf Malignität.
KLINISCHE ANAMNESE:
Paraösophageale Hernie, zufällig gefundene Lebermasse.
EINGEREICHTE MUSTER:
A. EXZISION DER LEBERMASSE
GROBE BESCHREIBUNG:
A. Frisch erhaltenes beschriftetes "Lebermasse" ist ein 2,7 x 2,6 x 1,8 cm großes, festes, überwiegend dünn verkapseltes rosa-braunes Gewebe. Der kauterisierte Resektionsrand ist blau eingefärbt, der Rest der Probe ist schwarz eingefärbt. Das Exemplar ist seriell geschnitten, um eine gesprenkelte, hellbraun-weiße bis rosa-braune feste Schnittfläche mit vereinzelten punktförmigen Blutungsbereichen zu zeigen. Die Probe wird vollständig in den Kassetten A1–A6 eingereicht.
Wir verwendeten laparoskopische Standardgeräte mit nicht resorbierbarem Netz.
Wir haben nichts offenzulegen.
Der Patient, auf den sich dieser Videoartikel bezieht, hat seine Einverständniserklärung gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
References
- Stylopoulos N, Rattner DW. Die Geschichte der Hiatushernienchirurgie: vom Bowditch bis zur Laparoskopie. Ann Surg. 2005; 241(1):185-193. doi:10.1097/01.sla.0000149430.83220.7f.
- Maziak DE, Pearson FG. Massive (paraösophageale) Hiatushernie. In: Patterson GA, Cooper JD, Deslauriers J, et al., Hrsg. Pearsons Thorax- und Speiseröhrenchirurgie. 3. Auflage. Philadelphia, PA: Churchill Livingstone; 2008:233-238.
- Skinner DB, Belsey RH. Chirurgische Behandlung von Reflux der Speiseröhre und Hiatushernie. Langzeitergebnisse mit 1.030 Patienten. J Thorax Herz-Kreislauf-Chirurgie 1967; 53(1):33-54.
- Hill LD. Inkarzerierte paraösophageale Hernie: ein chirurgischer Notfall. Am J Surg. 1973; 126(2):286-291. doi:10.1016/S0002-9610(73)80165-5.
- Augustin T, Schneider E, Alaedeen D, et al. Die Notfallchirurgie sagt die 30-Tage-Mortalität nach der Reparatur einer paraösophagealen Hernie nicht unabhängig voraus: Ergebnisse aus der ACS NSQIP-Datenbank. J Gastrointest Surg. 2015; 19(12):2097-2104. doi:10.1007/s11605-015-2968-z.
- Ballian N, Luketich JD, Levy RM, et al. Eine klinische Vorhersageregel für perioperative Mortalität und Major-Morbidität nach laparoskopischer Reparatur von Riesenhernien der Paraösophagushernie. J Thorax Herz-Kreislauf-Chirurgie 2013; 145(3):721-729. doi:10.1016/j.jtcvs.2012.12.026.
- Stylopoulos N, Gazelle GS, Rattner DW. Paraösophagushernien: Operation oder Beobachtung? Ann Surg. 2002; 236(4):492-501. doi:10.1097/01.SLA.0000029000.06861.17.
- Draaisma WA, Gooszen HG, Tournoij E, Broeders IAMJ. Kontroversen bei der Reparatur von paraösophagealen Hernien; Ein Überblick über die Literatur. Surg Endosc. 2005; 19(10):1300-1308. doi:10.1007/s00464-004-2275-3.
- Nguyen NT, Christie C, Masoomi H, Matin T, Laugenour K, Hohmann S. Anwendung und Ergebnisse der laparoskopischen versus offenen paraösophagealen Hernienreparatur. Am Surg. 2011; 77(10):1353-1357. https://www.ingentaconnect.com/content/sesc/tas/2011/00000077/00000010/art00018.
- Mungo B, Molena D, Stem M, Feinberg RL, Lidor AO. Dreißig-Tage-Ergebnisse der paraösophagealen Hernienreparatur mit der NSQIP-Datenbank: Sollte die Laparoskopie der Behandlungsstandard sein? J Am Coll Surg. 2014; 219(2):229-236. doi:10.1016/j.jamcollsurg.2014.02.030.
- Fullum TM, Oyetunji TA, Ortega G, et al. Offene versus laparoskopische Hiatushernienreparatur. JSLS. 2013; 17(1):23-29. doi:10.4293/108680812X13517013316951.
- van der Westhuizen L, Dunphy KM, Knott B, Carbonell AM, Smith DE, Cobb WS. Die Notwendigkeit einer Fundoplikatio zum Zeitpunkt der laparoskopischen Reparatur von paraösophagealen Hernien. Am Surg. 2013; 79(6):572-577. https://www.ingentaconnect.com/contentone/sesc/tas/2013/00000079/00000006/art00016.
- El Khoury R, Ramirez M, Hungness ES, Soper NJ, Patti MG. Symptomlinderung nach laparoskopischer paraösophagealer Hernienreparatur ohne Netz. J Gastrointest Surg. 2015; 19(11):1938-1942. doi:10.1007/s11605-015-2904-2.
- Lidor AO, Steele KE, Stem M, Fleming RM, Schweitzer MA, Marohn MR. Langfristige Lebensqualität und Risikofaktoren für ein Rezidiv nach laparoskopischer Reparatur von paraösophagealen Hernien. JAMA Surg. 2015; 150(5):424-431. doi:10.1001/jamasurg.2015.25.
- Poncet G, Robert M, Roman S, Boulez JC. Laparoskopische Reparatur einer großen Hiatushernie ohne prothetische Verstärkung: späte Ergebnisse und Relevanz der anterioren Gastropexie. J Gastrointest Surg. 2010; 14(12):1910-1916. doi:10.1007/s11605-010-1308-6.
- Ponsky J, Rosen M, Fanning A, Malm J. Eine anteriore Gastropexie kann die Rezidivrate nach laparoskopischer paraösophagealer Hernienreparatur verringern. Surg Endosc. 2003; 17(7):1036-1041. doi:10.1007/s00464-002-8765-2.
- Müller-Stich BP, Kenngott HG, Gondan M, et al. Verwendung von Netzen bei der laparoskopischen Reparatur von paraösophagealen Hernien: eine Metaanalyse und eine Risiko-Nutzen-Analyse. PloS Eins. 2015; 10(10):e0139547. doi:10.1371/journal.pone.0139547.
- Oelschlager BK, Pellegrini CA, Hunter J, et al. Biologische Prothese reduziert das Wiederauftreten nach laparoskopischer paraösophagealer Hernienreparatur: eine multizentrische, prospektive, randomisierte Studie. Ann Surg. 2006; 244(4):481-490. doi:10.1097/01.sla.0000237759.42831.03.
-
Kubasiak J, Hood KC, Daly S, et al. Verbesserte Patientenergebnisse bei der Reparatur von paraösophagealen Hernien mit einem laparoskopischen Ansatz: Eine Studie der Daten des nationalen Programms zur Verbesserung der chirurgischen Qualität. Am Surg. September 2014; 80(9):884-9.
- Daly S, Kumar SS, Collings AT, et al. SAGES-Richtlinien für die chirurgische Behandlung von Hiatushernien. Surg Endosc. 2024; 38(9):4765-4775. doi:10.1007/s00464-024-11092-3.
- Kumar, S.S., Rama, M., Koeneman, S. et al. Morbidität und Mortalität nach Reparatur von Hiatushernien bei geriatrischen Patienten: eine Studie des multizentrischen Forschungsnetzwerks. Surg Endosc 38, 3999–4005 (2024). doi:10.1007/s00464-024-10956-y.
Cite this article
Cassidy D, Rattner D. Laparoskopische paraösophageale Hernienreparatur. J Med Insight. 2024; 2024(126). doi:10.24296/jomi/126.