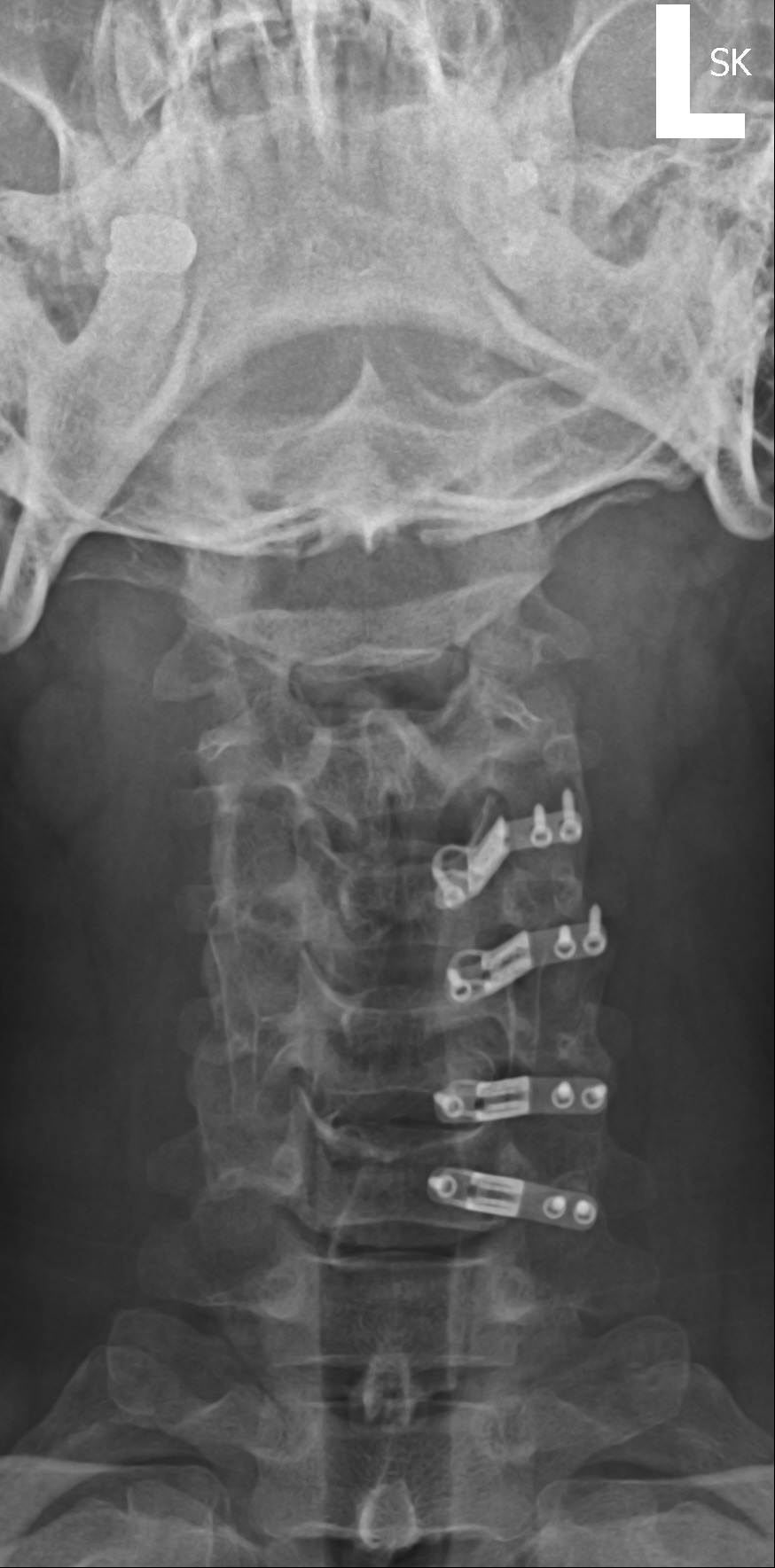
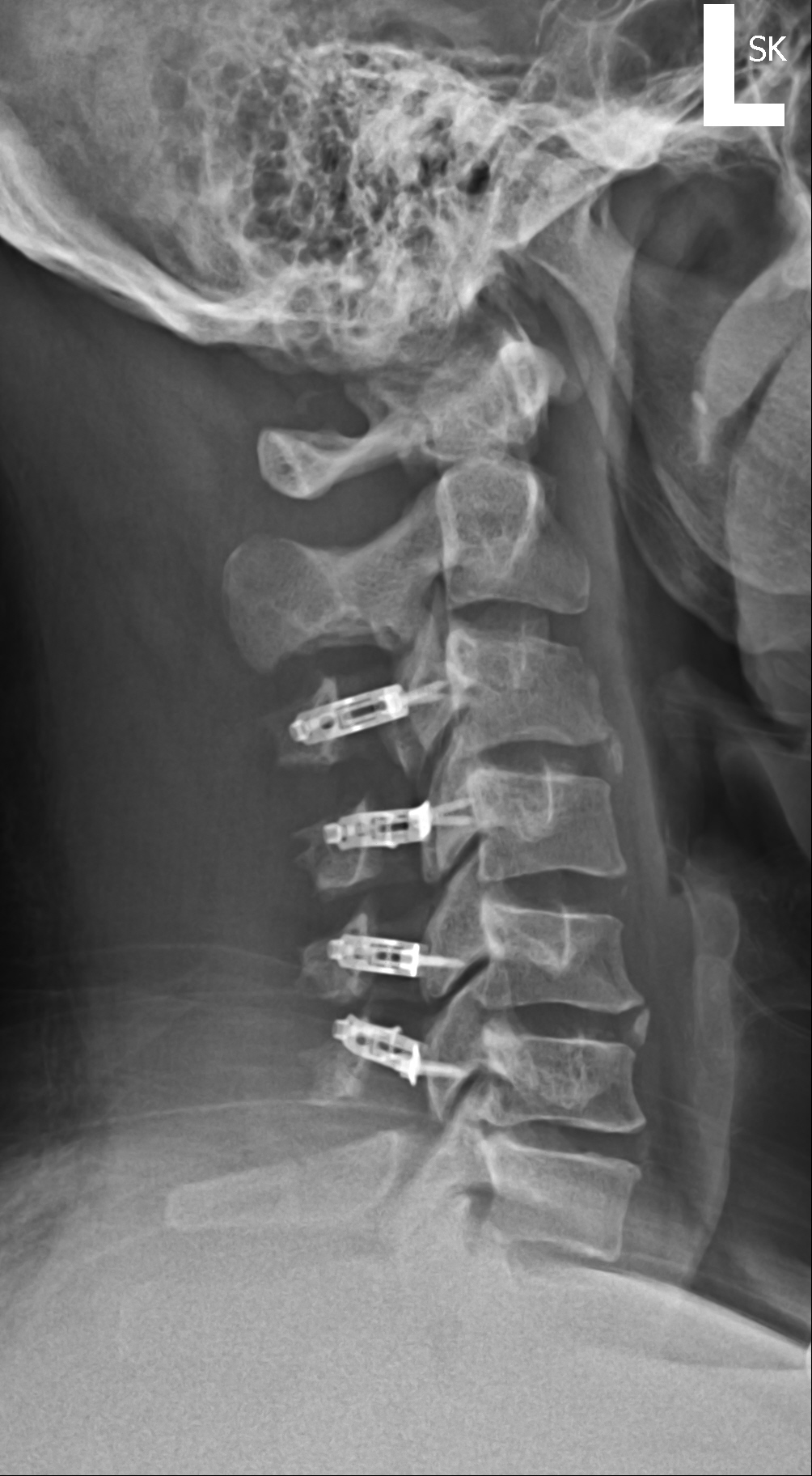
Laminoplastia cervical
Main Text
Table of Contents
La laminoplastia de la columna cervical es un tratamiento para la mielopatía espondilótica cervical (MSC) de varios niveles sin inestabilidad ni cifosis cervical acompañantes. El objetivo es descomprimir el canal espinal y aliviar la presión sobre la médula espinal sin desestabilizar la columna vertebral.
La MSC es causada por el pinzamiento de la médula espinal por estructuras óseas y ligamentosas degenerativas que disminuyen el volumen del canal. La cirugía detiene de forma fiable el deterioro gradual de la función neurológica (p. ej., pérdida del control de la motricidad fina, alteración de la marcha y el equilibrio).
El MSC puede tratarse quirúrgicamente a través de múltiples abordajes (anterior, posterior), con o sin descompresión concomitante de la raíz nerviosa, y con una variedad de técnicas (laminectomía, laminoplastia de puertas abiertas, laminoplastia de puertas dobles). 1 El video que acompaña al artículo muestra una laminoplastia cervical clásica a puerta abierta.
El paciente con MSC puede referir dolor y rigidez en el cuello y, muy a menudo, dolores de cabeza en la región occipital. Pueden estar presentes patrones difusos no dermatomales de entumecimiento y parestesias. El paciente puede reportar debilidad y tener disminución de la destreza manual que se manifiesta al dejar caer objetos y tener dificultad para manipular objetos finos.
Las alteraciones de la marcha son una fuerte indicación para la intervención quirúrgica. El paciente puede informar que se siente inestable en los pies y/o tiene debilidad al subir y bajar escaleras. La marcha y el equilibrio se pueden evaluar pidiéndole al paciente que realice una caminata del talón a la punta del pie y una prueba de Romberg. La retención urinaria es un hallazgo raro y tardío en la progresión del MSC y difícil de interpretar debido a la alta prevalencia de disfunción urinaria en una población de edad avanzada.
La debilidad suele ser difícil de detectar en el examen físico. Si está presente, la debilidad de las extremidades inferiores es un hallazgo muy preocupante. La disfunción de la propiocepción indica afectación de la columna dorsal y también se asocia con un mal pronóstico. La disminución del dolor o de la sensación de temperatura indica afectación del tracto espinotalámico lateral. La disminución de la sensibilidad al tacto ligero se debe a la disfunción de los tractos espinotalámicos ventrales.
Pruebas específicas:
- El signo de "escape de dedos" ocurre cuando un paciente sostiene los dedos extendidos y aducidos y su dedo meñique abduce espontáneamente debido a la debilidad de los músculos intrínsecos de la mano.
- La prueba de "agarre y liberación" es una prueba bastante sensible para la mielopatía que afecta a los músculos intrínsecos de la mano. Un paciente sin disfunción debería ser capaz de cerrar el puño y soltarlo 20 veces en 10 segundos.
- El reflejo radial invertido es la flexión ipsilateral de los dedos al golpear el tendón braquiorradial distal.
- La prueba de Hoffmann se realiza rompiendo la falange distal del dedo medio del paciente. La flexión espontánea de otros dedos es un signo positivo.
- El clonus sostenido (>3 latidos) en la prueba de reflejos tiene una sensibilidad baja (alrededor del 13%) pero una especificidad cercana al 100% para la mielopatía cervical. Sin embargo, la espasticidad y la hiperreflexia pueden estar ausentes cuando hay enfermedad concomitante de los nervios periféricos (p. ej., compresión de la raíz nerviosa cervical o lumbar, estenosis espinal, diabetes).
- Un resultado positivo en la prueba de Babinski (dorsiflexión del dedo gordo del pie) indica daño en el tracto corticoespinal.
- La prueba de Romberg se realiza haciendo que el paciente se pare con los brazos hacia adelante y los ojos cerrados. La pérdida del equilibrio es compatible con la disfunción de la columna posterior.
- El signo de Lhermitte está presente cuando la flexión cervical extrema conduce a sensaciones similares a descargas eléctricas que se irradian por la columna vertebral y hacia las extremidades.
Existen varios sistemas de clasificación para CSM:
Clasificación de Nurick- Grado 0 Solo síntomas de raíz o normales
- Grado 1 Signos de compresión del cordón umbilical; Marcha normal
- Grado 2 Dificultades para la marcha, pero empleadas a tiempo completo
- Grado 3 Las dificultades de la marcha impiden el empleo, camina sin ayuda
- Grado 4 Incapaz de caminar sin ayuda
- Grado 5 Silla de ruedas o postrado en cama
- Dolor de clase I, sin déficit neurológico
- Clase II Debilidad subjetiva, hiperreflexia, disestesias
- Clase IIIA Debilidad objetiva, signos de tracto largo, ambulatoria
- Clase IIIB Debilidad objetiva, signos de tracto largo, no ambulatoria
Un sistema de puntuación (17 en total) basado en la función en las siguientes categorías:
- Función motora de la extremidad superior
- Función motora de las extremidades inferiores
- Función sensorial
- Función de la vejiga
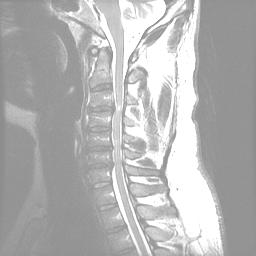
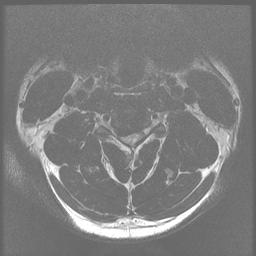
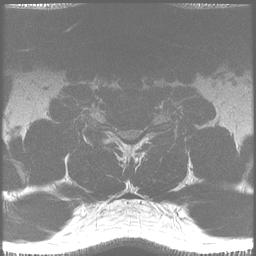
La evaluación inicial debe incluir vistas cervicales, AP, laterales, oblicuas y de flexión/extensión de la columna cervical. Es importante recordar que los hallazgos radiográficos no siempre se correlacionan con los síntomas. El 70% de los pacientes >=70 años tendrán evidencia radiográfica de cambios degenerativos. Los hallazgos a los que hay que prestar atención incluyen cambios degenerativos de las articulaciones no covertebrales y facetarias, formación de osteofitos, estrechamiento del espacio discal y disminución del diámetro sagital del canal. El diámetro normal del cable es de aproximadamente 17 mm y la compresión del cable se produce con un diámetro <13 mm.
- Vista lateral: la relación de Torg-Pavlov es la relación entre el ancho del canal y el cuerpo vertebral en una vista lateral. Un ratio normal es de 1,0 y un ratio <0,8 predispone a la estenosis y a la mielopatía, aunque esta regla no siempre es válida en el caso de grandes deportistas.
- Vista oblicua: es mejor evaluar la estenosis foraminal, que a menudo es causada por artrosis articular no covertebral.
- Vistas de flexión y extensión: útiles para evaluar la inestabilidad angular o traslacional y para ver evidencia de subluxación compensatoria por encima o por debajo del segmento rígido o espondilótico.
La resonancia magnética es el estudio de elección para evaluar el grado de compresión de la médula espinal y la raíz nerviosa. La mielomalacia se muestra como una señal brillante en las imágenes ponderadas en T2.
Tomografía computarizadaUna tomografía computarizada sin contraste puede proporcionar información complementaria con una resonancia magnética y es más útil para evaluar la OPLL y los osteofitos. La mielografía por TC es útil en pacientes que no pueden someterse a una resonancia magnética (marcapasos) o que tienen implantes en el área de interés que producirían un artefacto. El contraste se administra mediante punción C1-C2 y se permite que se difunda caudalmente, o se administra mediante una punción lumbar y se permite que se difunda proximalmente colocando al paciente en la posición de Trendelenburg.
Imágenes representativas para este caso:Los estudios de conducción nerviosa tienen una alta tasa de falsos negativos, pero pueden ser útiles para distinguir el proceso periférico del central (ELA).El MSC tiende a ser lentamente progresivo con períodos intermitentes de estabilidad seguidos de deterioro, y rara vez mejora con modalidades no quirúrgicas como la fisioterapia.Aparte de la terapia conservadora, la principal alternativa a este procedimiento sería la laminectomía quirúrgica y la fusión con instrumentación. Se han descrito varias otras técnicas de laminoplastia, incluida una técnica de doble puerta (método de Kurokawa) y una laminoplastia en forma de Z que no extirpa completamente las láminas (método de Hattori).El paciente era sintomático y había fracasado el tratamiento conservador. Las ventajas de la laminoplastia unilateral de puertas abiertas sobre la laminectomía y la fusión estándar incluyen un enfoque más mínimamente invasivo, la evitación de la fusión y las posibles complicaciones resultantes relacionadas con la fusión, una menor pérdida de sangre y un período de recuperación más rápido y menos doloroso.Algunos pacientes con MSC pueden ser mejores candidatos para una laminectomía tradicional con fusión debido a consideraciones de su anatomía, progresión de la enfermedad, grado de inestabilidad y tamaño.
- Rebaba de alta velocidad
- Retractor de lámina
- Placas de laminoplastia Escalate, Stryker, Kalamazoo, MI
La mielopatía espondilótica cervical tiene una variedad de presentaciones clínicas, patologías asociadas y tratamientos quirúrgicos. Los síntomas atribuidos directamente a la estenosis espinal y a la mielopatía suelen incluir cierta pérdida del control de la motricidad fina y alteración del equilibrio y la marcha. Pueden incluir espasticidad y/o debilidad en las extremidades y pérdida de la función intestinal y vesical. Los síntomas debidos al pinzamiento concomitante de la raíz nerviosa incluyen dolor en las extremidades o parestesias en un patrón dermatomático, o debilidad. El dolor de cuello también puede ser causado por la artrosis de las articulaciones facetarias.
Por lo general, los síntomas empeoran de manera escalonada y no se controlan bien con intervenciones no quirúrgicas, como collarines cervicales blandos e inyecciones epidurales de esteroides. La estenosis del canal espinal cervical es causada por la degeneración de una serie de estructuras alrededor del canal espinal. Estos incluyen: articulaciones facetarias hipertróficas, ligamento flavum engrosado, ligamento longitudinal posterior osificado, discos intervertebrales abultados y/o articulaciones no covertebrales hipertróficas.
Se han utilizado una variedad de cirugías para tratar la MSC. Estos incluyen discectomía y fusión cervical anterior de varios niveles (ACDF), corpectomía y fusión anterior, laminectomía y fusión posterior y múltiples técnicas de laminoplastia posterior.
La elección del abordaje, anterior o posterior, está determinada por 1) las estructuras que causan el pinzamiento de la médula espinal (según lo determinado por la resonancia magnética y los síntomas clínicos), 2) el número de niveles del canal espinal afectados, 3) la alineación sagital, específicamente la presencia o ausencia de cifosis fija superior a 13 grados, 4) la presencia de inestabilidad (espondilolistesis) y 5) la experiencia del cirujano. número arábigo
Si se indica un abordaje posterior y la columna vertebral está estable, generalmente se prefiere la laminoplastia. La laminectomía parcial multinivel puede provocar inestabilidad iatrogénica, con cifosis y/o subluxación. La laminectomía y la fusión con placas de masa lateral pueden provocar complicaciones en el hardware y degeneración del segmento adyacente.
La laminoplastia permite al cirujano dejar los elementos posteriores de la columna vertebral en su lugar y no realizar fusiones de varios niveles. Las dos técnicas de laminoplastia más comúnmente realizadas son las técnicas de puerta abierta y doble puerta (o "puerta francesa"). El Dr. Jenis demuestra la técnica de puertas abiertas con este paciente.
Los datos de resultados de la cirugía de laminoplastia son limitados. Steinmetz et al mostraron que la tasa de recuperación postoperatoria estaba entre el 50 y el 70%, con una recuperación estable durante un promedio de 12 años. 5
Wang et al revisaron 204 casos de laminoplastia a puerta abierta realizados entre 1986 y 2001. Todos los pacientes presentaron síntomas y hallazgos de resonancia magnética (RM) compatibles con mielopatía secundaria a estenosis cervical multisegmentaria con espondilosis y se sometieron a descompresión de C3 a C7. 6 La mejoría de la mielopatía se evaluó con la puntuación de Nurick. La edad promedio fue de 63 años (rango de 36 a 92). El seguimiento promedió 16 meses. En el postoperatorio, las puntuaciones de Nurick mejoraron en 1 punto en 78 pacientes, 2 puntos en 37 pacientes, 3 puntos en 7 pacientes y 4 puntos en 5 pacientes; 74 pacientes no experimentaron mejoría y 3 pacientes se deterioraron en 1 punto. En 2 pacientes hubo progresión radiográfica de la cifosis, pero en ningún caso se requirió fusión posterior. 6 pacientes sin dolor cervical desarrollaron preoperatoriamente un nuevo dolor cervical intratable después de la cirugía.
El autor no tiene ninguna relación financiera con las empresas de equipos mencionadas en este artículo.
El paciente que se sometió al procedimiento filmado dio su consentimiento para ser filmado para este artículo en video y es consciente de que puede publicarse en línea.
Citations
- Mitsunaga LK, Klineberg EO, Gupta MC. Técnicas de laminoplastia para el tratamiento de la estenosis cervical multinivel. Adv Orthop. 2012;2012:307916. doi:10.1155/2012/307916.
- Emery SE. Mielopatía espondilótica cervical: diagnóstico y tratamiento. J Am Acad Orthop Surg. 2001;9(6):376-388. https://journals.lww.com/jaaos/Citation/2001/11000/Cervical_Spondylotic_Myelopathy__Diagnosis_and.3.aspx.
- Lehman RA Jr, Taylor BA, Rhee JM, Riew KD. Laminoplastia cervical. J Am Acad Orthop Surg. 2008;16(1):47-56. https://journals.lww.com/jaaos/Citation/2008/01000/Cervical_Laminaplasty.7.aspx.
- Steinmetz MP, Resnick DK. Laminoplastia cervical. Columna vertebral J. 2006;6(6)(suppl):S274-S281. doi:10.1016/j.spinee.2006.04.023.
- Ratliff JK, Cooper PR. Laminoplastia cervical: una revisión crítica. J Neurosurg. 2003;98(3)(suppl):230-238. doi:10.3171/spi.2003.98.3.0230.
- Wang MY, Shah S, Green BA. Resultados clínicos después de la laminoplastia cervical para 204 pacientes con mielopatía espondilomática cervical. Surg Neurol. 2004;62(6):487-492. doi:10.1016/j.surneu.2004.02.040.
Cite this article
Jenis L. Laminoplastia cervical. J Med Insight. 2014;2014(6). doi:10.24296/jomi/6.