पैर की लंबाई विसंगति के इलाज के लिए ओस्टियोटॉमी को छोटा करने के बाद एक रोगसूचक गैर-संघ के प्रबंधन के लिए एक चुंबकीय इंट्रामेडुलरी नाखून का उपयोग
Main Text
Table of Contents
हम एक 31 वर्षीय महिला के मामले को किशोर संधिशोथ और यूवाइटिस के इतिहास के साथ प्रस्तुत करते हैं, जो हमारे विभाग को पैर की लंबाई की विसंगति और रूढ़िवादी प्रबंधन के लिए कम पीठ दर्द दुर्दम्य के साथ प्रस्तुत करते हैं। वह एक इंट्रामेडुलरी नाखून के चारों ओर अपने बाएं फीमर पर एक छोटा ऑस्टियोटॉमी से गुजरती थी जो गैर-संघ में चली गई थी। वह अपने प्रभावित ऊरु रीमिंग से ऑटोलॉगस बोन ग्राफ्ट फसल के साथ एक चुंबकीय इंट्रामेडुलरी नेलिंग के साथ विनिमय करती थी। चुंबकीय इंट्रामेडुलरी नाखून को सम्मिलन से पहले 2 सेमी बढ़ाया गया था, और फिर ऑपरेटिंग कमरे में तत्काल संपीड़न के साथ सामान्य फैशन में प्रत्यारोपित किया गया था। पोस्टऑपरेटिव रूप से रोगी ने चुंबकीय नाखून का उपयोग करके एक संपीड़ित कार्यक्रम किया और अपनी ऑस्टियोटॉमी साइट को ठीक करने के लिए चला गया।
नॉनयूनियन; अंग-लंबाई विसंगति; अंग लंबा होना।
अंग-लंबाई विसंगति (एलएलडी) आम है, जिसमें आबादी के 40-90% से लेकर प्रसार का अनुमान है। 1,2 गैर-ऑपरेटिव प्रबंधन 0-2 सेमी के एलएलडी वाले रोगियों के लिए संकेत दिया जाता है, जबकि रूढ़िवादी प्रबंधन के बाद बड़ी विसंगतियों या निरंतर लक्षणों वाले लोग सर्जिकल हस्तक्षेप से लाभ उठा सकते हैं। 3,4 सर्जरी में या तो छोटा या लंबा होना शामिल हो सकता है और इसे इंट्रामेडुलरी इम्प्लांट या एक्स्ट्रामेडुलरी फिक्सेशन के साथ स्थिर किया जा सकता है। इसके अतिरिक्त, अंग निस्तारण में या बाल चिकित्सा और वयस्क आबादी में एलएलडी में हड्डी परिवहन दोनों के लिए चुंबकीय उपकरणों को पेश किया गया है। 5 गैर-संघ या कुरूपता के लिए प्रक्रिया को छोटा करने वाले रोगियों में 34% तक सर्जिकल हस्तक्षेप के साथ जटिलताओं का खतरा है। 6 हमारी देखभाल में रोगी ने एक स्थिर इंट्रामेडुलरी प्रत्यारोपण के आसपास एक प्रारंभिक छोटा ऑस्टियोटॉमी किया जिसने उसके एलएलडी को सही किया लेकिन एक दर्दनाक गैर-संघ पर चला गया। रोगी के साथ चर्चा के बाद, योजना एक चुंबकीय इंट्रामेडुलरी प्रत्यारोपण और स्थानीय ऑटोलॉगस हड्डी ग्राफ्ट के साथ विनिमय के लिए थी ताकि उसके गैर-संघ को ठीक किया जा सके।
हमारा रोगी यूवाइटिस के साथ किशोर संधिशोथ (जेआरए) के इतिहास के साथ एक 31 वर्षीय महिला थी, जिसने 17 मिमी एलएलडी (दाएं से बाएं लंबा) के साथ प्रस्तुत किया था, जो फीमर पर केंद्रित था, जिससे कम पीठ दर्द होता था। उसने एक बच्चे के रूप में अपने बाएं घुटने पर एक विकास गिरफ्तारी प्रक्रिया की थी और उसके एलएलडी से संबंधित लक्षण जारी रहे। उसने भौतिक चिकित्सा की थी और कॉर्टिकोस्टेरॉइड और स्थानीय संवेदनाहारी के साथ दो एसआई संयुक्त इंजेक्शन थे, जो टिकाऊ राहत प्रदान नहीं करते थे। कार्यालय में उसका मूल्यांकन किया गया और स्थायी फिल्मों ने उसके एलएलडी की पुष्टि की। उसे एक जूता लिफ्ट दिया गया था, और उसने 7 सप्ताह तक इसका परीक्षण किया। हालांकि, वह अपने विशिष्ट जूते में जूता लिफ्ट फिट करने में असमर्थ थी और बाहरी जूता लिफ्ट नहीं पहनना चाहती थी और सर्जरी में रुचि रखती थी। उसने अपने संधिविज्ञानी को देखा क्योंकि वह अपने जेआरए के लिए हर 6 सप्ताह में इन्फ्लिक्सिमाब के जलसेक पर थी और पेरिऑपरेटिव अवधि में दवा को रोकने के लिए सहमत हुई। प्रीऑपरेटिव रूप से उसका बीएमआई 33.7 था, वह अमेरिकन सोसाइटी ऑफ एनेस्थिसियोलॉजिस्ट (एएसए) स्कोर III थी, और वह एक नॉनस्मोकर थी। उसकी इम्यूनोथेरेपी को देखते हुए गैर-संघ के जोखिम पर चर्चा की गई।
रोगी को एक इंट्रामेडुलरी नाखून के आसपास बाएं फीमर के एक छोटा ऑस्टियोटॉमी के साथ सर्जिकल प्रबंधन के लिए प्रस्तुत किया गया। वह प्रक्रिया के लिए एक फ्रैक्चर टेबल पर लापरवाह थी और सामान्य फैशन में 9x380 मिमी ट्रोकेन्टरिक एंट्री कील डाली गई थी। नाखून डालने के बाद, पायलट छेद के लिए 2.5 ड्रिल का उपयोग करके 18 मिमी के ऑस्टियोटॉमी के साथ फीमर के लिए एक सबवास्टस दृष्टिकोण बनाया गया था और ऑस्टियोटॉमी को पूरा करने के लिए एक धनु देखा गया था। ओस्टियोटॉमी को पूरा करने से पहले फीमर पर संस्करण को चिह्नित करने के लिए इलेक्ट्रोकॉटरी का उपयोग किया गया था। दो शिकंजा समीपस्थ रूप से तय किए गए थे, ऊरु गर्दन में एक टोही पेंच, और कम ट्रोकेन्टर में एक। दो शिकंजा, एक स्थिर और एक गतिशील डिस्टल इंटरलॉक में रखा गया था। उसके घाव को परतों में बंद कर दिया गया था जिसमें 1 ग्राम वैनकोमाइसिन पाउडर गहरा रखा गया था। उसकी अनुमानित रक्त हानि (ईबीएल) 100 मिलीलीटर थी, और ऑपरेटिव समय 238 मिनट था। पोस्टऑपरेटिव रूप से वह सहन के रूप में भारोत्तोलन कर रही थी और पोस्टऑपरेटिव डे 4 पर घर पर छुट्टी दे दी गई थी।
3 सप्ताह बाद उसकी पहली पोस्टऑपरेटिव यात्रा में उसके घाव अच्छी तरह से ठीक हो रहे थे। दुर्भाग्य से, उसने फ्रैक्चर टेबल पर होने के बाद प्रयोगशाला दबाव घावों का विकास किया, जिन्हें स्त्री रोग द्वारा रूढ़िवादी रूप से इलाज किया गया था। उस समय की योजना उसके इन्फ्लिक्सिमाब जलसेक को कुल 7-9 सप्ताह के बाद के लिए रखने की थी; हालांकि, उसके पास एक यूवाइटिस भड़कना था और उसे पहले अपने जलसेक को फिर से शुरू करने की आवश्यकता थी। उसके अगले अनुवर्ती 3 महीने के बाद, स्थायी फिल्मों ने पुष्टि की कि उसके श्रोणि झुकाव और एलएलडी हल हो गए थे; हालांकि, वह अभी भी एक वॉकर के साथ चल रही थी और दर्द के लिए एक बैसाखी माध्यमिक को छुड़ाने में सक्षम नहीं थी। उसे फिर से 5 महीने बाद एक गैर-संघ के लिए चिंता के साथ देखा गया था, उसे एक घरेलू व्यायाम कार्यक्रम जारी रखने के लिए प्रोत्साहित किया गया था और उसे एक हड्डी उत्तेजक दिया गया था। उस समय गैर-संघ प्रयोगशालाएं डब्ल्यूबीसी 6.7, ईएसआर 6, 25 (ओएच) विटामिन डी 23, टीएसएच 0.96, पीटीएच 34, एल्ब्यूमिन 4.1 के लिए उल्लेखनीय थीं। दुर्भाग्य से, 6 महीने तक उसे अभी भी दर्द था और आगे कोई उपचार नहीं था और ऑटोलॉगस हड्डी ग्राफ्टिंग के साथ विनिमय के लिए संकेत दिया गया था।
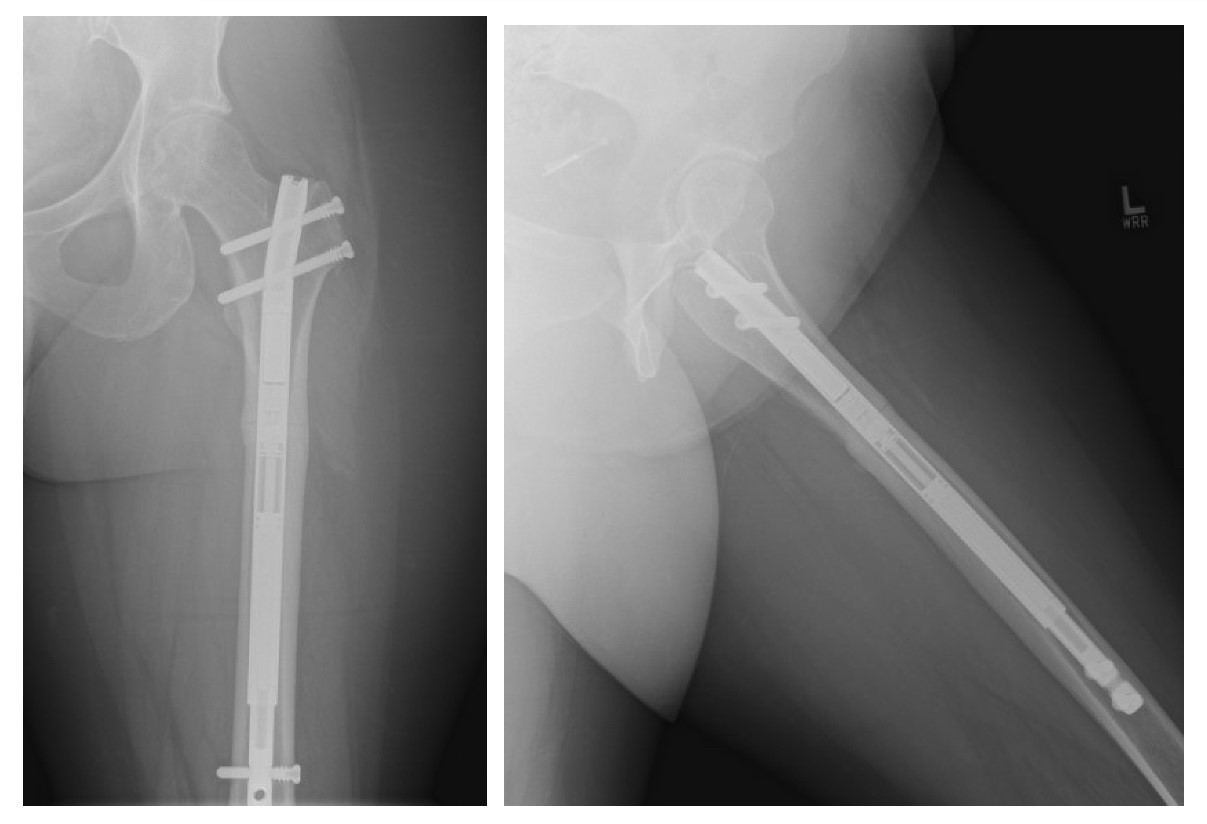
हार्डवेयर हटाने और एक्सचेंज नेलिंग के लिए उसकी सूचकांक प्रक्रिया के 9.5 महीने बाद उसे ऑपरेटिंग रूम में वापस ले जाया गया। उसे बीन बैग पोजिशनर के साथ पार्श्व डिकुबिटस में रखा गया था। उसके हार्डवेयर को उसके पूर्व चीरों का उपयोग करके हटा दिया गया था। ओस्टियोटॉमी साइट को 3.5 ड्रिल के साथ संशोधित किया गया था जिसमें ऑटोलॉगस बोन ग्राफ्ट प्रतिधारण की सुविधा के लिए कई औसत दर्जे के छेद के साथ एक पार्श्व छेद बनाया गया था। फीमर को 14 मिमी तक रीम किया गया था, और ऑटोलॉगस बोन ग्राफ्ट को औसत दर्जे का पक्ष फ्लोरोस्कोपिक रूप से जमा करते हुए देखा गया था और फीमर के पार्श्व पक्ष पर रखा गया था। ऑस्टियोटॉमी एक ऑस्टियोटोम का उपयोग करके पूरा किया गया था। सम्मिलन से पहले पीछे की मेज पर 2 सेमी बढ़ाए जाने के बाद एक चुंबकीय नुवासिव प्रीसिस रॉड का उपयोग किया गया था। एक बार नाखून लगने के बाद, पार्श्व फीमर पर जुडेट डिकॉर्टिकेशन किया गया था और बाद में रीमिंग जमा किए गए थे। घाव परतों में बंद था और बाँझ ड्रेसिंग रखा गया था। ऑपरेटिव समय 233 मिनट था, और ईबीएल 500 सीसी था। रोगी को पोस्टऑपरेटिव रूप से वजन वहन करने के लिए टचडाउन किया गया था और पोस्टऑपरेटिव दिन 2 पर छुट्टी दे दी गई थी।
रोगी को दो सप्ताह के बाद देखा गया था और उसके चीरे अच्छी तरह से ठीक हो रहे थे, उसके पास कार्यालय में एक छोटा था और टचडाउन वजन असर बनाए रखा था। यह दो सप्ताह के लिए दोहराया गया था, और उसे पोस्टऑपरेटिव सप्ताह 6 पर सहन के रूप में भारोत्तोलन बनाया गया था। उसके इम्यूनोसप्रेसिव को 4 महीने बाद फिर से शुरू किया गया था, जब ब्रिजिंग कैलस देखा गया था। 6 महीने के बाद, उसकी ऑस्टियोटॉमी साइट ठीक हो गई थी, उसके दर्द और चाल में सुधार हुआ था, और उसे लगातार काठ का पीठ दर्द के लिए रीढ़ की हड्डी में भेजा गया था। उसके सबसे हालिया अनुवर्ती 9 महीने के बाद, उसने कम दूरी के लिए एम्बुलेटरी एड्स से कम कर दिया था, उसके पीठ दर्द और पैर दर्द में सुधार हुआ था, और वह वैकल्पिक हार्डवेयर हटाने पर विचार कर रही थी।
परीक्षा में रोगी अच्छी तरह से दिखाई दे रहा था, एसआई जोड़ों में द्विपक्षीय रूप से दर्द के साथ और 17 मिमी एलएलडी (दाएं से अधिक बाएं) ने ब्लॉक परीक्षण और स्थायी फिल्मों पर पुष्टि की। बाएं पैर पर कोई त्वचा परिवर्तन नहीं थे, और वह न्यूरोवस्कुलर रूप से दूर से बरकरार थी।
इस रोगी के लिए इमेजिंग परिणाम आंकड़े 1-3 में देखा जा सकता है.
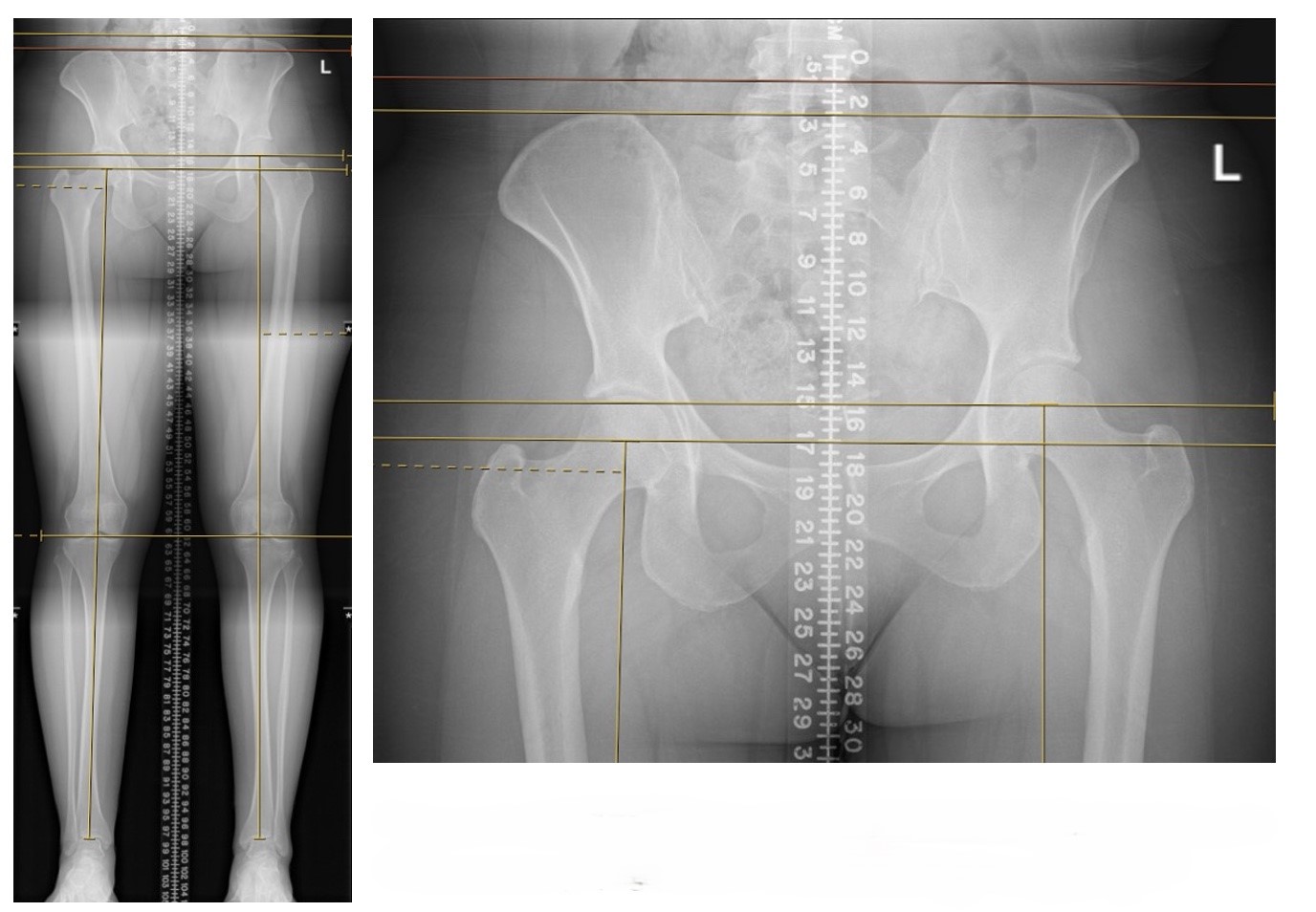
चित्र 1. फीमर से 17-मिमी पैर-लंबाई विसंगति (बाएं से दाएं छोटे) के साथ प्रस्तुति छवियां।
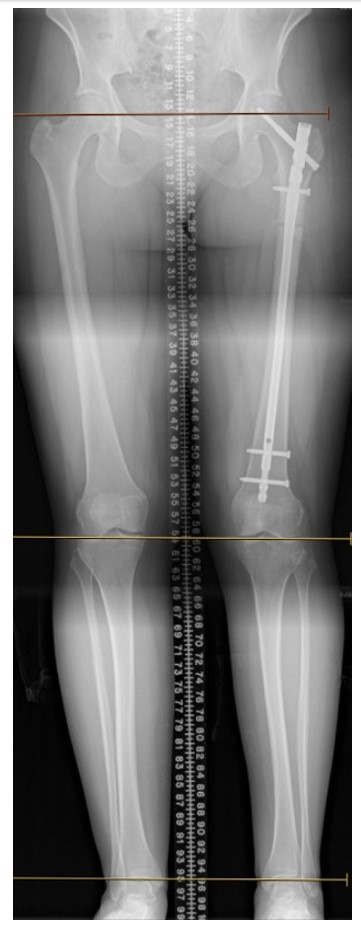
चित्र 2. पैर-लंबाई विसंगति के सुधार के साथ तीन महीने के पोस्टऑपरेटिव स्टैंडिंग फिल्में, लेकिन लगातार दर्द, एम्बुलेशन के लिए वॉकर की आवश्यकता होती है।
चित्र 3. सबसे हालिया अनुवर्ती, सर्जरी के 9 महीने बाद। सहायक उपकरणों के बिना कम दूरी तक चलने में सक्षम, और 1 वर्ष के बाद प्रत्यारोपण हटाने पर विचार करना।
एलएलडी एक आम समस्या है, गॉर्डन एट अल के एक अध्ययन से पता चलता है कि अध्ययन किए गए 573 रोगियों में से केवल 10% में पैर की लंबाई बिल्कुल बराबर थी, जबकि गुर्नी एट अल के एक पेपर ने अमेरिकी आबादी में एलएलडी के 40-70% प्रसार का हवाला दिया। 1,2 जेआरए के साथ रोगियों की आबादी के लिए विशिष्ट, साइमन एट अल द्वारा एक ऐतिहासिक पेपर उद्धृत किया गया है कि 1981 में 4 वर्षों में अनुवर्ती 51 रोगियों में से सभी में एक औसत दर्जे का एलएलडी था, जिसमें 70% 1.5 सेमी से अधिक एलएलडी था। घुटने, और रीढ़ पुराने ऑस्टियोआर्थराइटिस, और यह सर्जरी के लिए एक संकेत के रूप में इस्तेमाल किया गया है। 1,8
एलएलडी के लिए पहली पंक्ति का उपचार गैर-ऑपरेटिव प्रबंधन है, क्योंकि 2 सेमी तक के अंतर को आमतौर पर हस्तक्षेप के बिना अच्छी तरह से सहन करने के लिए स्वीकार किया जाता है। इन्हें जूता लिफ्टों के साथ प्रबंधित किया जा सकता है जिन्हें या तो नियमित जूते में डाला जा सकता है या कस्टम-निर्मित जूते के रूप में ऊंचाई के साथ अंतर्निहित किया जा सकता है। बंद physes के साथ वयस्क रोगी में सर्जिकल प्रबंधन में या तो एक छोटा ऑस्टियोटॉमी या एक लंबा या हड्डी परिवहन शामिल है। अपेक्षाकृत छोटे एलएलडी के लिए शॉर्टिंग का पीछा किया जा सकता है, जबकि आघात या संक्रमण के बाद जैसे बड़े अंतर के लिए, लंबा करना पसंद किया जा सकता है। 4 शॉर्टिंग ओस्टियोटॉमी एक इंट्रामेडुलरी डिवाइस पर किया जा सकता है या प्लेट ऑस्टियोसिंथेसिस का उपयोग करके स्थिरीकरण के साथ किया जा सकता है। लंबाई मानक इंट्रामेडुलरी नाखून, चुंबकीय नाखून, या रिंगेड फिक्सेटर पर की जा सकती है।
उपचार का लक्ष्य अल्पावधि में दर्द को कम करना और कार्य में सुधार करना है, और संभवतः लंबी अवधि में कूल्हे, घुटने या रीढ़ की हड्डी के अपक्षयी परिवर्तनों को रोकने के लिए है।
जिन रोगियों में रोगसूचक एलएलडी है, चाहे हमारे रोगी में जन्मजात या बाल चिकित्सा अधिग्रहित स्थितियों के बाद, या आघात या संक्रमण के बाद, एलएलडी के सर्जिकल सुधार के लिए संकेत दिया जा सकता है।
हम जेआरए के इतिहास के साथ एक 31 वर्षीय रोगी का मामला प्रस्तुत करते हैं, जिसके पास 17 मिमी एलएलडी (दाएं से अधिक बाएं) था, जो भौतिक चिकित्सा और जूता लिफ्टों सहित गैर-ऑपरेटिव उपचार के लिए दुर्दम्य था और जिसने सर्जिकल हस्तक्षेप की मांग की थी। उसे एक स्थिर ट्रोकेन्टरिक प्रवेश नाखून पर उसके बाएं फीमर के ओस्टियोटॉमी को छोटा करने के लिए ऑपरेटिंग रूम में ले जाया गया था। वह 100 सीसी ईबीएल के साथ कुल 238 मिनट के लिए फ्रैक्चर टेबल पर लापरवाह थी। दुर्भाग्य से, उसने कर्षण तालिका पर समय से प्रयोगशाला दबाव घावों को विकसित किया जो गैर-ऑपरेटिव रूप से प्रबंधित किए गए थे। उसे अपनी ओस्टियोटॉमी साइट पर एक दर्दनाक नॉनयूनियन के कारण अपनी इंडेक्स प्रक्रिया के 9.5 महीने बाद ऑपरेटिंग रूम में लौटने की आवश्यकता थी। उसने एक चुंबकीय प्रत्यारोपण के साथ आदान-प्रदान किया, जो पार्श्व डिकुबिटस स्थिति में 233 मिनट के ऑपरेटिव समय और 500 सीसी के ईबीएल के साथ किया गया था। 6 सप्ताह के लिए टचडाउन वजन असर की अवधि के बाद, उसे सहन के रूप में भारोत्तोलन बनाया गया था और उसके एक्सचेंज नेलिंग के 6 महीने बाद तक अपने गैर-संघ को ठीक करने के लिए चला गया। उसके चीरों को अच्छी तरह से ठीक किया गया था, और उसकी प्रक्रियाओं से पहले की तुलना में उसके दर्द में सुधार हुआ था, हालांकि उसके पास अभी भी कुछ रोगसूचक कम पीठ दर्द था।
यह मामला रोगियों में एलएलडी के प्रबंधन की कुछ चुनौतियों को प्रदर्शित करता है। जबकि <2 सेमी के एलएलडी वाले रोगियों को गैर-ऑपरेटिव रूप से प्रबंधित किया जा सकता है, 4-6 सेमी की विसंगतियों वाले रोगियों को लंबे अंग पर प्रक्रियाओं को छोटा करने के साथ प्रबंधित किया जा सकता है, और 6 सेमी से अधिक विसंगति वाले रोगियों को छोटे अंग को लंबा करने और या लंबे अंग को छोटा करने के संयोजन से लाभ हो सकता है। 4 जबकि खुले शरीर वाले रोगी सापेक्ष शॉर्टिंग को प्रेरित करने के लिए शरीर पर विकास गिरफ्तारी का उपयोग कर सकते हैं, बंद physes वाले वयस्कों को छोटा करने के लिए ऑस्टियोटॉमी की आवश्यकता होती है। 3 व्याकुलता ओस्टियोजेनेसिस के माध्यम से हड्डी को लंबा करने के लिए बाहरी फिक्सेटर का उपयोग इलिजारोव द्वारा अग्रणी था, लेकिन बाद में इंट्रामेडुलरी उपकरणों को लंबा करने के लिए एक उपकरण के रूप में पेश किया गया था, जिसमें लंबा करने, पिन ट्रैक्ट संक्रमण से बचने और कोणीय संरेखण को बनाए रखने और फ्रेम हटाने के बाद फ्रैक्चर से बचने के फायदे थे। 9–11 मोटर चालित चालित नाखून जो बाहरी फिक्सेटर के उपयोग के बिना हड्डी को परिवहन करने में सक्षम हैं, का उपयोग अंग को लंबा करने में किया गया है, कुछ सकारात्मक परिणामों के साथ लेकिन एक महत्वहीन जटिलता दर नहीं है। 5,12–14
गैर-यूनियनों का प्रबंधन आर्थोपेडिक्स में एक चुनौती बना हुआ है, पारंपरिक शिक्षण के साथ गैर-यूनियनों को एट्रोफिक नॉनयूनियन्स में विभाजित किया जाता है, जिसे जीव विज्ञान की समस्या माना जाता है, हाइपरट्रॉफिक नॉनयूनियन को स्थिरता की कमी के कारण माना जाता है, और मध्यवर्ती विशेषताओं के साथ ओलिगोट्रोफिक नॉनयूनियन। हमारे रोगी को स्पष्ट प्रयोगशाला असामान्यताओं के बिना एक एट्रोफिक नॉनयूनियन के साथ प्रस्तुत किया गया। एक योगदान कारक संभवतः इस मामले में गैर-संघ से संबंधित था, उसकी प्रतिरक्षाविज्ञानी चिकित्सा का उपयोग था। जबकि डीएमएआरडी दवाओं जैसे इन्फ्लिक्सिमैब को प्राथमिक कुल संयुक्त आर्थ्रोप्लास्टी से गुजरने वाले रोगियों में 5-9 सप्ताह पहले आयोजित करने की सिफारिश की जाती है, ऑस्टियोटॉमी को लंबा या छोटा करने के लिए इन दवाओं के उपयोग के समय के बारे में स्पष्ट दिशानिर्देश मौजूद नहीं हैं। 15 जबकि रोगी का रुमेटोलॉजिस्ट अपनी जैविक चिकित्सा से दूर होने के लिए एक उपयुक्त समय निर्धारित करने में शामिल था, एक यूवाइटिस भड़कना फिर से चिकित्सा शुरू करने की आवश्यकता थी।
परिवर्तनीय प्रणालीगत जैविक कारकों के बिना, शल्य चिकित्सा प्रबंधन विनिमय नेलिंग और संपीड़न के साथ योजना बनाई गई थी। फीमर में नॉनयूनियन के प्रबंधन के लिए अलग-अलग विकल्प मौजूद हैं, संपीड़न चढ़ाना या दोनों के संयोजन की तुलना में अकेले एक्सचेंज नेलिंग से। 16–18 हाल ही में मोटर चालित चालित नाखूनों का उपयोग एक गैर-साइट पर गतिशील संपीड़न प्रदान करने के लिए किया गया है, जिसमें संघ की उच्च दर है लेकिन महत्वहीन जटिलता प्रोफ़ाइल नहीं है। 6,19 यह मामला अंग-लंबा सर्जरी के बाद गैर-यूनियनों के प्रबंधन के लिए मोटर चालित इंट्रामेडुलरी नेलिंग के उभरते उपयोग पर प्रकाश डालता है। हमारा रोगी अपने गैर-संघ को ठीक करने के लिए चला गया, लेकिन अभी भी रोगसूचक कम पीठ दर्द था, इस सामान्य स्थिति के ऑपरेटिव बनाम गैर-ऑपरेटिव प्रबंधन के जोखिमों और लाभों पर रोगियों को परामर्श देने के महत्व पर प्रकाश डाला गया। इन रोगियों के लिए आदर्श उपचार एल्गोरिथ्म को बेहतर ढंग से निर्धारित करने के लिए आगे के शोध की आवश्यकता है, साथ ही फ्रैक्चर या नॉनयूनियन सर्जरी में रोगियों में इम्यूनोलॉजिकल थेरेपी का समय भी है।
- सटीक नाखून, नुवासिव।
खुलासा करने के लिए कुछ भी नहीं।
इस वीडियो लेख में संदर्भित रोगी ने फिल्माए जाने के लिए अपनी सूचित सहमति दी है और वह जानता है कि सूचना और चित्र ऑनलाइन प्रकाशित किए जाएंगे।
References
- गॉर्डन जेई, डेविस ले। पैर की लंबाई विसंगति: प्राकृतिक इतिहास (और हम वास्तव में क्या जानते हैं)। जे Pediatr Orthop. 2019; 39(6):एस10-एस13. डीओआइ:10.1097/बीपीओ.00000000000001396.
- Gurney B, Mermier C, Robergs R, गिब्सन A, Rivero D. चाल अर्थव्यवस्था और पुराने वयस्कों में कम चरम मांसपेशी गतिविधि पर अंग लंबाई विसंगति के प्रभाव. J हड्डी संयुक्त सर्जरी. 2001; 83(6):907-915. डीओआइ:10.2106/00004623-200106000-00013.
- हबर्ड EW, लियू RW, Iobst CA. कंकाल के विकास को समझना और बाल रोगियों में अंग-लंबाई असमानता की भविष्यवाणी करना। J am acad orthop surg. 2019; 27(9):312-319. डीओआइ:10.5435/जेएओएस-डी-18-00143.
- स्टैनित्स्की डीएफ। अंग-लंबाई असमानता: मूल्यांकन और उपचार के विकल्प। जे एम एकड ऑर्थोप सर्जन 1999; 7(3):143-153. डीओआइ:10.5435/00124635-199905000-00001.
- फ्रॉमर ए, रोएडल आर, गोशेगर जी, एट अल। पैर की लंबाई विसंगति का इलाज करने के लिए ऊरु लंबाई के लिए चुंबकीय रूप से संचालित एंटीग्रेड इंट्रामेडुलरी लंबा नाखूनों का उपयोग करने के संभावित लाभ और जोखिम क्या हैं? क्लीन ऑर्थोप रिलेट रेस 2022; 480(4):790-803. डीओआइ:10.1097/CORR.00000000000002036.
- Zuluaga M, Pérsico F, Medina J, Reina F, Jiménez N, Benedetti F. Nonunion या malunion के साथ posttraumatic हड्डी दोष के प्रबंधन के लिए Precice कील: एक लैटिन अमेरिकी केंद्र से अनुभव. चोट। 2023; 54 (मई)। डीओआइ:10.1016/जे.चोट.2023.110838.
- साइमन एस, Whiffen J, Shapiro F. monoarticular और pauciarticular किशोर संधिशोथ गठिया में पैर की लंबाई विसंगतियों. J हड्डी संयुक्त सर्जन - Ser A. 1981; 63(2):209-215. डीओआइ:10.2106/00004623-198163020-00005.
- सबोटनिक एसआई। निचले छोर (शॉर्ट लेग सिंड्रोम) की अंग लंबाई विसंगतियां। जे ऑर्थोप स्पोर्ट्स फिज वहाँ। 3(1):11-16. डीओआइ:10.2519/जोसप्ट.1981.3.1.11.
- काल्डर पीआर, राइट जे, गुडियर डब्ल्यूडी। अंग लंबा करने में इंट्रामेडुलरी प्रत्यारोपण पर एक अद्यतन: एक पंचवार्षिक समीक्षा भाग 2: सर्जिकल संकेत और आगे नवाचार का विस्तार। चोट। 2022; 53: एस 88-एस 94। डीओआइ:10.1016/जे.चोट.2022.06.024.
- काल्डर पीआर, राइट जे, गुडियर डब्ल्यूडी। अंग लंबा करने में इंट्रामेडुलरी प्रत्यारोपण पर एक अद्यतन: एक पंचवार्षिक समीक्षा भाग 1: अंग लंबा करने में इंट्रामेडुलरी नाखून का आगे प्रभाव। चोट। 2022; 53: एस 81-एस 87। डीओआइ:10.1016/जे.चोट.2022.06.028.
- इतिहास, विकास, जटिलताओं और वर्तमान अवधारणाओं को लंबा करने वाला अंग। जे ऑर्थोप ट्रॉमाटोल। 2020; 21(1). डीओआइ:10.1186/एस10195-019-0541-3.
- फ्रॉस्ट मेगावाट, Rahbek हे, Traerup जे, Ceccotti एए, Kold एस. बाहरी नियंत्रित मोटर चालित intramedullary हड्डी लंबा नाखून के साथ जटिलताओं की व्यवस्थित समीक्षा (Fitbone और Precice) में 983 खंड. एक्टा ऑर्थोप। 2020; 92(1):120-127. डीओआइ:10.1080/17453674.2020.1835321.
- हम्मौदा एआई, जौरेगुई जेजे, गेशेफ एमजी, स्टैंडर्ड एससी, कॉनवे जेडी, हर्जेनबर्ग जेई। "प्रीसिस मैग्नेटिक-संचालित इंट्रामेडुलरी लंबा नाखूनों के साथ पोस्ट-ट्रॉमेटिक ऊरु विसंगति का उपचार"। जे ऑर्थोप ट्रॉमा। 2017; 31(7):369-374. डीओआइ:10.1097/बीओटी.00000000000000828.
- Wiebking U, Liodakis E, Kenawey M, Krettek C. Precice नाखून प्रणाली का उपयोग कर अंग लंबा: जटिलताओं और परिणाम. आर्क ट्रॉमा Res. 2016; 5(4). डीओआइ:10.5812/एटीआर.36273.
- गुडमैन एसएम, स्प्रिंगर बीडी, चेन एएफ, एट अल 2022 अमेरिकन कॉलेज ऑफ रुमेटोलॉजी/अमेरिकन एसोसिएशन ऑफ हिप एंड नी सर्जन दिशानिर्देश वैकल्पिक कुल कूल्हे या कुल घुटने आर्थ्रोप्लास्टी से गुजरने वाले आमवाती रोगों वाले रोगियों में आमवाती दवा के पेरीऑपरेटिव प्रबंधन के लिए। गठिया की देखभाल Res. 2022; 74(9):1399-1408. डीओआइ:10.1002/एसीआर.24893.
- मार्केज-लारा ए, डेविड लुओ टी, सेनेही आर, अनेजा ए, दाढ़ी एचआर, कैरोल ईए। हाइपरट्रॉफिक ऊरु गैर-संघ के लिए एक्सचेंज नेलिंग। जे ऑर्थोप ट्रॉमा। 2017; 31(8):एस23-एस25. डीओआइ:10.1097/बीओटी.00000000000000905.
- ब्रिंकर एमआर, ओ'कॉनर डीपी। बोनी दोषों के बिना सड़न रोकनेवाला टिबियल और ऊरु डायफिसियल नॉनयूनियन्स का प्रबंधन। ऑर्थोप क्लीन नॉर्थ एएम 2016; 47(1):67-75. डीओआइ:10.1016/जे.ओसीएल.2015.08.009.
- लिंच जूनियर, Taitsman ला, Barei DP, Nork SE. ऊरु nonunion: जोखिम कारकों और उपचार के विकल्प. J am acad orthop surg. 2008; 16(2):88-97. डीओआइ:10.5435/00124635-200802000-00006.
- फ्रैगोमेन एटी, वेलमैन डी, रोज़ब्रुक एसआर। लंबी हड्डी गैर-यूनियनों के लिए प्रीसिस चुंबकीय आईएम संपीड़न नाखून: एक प्रारंभिक रिपोर्ट। आर्क ऑर्थोप ट्रॉमा सर्जरी। 2019; 139(11):1551-1560. डीओआइ:10.1007/एस00402-019-03225-4.
Cite this article
ग्रिसडेला पीटी जूनियर, सुनेजा एन। पैर की लंबाई विसंगति के इलाज के लिए ओस्टियोटॉमी को छोटा करने के बाद एक रोगसूचक गैर-संघ के प्रबंधन के लिए एक चुंबकीय इंट्रामेडुलरी नाखून का उपयोग। जे मेड अंतर्दृष्टि। 2024; 2024(446). डीओआइ:10.24296/जोमी/446.


