Die Verwendung eines magnetischen Marknagels zur Behandlung einer symptomatischen Pseudarthrose nach einer Verkürzungsosteotomie zur Behandlung einer Beinlängendiskrepanz
Main Text
Table of Contents
Wir stellen den Fall einer 31-jährigen Frau mit juveniler rheumatoider Arthritis und Uveitis in der Vorgeschichte vor, die sich in unserer Abteilung mit einer Beinlängendiskrepanz und Schmerzen im unteren Rückenbereich vorstellte, die auf eine konservative Behandlung nicht ansprechen konnten. Sie unterzog sich einer Kürzungsosteotomie an ihrem linken Oberschenkelknochen um einen Marknagel, die zu einer Pseudarthrose führte. Sie unterzog sich einer Austauschnagelung mit einer magnetischen Marknagelung mit autologer Knochentransplantatentnahme aus ihren betroffenen Oberschenkelreibungen. Der magnetische Marknagel wurde vor dem Einsetzen 2 cm verlängert und dann in der üblichen Weise mit sofortiger Kompression im Operationssaal implantiert. Postoperativ wurde die Patientin einem Kompressionsprogramm mit dem Magnetnagel unterzogen und heilte anschließend ihre Osteotomiestelle.
Keine gewerkschaftliche Gewerkschaft; Diskrepanz zwischen den Gliedmaßenlängen; Verlängerung der Gliedmaßen.
Gliedmaßenlängendiskrepanz (LLD) ist häufig, wobei die Prävalenz auf 40 bis 90 % der Bevölkerung geschätzt wird. 1,2 Eine nicht-operative Behandlung ist bei Patienten mit einer LLD von 0–2 cm indiziert, während Patienten mit größeren Diskrepanzen oder anhaltenden Symptomen nach konservativer Behandlung von einem chirurgischen Eingriff profitieren können. 3,4 Die Operation kann entweder aus einer Verkürzung oder einer Verlängerung bestehen und kann mit einem intramedullären Implantat oder einer extramedullären Fixation stabilisiert werden. Darüber hinaus wurden magnetische Geräte sowohl für den Knochentransport bei der Rettung von Gliedmaßen als auch für die LLD bei Kindern und Erwachsenen eingeführt. 5 Es besteht ein Risiko von Komplikationen bei chirurgischen Eingriffen von bis zu 34 % bei Patienten, die sich einer Verkürzung des Eingriffs wegen Pseudarthrose oder Fehlsichtigkeit unterziehen. 6 Die Patientin in unserer Obhut unterzog sich einer anfänglichen Verkürzungsosteotomie um ein statisches Markimplantat, die ihre LLD korrigierte, aber zu einer schmerzhaften Pseudarthrose führte. Nach Gesprächen mit der Patientin war geplant, das Nageln mit einem magnetischen Markimplantat und einem lokalen autologen Knochentransplantat zu ersetzen, um ihre Pseudarthrose zu heilen.
Unsere Patientin war eine 31-jährige Frau mit juveniler rheumatoider Arthritis (JRA) in der Vorgeschichte mit Uveitis, die sich mit einer 17-mm-LLD (links länger als rechts) vorstellte, die sich auf den Oberschenkelknochen konzentrierte und Schmerzen im unteren Rückenbereich verursachte. Als Kind wurde ein Wachstumsstillstand an ihrem linken Knie durchgeführt und sie hatte weiterhin Symptome im Zusammenhang mit ihrer LLD. Sie hatte Physiotherapie gemacht und zwei Iliosakralinjektionen mit Kortikosteroid und Lokalanästhetikum erhalten, die keine dauerhafte Linderung brachten. Sie wurde im Büro untersucht und Stehfilme bestätigten ihre LLD. Sie bekam einen Schuhlift, den sie 7 Wochen lang testete. Sie war jedoch nicht in der Lage, den Schuhlift in ihr typisches Schuhwerk einzubauen und wollte keinen externen Schuhlift tragen und interessierte sich für eine Operation. Sie suchte ihren Rheumatologen auf, da sie alle 6 Wochen eine Infusion von Infliximab für ihre JRA erhielt, und stimmte zu, die Medikation in der perioperativen Phase abzusetzen. Präoperativ lag ihr BMI bei 33,7, sie hatte einen Score III der American Society of Anaesthesiologist (ASA) und war Nichtraucherin. Das Risiko einer Pseudarthrose bei ihrer Immuntherapie wurde diskutiert.
Der Patient stellte sich mit einer Verkürzungsosteotomie des linken Femurs um einen Marknagel zur chirurgischen Behandlung vor. Sie lag für den Eingriff in Rückenlage auf einem Frakturtisch und bekam wie gewohnt einen 9x380 mm großen Trochanter-Einstiegsnagel eingesetzt. Nach dem Einsetzen des Nagels wurde ein subvastusartiger Zugang zum Femur mit einer 18-mm-Osteotomie durchgeführt, bei der ein 2,5-Bohrer für Pilotlöcher und eine sagittale Säge zur Fertigstellung der Osteotomie durchgeführt wurde. Vor Abschluss der Osteotomie wurde die Version auf dem Oberschenkelknochen mit Elektrokauter markiert. Zwei Schrauben wurden proximal fixiert, eine Recon-Schraube im Schenkelhals und eine im Trochanter minoris. Zwei Schrauben, eine statische und eine dynamische, wurden in die distalen Verriegelungen eingesetzt. Ihre Wunde wurde schichtweise mit 1 g Vancomycin-Pulver verschlossen, das tief aufgetragen wurde. Ihr geschätzter Blutverlust (EBL) betrug 100 ml und die Operationszeit 238 Minuten. Postoperativ wurde sie wie toleriert belastet und am 4. postoperativen Tag nach Hause entlassen.
Bei ihrem ersten postoperativen Besuch 3 Wochen später heilten ihre Wunden gut. Leider entwickelte sie nach dem Liegen auf dem Frakturtisch labiale Druckwunden, die gynäkologisch konservativ behandelt wurden. Zu diesem Zeitpunkt war geplant, ihre Infliximab-Infusion insgesamt 7–9 Wochen postoperativ zu halten; Sie hatte jedoch einen Uveitis-Schub und musste ihre Infusionen früher wieder aufnehmen. Bei ihrer nächsten Nachuntersuchung 3 Monate postoperativ bestätigten stehende Filme, dass ihre Beckenkippung und LLD verschwunden waren; Sie ging jedoch immer noch mit einem Rollator und war nicht in der Lage, sich aufgrund von Schmerzen von einer Krücke zu entwöhnen. Sie wurde 5 Monate nach der Operation erneut untersucht, mit der Sorge um eine Pseudarthrose, wurde ermutigt, ein Heimtrainingsprogramm fortzusetzen und erhielt einen Knochenstimulator. Zu dieser Zeit waren nicht gewerkschaftsfeste Labore für WBC 6,7, ESR 6, 25(OH) Vitamin D von 23, TSH 0,96, PTH 34, Albumin 4,1 bemerkenswert. Leider hatte sie mit 6 Monaten immer noch Schmerzen und keine weitere Heilung und war für eine Austauschnagelung mit autologen Knochentransplantationen indiziert.
Sie wurde 9,5 Monate nach ihrem Indexverfahren zur Entfernung der Hardware und zum Austauschnageln in den Operationssaal zurückgebracht. Sie wurde mit einem Sitzsackpositionierer in den lateralen Dekubitus gebracht. Ihre Hardware wurde mit ihren vorherigen Schnitten entfernt. Die Osteotomiestelle wurde mit einem 3,5-Bohrer überarbeitet, der ein einzelnes laterales Loch mit mehreren medialen Löchern bohrte, um die autologe Knochentransplantatretention zu erleichtern. Der Femur wurde bis zu 14 mm aufgebohrt, und es wurde ein autologes Knochentransplantat gesehen, das sich fluoroskopisch auf der medialen Seite ablagerte und auf der lateralen Seite des Femurs platziert wurde. Die Osteotomie wurde mit einem Osteotom durchgeführt. Es wurde ein magnetischer NuVasive Precice-Stab verwendet, der vor dem Einsetzen um 2 cm auf dem hinteren Tisch ausgefahren wurde. Sobald der Nagel an Ort und Stelle war, wurde die Judet-Dekortikation am lateralen Oberschenkelknochen durchgeführt und die Reibungen wurden seitlich abgelagert. Die Wunde wurde in Schichten verschlossen und sterile Verbände gelegt. Die Einsatzzeit betrug 233 Minuten und die EBL 500 cm³. Der Patient wurde postoperativ mit einer Aufsetzbelastung belastet und am 2. postoperativen Tag entlassen.
Die Patientin wurde zwei Wochen nach der Operation untersucht und ihre Schnitte heilten gut, sie hatte eine Verkürzung in der Praxis und behielt die Belastung beim Aufsetzen bei. Dies wurde zwei Wochen lang wiederholt, und sie wurde wie in der 6. Woche nach der Operation belastet. Ihre Immunsuppressiva wurden 4 Monate postoperativ wieder aufgenommen, nachdem eine überbrückende Hornhaut festgestellt wurde. 6 Monate nach der Operation war ihre Osteotomiestelle verheilt, sie hatte Verbesserungen bei ihren Schmerzen und ihrem Gang und sie wurde wegen anhaltender Schmerzen im Lendenwirbelsäule an die Wirbelsäule überwiesen. Bei ihrer letzten Nachuntersuchung 9 Monate postoperativ hatte sie sich für kurze Strecken von ambulanten Hilfsmitteln entwöhnt, ihre Rücken- und Beinschmerzen hatten sich gebessert und sie erwog eine elektive Entfernung von Hardware.
Bei der Untersuchung zeigte sich der Patient wohlauf, mit Schmerzen an den SI-Gelenken beidseitig und einer 17-mm-LLD (links länger als rechts), die durch Blocktests und stehende Filme bestätigt wurde. Es gab keine Hautveränderungen am linken Bein, und sie war neurovaskulär distal intakt.
Die bildgebenden Ergebnisse für diesen Patienten sind in den Abbildungen 1–3 zu sehen.
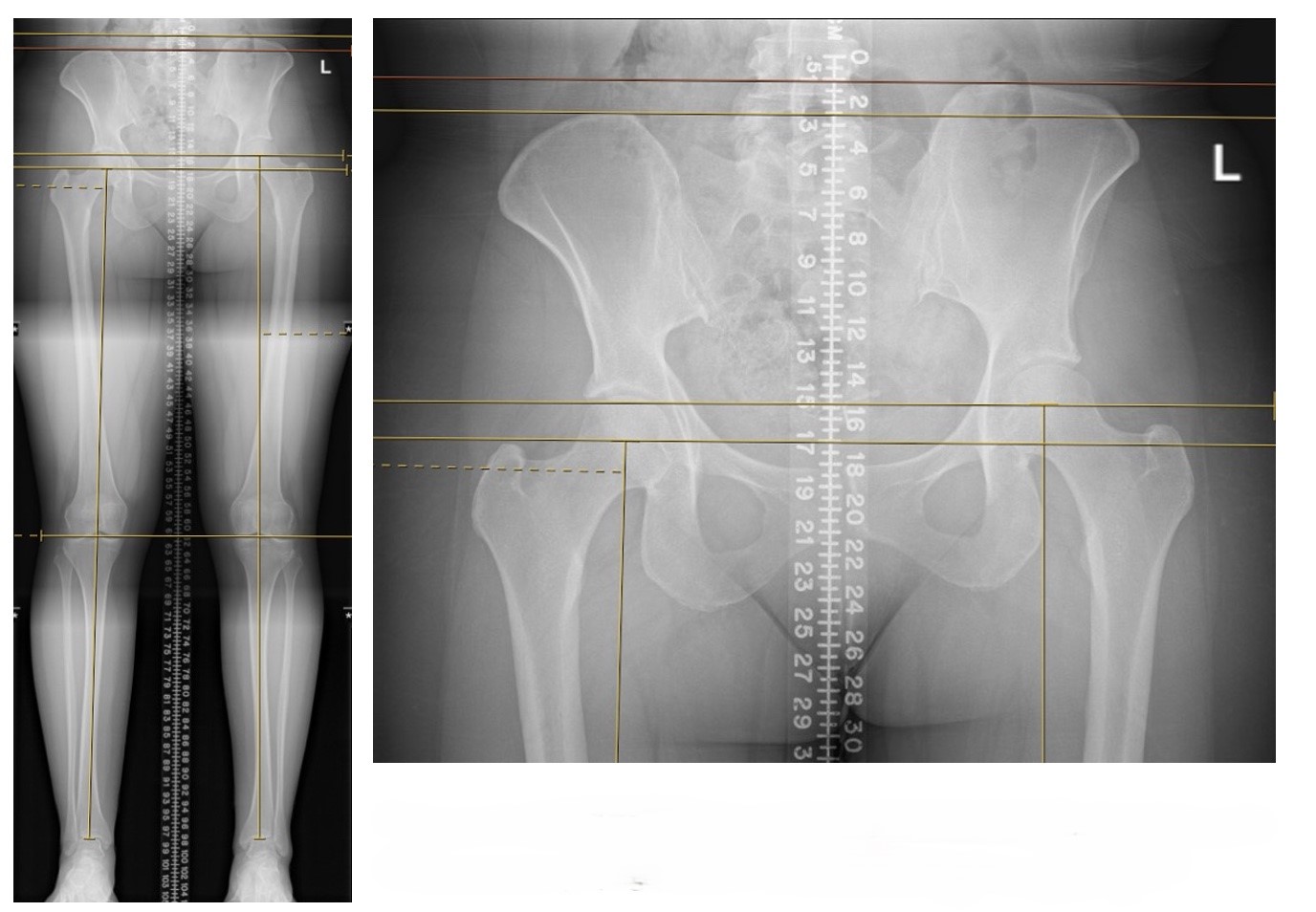
Abbildung 1. Präsentationsbilder mit einer Beinlängenabweichung von 17 mm (rechts kürzer als links), aus dem Oberschenkelknochen.
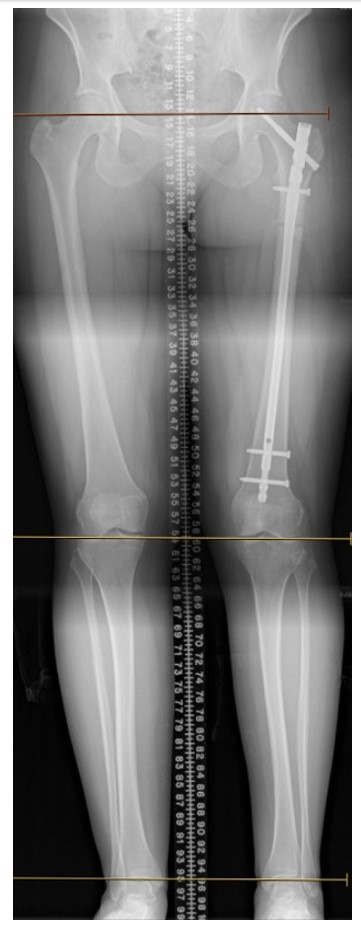
Abbildung 2. Drei Monate postoperativ werden Filme im Stehen mit Korrektur der Beinlängendifferenz, aber anhaltenden Schmerzen, die eine Gehhilfe zum Gehen erforderlich machen.
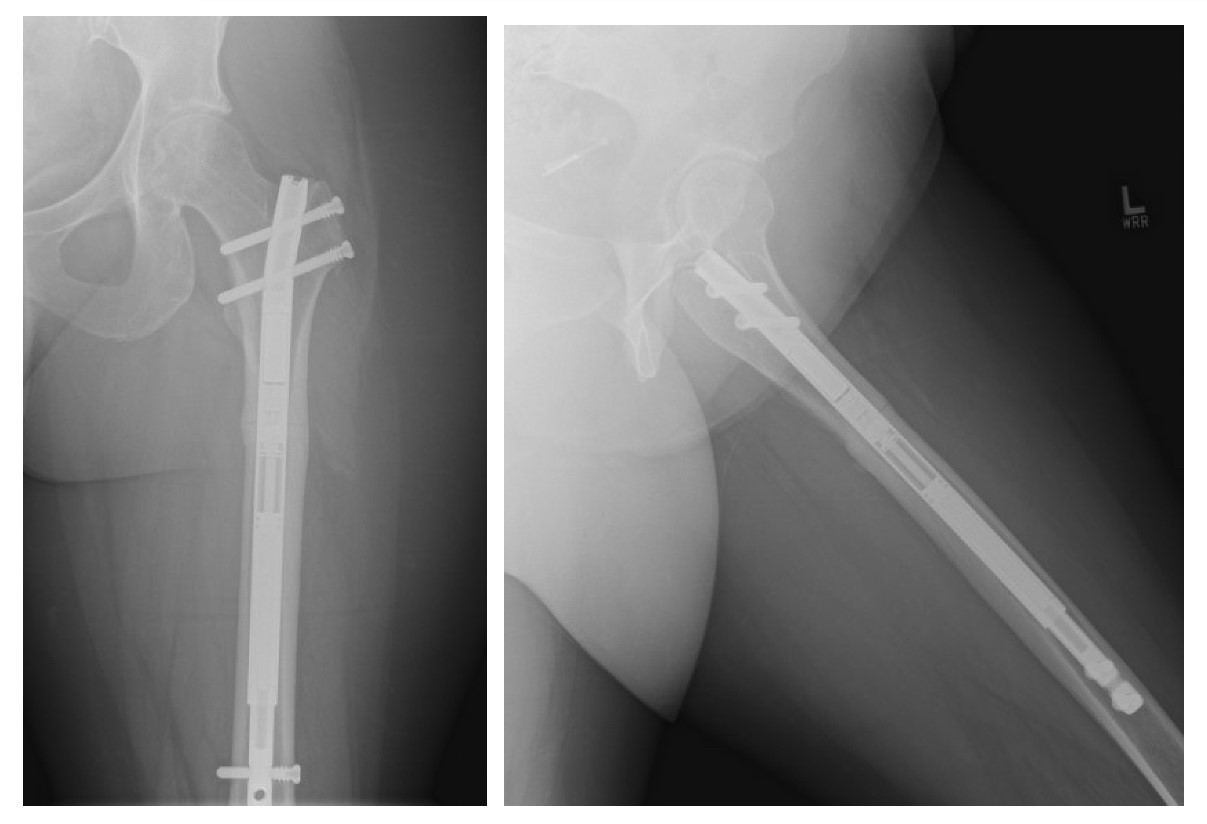
Abbildung 3. Letzte Nachsorge, 9 Monate nach der Operation. In der Lage, kurze Strecken ohne Hilfsmittel zu gehen und eine Implantatentfernung nach 1 Jahr in Betracht zu ziehen.
LLD ist ein häufiges Problem, wobei eine Studie von Gordon et al. darauf hindeutet, dass nur 10% von 573 untersuchten Patienten genau gleiche Beinlängen hatten, während eine Studie von Gurney et al. eine Prävalenz von LLD in der US-Bevölkerung von 40-70% angab. 1,2 Spezifisch für die Population der Patienten mit JRA zitierte eine historische Studie von Simon et al., dass von 51 Patienten mit einer Nachbeobachtungszeit von mehr als 4 Jahren im Jahr 1981 alle eine messbare LLD hatten, wobei 70 % eine LLD von mehr als 1,5 cm hatten.7 Frühere Studien haben gezeigt, dass eine LLD über 2 cm mit Hüfte, Knie- und Wirbelsäulenarthrose, was als Indikation für eine Operation verwendet wurde. 1,8 kg
Die Erstlinienbehandlung von LLD ist die nicht-operative Behandlung, da Unterschiede von bis zu 2 cm im Allgemeinen als ohne Eingriff gut verträglich gelten. Diese können mit Schuhliftern bewältigt werden, die entweder in normale Schuhe oder in Form von maßgefertigten Schuhen mit eingebauter Höhe eingesetzt werden können. Die chirurgische Behandlung bei erwachsenen Patienten mit geschlossenem Körper umfasst entweder eine Verkürzungsosteotomie oder eine Verlängerung oder einen Knochentransport. Bei relativ kleinen LLD kann eine Verkürzung angestrebt werden, während bei größeren Unterschieden, wie z. B. nach einem Trauma oder einer Infektion, eine Verlängerung bevorzugt werden kann. 4 Die Verkürzungsosteotomie kann über einem Markgerät oder mit Stabilisierung mittels Plattenosteosynthese durchgeführt werden. Die Verlängerung kann über Standard-Marknägeln, Magnetnägeln oder Ringfixateuren erfolgen.
Ziel der Behandlung ist es, kurzfristig Schmerzen zu lindern und die Funktion zu verbessern und möglicherweise weitere Folgeerscheinungen von degenerativen Veränderungen in Hüfte, Knie oder Wirbelsäule langfristig zu verhindern.
Patienten mit symptomatischer LLD, sei es nach angeborenen oder pädiatrisch erworbenen Erkrankungen wie bei unserem Patienten, oder nach einem Trauma oder einer Infektion, können für eine chirurgische Korrektur der LLD indiziert sein.
Wir stellen den Fall eines 31-jährigen Patienten mit JRA in der Vorgeschichte vor, der eine 17-mm-LLD (links länger als rechts) hatte, die gegenüber nicht-operativer Behandlung wie Physiotherapie und Schuhlift refraktär war und einen chirurgischen Eingriff benötigte. Sie wurde in den Operationssaal gebracht, um eine Osteotomie ihres linken Oberschenkelknochens über einem statischen Trochanter-Eingangsnagel durchzuführen. Sie lag insgesamt 238 Minuten auf einem Frakturtisch mit 100 ccm EBL. Leider entwickelte sie aus der Zeit auf dem Zugtisch labiale Druckwunden, die nicht-operativ behandelt werden konnten. 9,5 Monate nach ihrem Index-Eingriff musste sie aufgrund einer schmerzhaften Pseudarthrose an ihrer Osteotomiestelle in den Operationssaal zurückkehren. Sie unterzog sich einer Austauschnagelung mit einem magnetischen Implantat, die in der lateralen Dekubitusposition mit einer Operationszeit von 233 Minuten und einem EBL von 500 cm³ durchgeführt wurde. Nach einer Phase, in der sie 6 Wochen lang mit Gewichten belastet wurde, wurde sie als toleriert und heilte ihre Pseudarthrose 6 Monate nach ihrem Austauschnagel. Ihre Schnitte heilten gut und ihre Schmerzen wurden im Vergleich zu vor ihren Eingriffen verbessert, obwohl sie immer noch einige symptomatische Schmerzen im unteren Rückenbereich hatte.
Dieser Fall zeigt einige der Herausforderungen bei der Behandlung von LLD bei Patienten. Während Patienten mit einer LLD von <2 cm nichtoperativ behandelt werden können, können Patienten mit einer Diskrepanz von 4 bis 6 cm mit Kürzungsverfahren an der längeren Extremität behandelt werden, und Patienten mit einer Diskrepanz von mehr als 6 cm können von einer Kombination aus Verlängerung der kürzeren Extremität und/oder Verkürzung der längeren Extremität profitieren. 4 Während Patienten mit offenem Körperbau einen Wachstumsstillstand an der Physis verwenden können, um eine relative Verkürzung zu induzieren, benötigen Erwachsene mit geschlossenem Körper eine Osteotomie zur Verkürzung. 3 Die Verwendung von externen Fixateuren zur Verlängerung des Knochens durch Distraktionsosteogenese wurde von Ilizarov eingeführt, aber später wurden intramedulläre Geräte als Werkzeug zur Verlängerung eingeführt, mit den Vorteilen einer verkürzten Zeit für die Verlängerung, der Vermeidung von Infektionen des Stecknadeltrakts und der Beibehaltung der Winkelausrichtung und der Vermeidung von Frakturen nach der Rahmenentfernung. 9–11 Uhr Motorisierte angetriebene Nägel, die in der Lage sind, Knochen ohne den Einsatz von externen Fixateuren zu transportieren, wurden bei der Verlängerung der Gliedmaßen eingesetzt, mit einigen positiven Ergebnissen, aber einer nicht unerheblichen Komplikationsrate. 5,12–14
Die Behandlung von Pseudarthrosen bleibt eine Herausforderung in der Orthopädie, wobei die traditionelle Lehre Pseudarthrosen in atrophische Pseudarthrosen einteilt, die als ein Problem der Biologie angesehen werden, hypertrophe Pseudarthrosen aufgrund mangelnder Stabilität und oligotrophe Pseudarthrosen mit intermediären Merkmalen. Unser Patient stellte sich mit einer atrophischen Pseudarthrose ohne offensichtliche Laboranomalien vor. Ein Faktor, der in diesem Fall möglicherweise mit der Pseudarthrose zusammenhing, war die Anwendung ihrer immunologischen Therapie. Während DMARD-Medikamente wie Infliximab bei Patienten, die sich einer primären Gelenktotalendoprothetik unterziehen, empfohlen wird, 5–9 Wochen präoperativ einzunehmen, gibt es keine klaren Richtlinien für den Zeitpunkt der Anwendung dieser Medikamente zur Verlängerung oder Verkürzung von Osteotomien. 15 Während der Rheumatologe der Patientin an der Bestimmung eines geeigneten Zeitpunkts für den Abbruch ihrer biologischen Therapie beteiligt war, erforderte ein Uveitis-Schub die Wiederaufnahme der Therapie.
Ohne modifizierbare systemische biologische Faktoren wurde die chirurgische Behandlung mit Austauschnagelung und Kompression geplant. Es gibt verschiedene Optionen für die Behandlung von Pseudarthrosen im Femur, vom alleinigen Austauschnageln im Vergleich zur Kompressionsbeschichtung oder einer Kombination aus beiden. 16–18 Uhr In jüngster Zeit wurden motorisierte Rammnägel verwendet, um eine dynamische Kompression über eine nicht gewerkschaftsfreie Stelle zu gewährleisten, mit hohen Vereinigungsraten, aber nicht unbedeutendem Komplikationsprofil. 6,19 Dieser Fall unterstreicht eine zunehmende Anwendung des motorisierten Marknagelns zur Behandlung von Pseudarthrosen nach Operationen zur Verlängerung der Gliedmaßen. Unsere Patientin heilte ihre Pseudarthrose, hatte aber immer noch symptomatische Rückenschmerzen, was unterstreicht, wie wichtig es ist, die Patienten über die Risiken und Vorteile einer operativen vs. nicht-operativen Behandlung dieser häufigen Erkrankung zu beraten. Weitere Forschung ist erforderlich, um den idealen Behandlungsalgorithmus für diese Patienten sowie den Zeitpunkt der immunologischen Therapie bei Patienten mit Frakturen oder Pseudarthrosen besser bestimmen zu können.
- Präziser Nagel, Nuvasive.
Nichts offenzulegen.
Der Patient, auf den sich dieser Videoartikel bezieht, hat seine Einverständniserklärung gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
References
- Gordon JE, Davis LE. Beinlängenunterschied: die Naturgeschichte (und was wissen wir wirklich). J Pediatr Orthop. 2019; 39(6):S10-S13. doi:10.1097/BPO.0000000000001396.
- Gurney B, Mermier C, Robergs R, Gibson A, Rivero D. Auswirkungen der Längendiskrepanz der Gliedmaßen auf die Gangökonomie und die Muskelaktivität der unteren Extremitäten bei älteren Erwachsenen. J Knochen Jt Surg. 2001; 83(6):907-915. doi:10.2106/00004623-200106000-00013.
- Hubbard EW, Liu RW, Iobst CA. Verständnis des Skelettwachstums und Vorhersage der Ungleichheit der Gliedmaßenlänge bei pädiatrischen Patienten. J Am Acad Orthop Surg. 2019; 27(9):312-319. doi:10.5435/JAAOS-D-18-00143.
- Stanitski DF. Ungleichheit der Gliedmaßenlänge: Bewertung und Behandlungsmöglichkeiten. J Am Acad Orthop Surg. 1999; 7(3):143-153. doi:10.5435/00124635-199905000-00001.
- Frommer A, Roedl R, Gosheger G, et al. Was sind die potenziellen Vorteile und Risiken der Verwendung von magnetisch angetriebenen antegraden intramedullären Verlängerungsnägeln zur Femurverlängerung zur Behandlung von Beinlängendiskrepanzen? Clin Orthop Relat Res. 2022; 480(4):790-803. doi:10.1097/CORR.000000000002036.
- Zuluaga M, Pérsico F, Medina J, Reina F, Jiménez N, Benedetti F. Präziser Nagel für die Behandlung von posttraumatischen Knochendefekten mit Pseudarthrose oder Fehlsichtigkeit: Erfahrung aus einem lateinamerikanischen Zentrum. Verletzung. 2023; 54 (Mai). doi:10.1016/j.injury.2023.110838.
- Simon S., Whiffen J., Shapiro F. Beinlängendiskrepanzen bei monoartikulärer und pauciartikulärer juveniler rheumatoider Arthritis. J Knochen Jt Surg - Ser A. 1981; 63(2):209-215. doi:10.2106/00004623-198163020-00005.
- Subotnick SI. Längenunterschiede der unteren Extremitäten (das Kurzbeinsyndrom). J Orthop Sports Phys Ther. 1981; 3(1):11-16. doi:10.2519/jospt.1981.3.1.11.
- Calder PR, Wright J, Goodier WD. Ein Update zum intramedullären Implantat bei der Verlängerung der Gliedmaßen: ein Fünfjahresbericht Teil 2: Erweiterung der chirurgischen Indikationen und weitere Innovationen. Verletzung. 2022; 53:S88-S94. doi:10.1016/j.injury.2022.06.024.
- Calder PR, Wright J, Goodier WD. Ein Update zum intramedullären Implantat bei der Verlängerung der Gliedmaßen: eine fünfjährige Überprüfung Teil 1: der weitere Einfluss des Marknagels auf die Verlängerung der Gliedmaßen. Verletzung. 2022; 53:S81-S87. doi:10.1016/j.injury.2022.06.028.
- Hosny GA. Geschichte der Gliedmaßenverlängerung, Entwicklung, Komplikationen und aktuelle Konzepte. J Orthop Traumatol. 2020; 21(1). doi:10.1186/s10195-019-0541-3.
- Frost MW, Rahbek O, Traerup J, Ceccotti AA, Kold S. Systematische Überprüfung von Komplikationen mit extern kontrollierten motorisierten intramedullären Knochenverlängerungsnägeln (Fitbone und Precice) in 983 Segmenten. Acta Orthop. 2020; 92(1):120-127. doi:10.1080/17453674.2020.1835321.
- Hammouda AI, Jauregui JJ, Gesheff MG, Standard SC, Conway JD, Herzenberg JE. Behandlung der posttraumatischen Femurdiskrepanz mit magnetisch betriebenen Markverlängerungsnägeln von Precice. J Orthop Trauma. 2017; 31(7):369-374. doi:10.1097/BOT.0000000000000828.
- Wiebking U, Liodakis E, Kenawey M, Krettek C. Verlängerung der Gliedmaßen mit dem Precice-Nagelsystem: Komplikationen und Ergebnisse. Arch Trauma Res. 2016; 5(4). doi:10.5812/atr.36273.
- Goodman SM, Springer BD, Chen AF et al. 2022 American College of Rheumatology/American Association of Hip and Knee Surgeons Leitfaden für das perioperative Management von antirheumatischen Medikamenten bei Patienten mit rheumatischen Erkrankungen, die sich einer elektiven Hüft- oder Knietotalendoprothese unterziehen. Arthritis Care Res. 2022; 74(9):1399-1408. doi:10.1002/acr.24893.
- Marquez-Lara A, David Luo T, Senehi R, Aneja A, Beard HR, Carroll EA. Austauschnageln bei hypertropher femoraler Pseudarthrose. J Orthop-Trauma. 2017; 31(8):S23-S25. doi:10.1097/BOT.000000000000905.
- Brinker MR, O'Connor DP. Behandlung von aseptischen, tibialen und femoralen diaphysären Pseudarthrosen ohne knöcherne Defekte. Orthop Clin North Am. 2016; 47(1):67-75. doi:10.1016/j.ocl.2015.08.009.
- Lynch JR, Taitsman LA, Barei DP, Nork SE. Femorale Pseudarthrose: Risikofaktoren und Behandlungsmöglichkeiten. J Am Acad Orthop Surg. 2008; 16(2):88-97. doi:10.5435/00124635-200802000-00006.
- Fragomen AT, Wellman D, Rozbruch SR. Der magnetische IM-Kompressionsnagel von Precice für Pseudarthrosen aus langen Knochen: ein vorläufiger Bericht. Arch Orthop Trauma Chirurgie. 2019; 139(11):1551-1560. doi:10.1007/s00402-019-03225-4.
Cite this article
Grisdela PT Jr., Suneja N. Die Verwendung eines magnetischen Marknagels zur Behandlung einer symptomatischen Pseudarthrose nach einer verkürzten Osteotomie zur Behandlung von Beinlängendifferenzen. J Med Insight. 2024; 2024(446). doi:10.24296/jomi/446.


