मैक्सिलोमैंडिबुलर फिक्सेशन और ब्रोकन टूथ एक्सट्रैक्शन के साथ मैंडिबुलर बॉडी और पैरासिम्फिसियल फ्रैक्चर का ओपन रिडक्शन और आंतरिक निर्धारण
Main Text
Table of Contents
यह एक 21 वर्षीय पुरुष पर चर्चा करने वाला मामला है, जो मोटर वाहन दुर्घटना के परिणामस्वरूप गैर-कम्यूटेड मैंडिबुलर पैरासिम्फिसियल और बॉडी फ्रैक्चर दोनों से पीड़ित था, जिसके लिए पोस्टऑपरेटिव मैक्सिलोमैंडिबुलर फिक्सेशन (एमएमएफ) के बिना ओपन रिडक्शन इंटरनल फिक्सेशन (ओआरआईएफ) की आवश्यकता होती है। फ्रैक्चर एक टूटे हुए दांत की जड़ से जटिल था, जिसे निष्कर्षण की आवश्यकता थी। इंट्राऑपरेटिव एमएमएफ के बाद, ओआरआईएफ का प्रदर्शन किया गया था। पैरासिम्फिसियल फ्रैक्चर को दो लॉकिंग चार-छेद 2-मिमी मोटी मिनीप्लेट्स का उपयोग करके चढ़ाया गया था, जिसमें फ्रैक्चर के दोनों ओर दो लॉकिंग स्क्रू का उपयोग किया गया था, जिसमें एक प्लेट वायुकोशीय सतह (मोनोकोर्टिकल स्क्रू) के साथ और एक बेसल सतह (बाइकोर्टिकल स्क्रू) के साथ थी। सही शरीर फ्रैक्चर के लिए, उचित स्क्रू प्लेसमेंट के लिए आवश्यक अतिरिक्त एक्सपोजर के लिए ट्रांसबुक्कल ट्रोकार दृष्टिकोण के माध्यम से एक त्रि-आयामी लॉकिंग सीढ़ी प्लेट का उपयोग किया गया था। एक बार हार्डवेयर सुरक्षित हो जाने के बाद, रोगी को एमएमएफ से बाहर ले जाया गया और प्रीमॉर्बिड रोड़ा की बहाली की पुष्टि की गई। अंत में, निर्विवाद म्यूकोसल क्लोजर को अवशोषित टांके और डर्माबॉन्ड (साइनोएक्रिलेट चिपकने वाला) का उपयोग करके किया गया था।
मैंडिबल फ्रैक्चर; पैरासिम्फिसिस; सिम्फिसिस, शरीर; बायोमैकेनिक्स; मरोड़; तनाव; संपीड़न, मिनीप्लेट, लैग स्क्रू, मैक्सिलोमैंडिबुलर फिक्सेशन, एमएमएफ, इंटरमैक्सिलरी फिक्सेशन, आईएमएफ।
सिम्फिसिस और पैरासिम्फिसिस के फ्रैक्चर में लगभग 15-29% मैंडिबुलर फ्रैक्चर शामिल हैं। 1, 2 मैंडिबुलर बॉडी फ्रैक्चर में आमतौर पर सभी फ्रैक्चर का लगभग 11-36% शामिल होता है। आम तौर पर, हमला या मोटर वाहन दुर्घटनाएं (एमवीए) दोनों फ्रैक्चर प्रकारों के सबसे आम कारण हैं। 3, 4 इन फ्रैक्चर में मैंडिबुलर फ्रैक्चर मामलों का एक बड़ा हिस्सा शामिल है, और यह लेख अप-टू-डेट प्रबंधन रणनीतियों को प्रस्तुत करने का कार्य करता है।
यह रोगी एक 21 वर्षीय पुरुष था, जिसे एमवीए (चित्रा 1) के बाद एक खुले, विस्थापित, और गैर-कमिटेड बाएं पैरासिम्फिसियल फ्रैक्चर और एक बंद, विस्थापित और गैर-कमिटेड दाहिने शरीर के फ्रैक्चर का सामना करना पड़ा था। रोगी का बीएमआई 21, एएसए 2 था, और पिछली कोई सर्जरी नहीं हुई थी। अन्य चोटों में एक काठ का अनुप्रस्थ प्रक्रिया फ्रैक्चर, दाएं न्यूमोथोरैक्स के साथ दाहिनी पसली फ्रैक्चर और फुफ्फुसीय संलयन शामिल थे।
जांच करने पर, रोगी को ट्रिस्मस के साथ खुले काटने की विकृति पाई गई। बाएं पैरासिम्फिसिस फ्रैक्चर पर एक खुला मसूड़े का पंगु था। रोगी को बाईं ओर वी 3 वितरण पर पोस्टट्रूमैटिक हाइपोस्थेसिया भी था। दांत संख्या 9, 10, 21 और 22 गायब या टूटे हुए थे।
एक तीन आयामी पुनर्निर्माण के साथ गैर विपरीत सीटी मैक्सिलोफेशियल स्कैन एक बाएं तरफा parasymphyseal फ्रैक्चर और एक फ्रैक्चर जड़ (चित्रा 1) के साथ एक बाएं cuspid जबड़ा दांत (दांत # 22) के साथ दाएं तरफा शरीर फ्रैक्चर दिखाया. पोस्टऑपरेटिव सीटी स्कैन, जैसा कि इस मामले में, उचित कमी और निर्धारण (चित्रा 2) की पुष्टि कर सकता है।
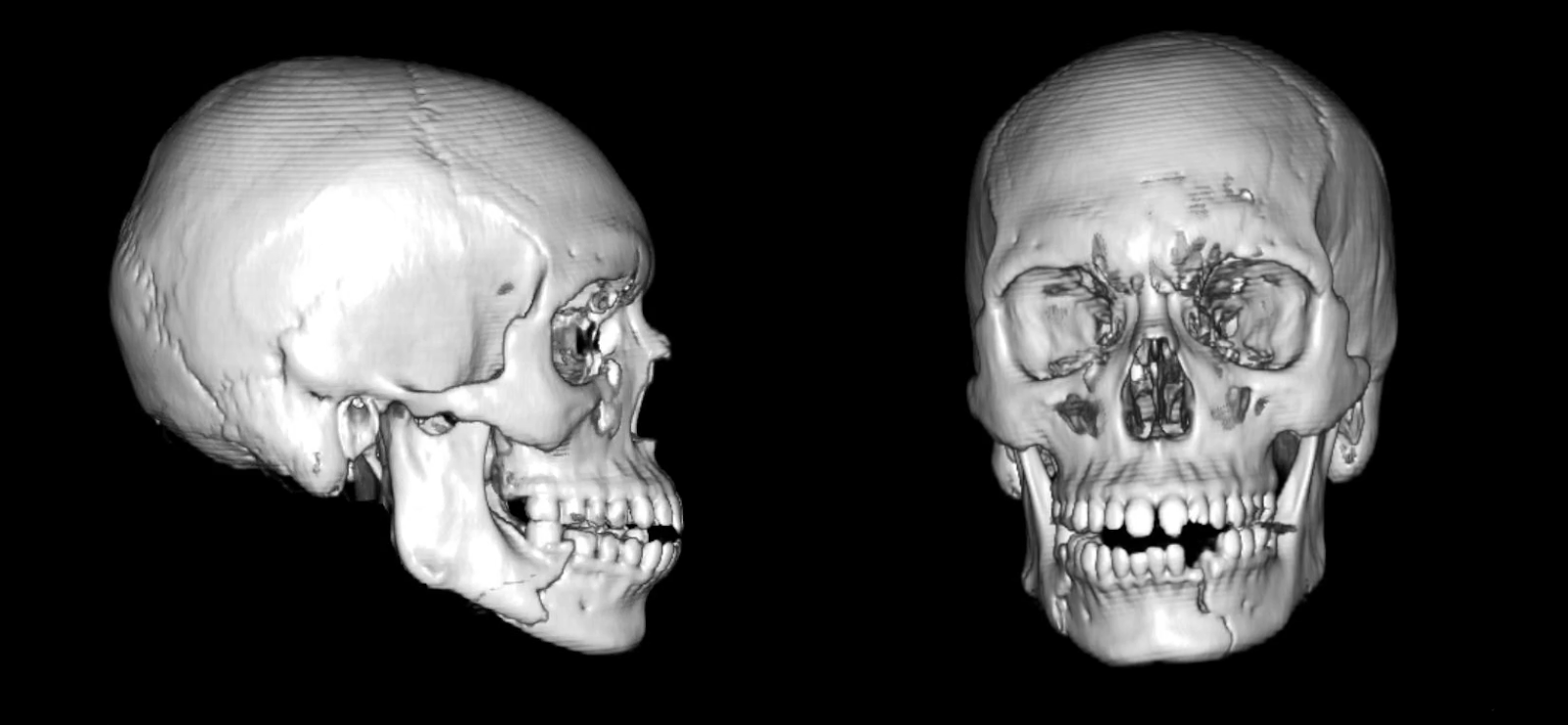 चित्र 1. प्रीऑपरेटिव सीटी। विस्थापित और गैर-कम्यूटेड दाहिने शरीर और विस्थापित और गैर-कम्यूटेड बाएं पैरासिम्फिसियल फ्रैक्चर का प्रदर्शन करने वाले स्कैन।
चित्र 1. प्रीऑपरेटिव सीटी। विस्थापित और गैर-कम्यूटेड दाहिने शरीर और विस्थापित और गैर-कम्यूटेड बाएं पैरासिम्फिसियल फ्रैक्चर का प्रदर्शन करने वाले स्कैन।
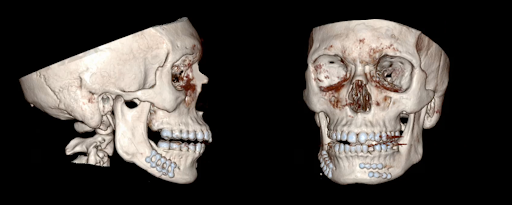 चित्र 2. पश्चात सीटी। दाहिने शरीर और बाएं पैरासिम्फिजियल फ्रैक्चर के ओआरआईएफ के बाद शारीरिक हड्डी में कमी के पास प्रदर्शन करने वाले स्कैन।
चित्र 2. पश्चात सीटी। दाहिने शरीर और बाएं पैरासिम्फिजियल फ्रैक्चर के ओआरआईएफ के बाद शारीरिक हड्डी में कमी के पास प्रदर्शन करने वाले स्कैन।
पैरासिम्फिसियल और बॉडी फ्रैक्चर दोनों के लिए, ओपन रिडक्शन और इंटरनल फिक्सेशन (ओआरआईएफ) आमतौर पर किया जाता है। शायद ही कभी, बंद कमी को गैर-कठोर मैक्सिलोमैंडिबुलर निर्धारण (एमएमएफ) के साथ अकेले माना जा सकता है यदि पर्याप्त रोड़ा और स्वस्थ दंत चिकित्सा वाले रोगियों में गैर-विस्थापित अनुकूल फ्रैक्चर हैं। 5, 6 लंबे समय तक एमएमएफ के प्रमुख नुकसान में रोगी की असुविधा, टेम्पोरोमैंडिबुलर संयुक्त एंकिलोसिस का खतरा बढ़ जाता है, पर्याप्त मौखिक स्वच्छता बनाए रखने में असमर्थता और वायुमार्ग समझौता की संभावना शामिल है। संक्षेप में, ओआरआईएफ के साथ या बिना पश्चात एमएमएफ प्रीमॉर्बिड रोड़ा, बोनी यूनियन की सबसे विश्वसनीय बहाली प्रदान करता है, और प्रारंभिक कार्य पर वापस लौटता है।
उपचार के लक्ष्यों में 1) फ्रैक्चर साइटों पर बोनी यूनियन प्राप्त करना और 2) प्रीमॉर्बिड रोड़ा बहाल करना शामिल है। नॉनयूनियन क्रोनिक ऑस्टियोमाइलाइटिस और विभिन्न संक्रामक जटिलताओं को जन्म दे सकता है। Malocclusion रोगी की असुविधा के साथ-साथ गंभीरता के आधार पर चबाने में कठिनाई का कारण बन सकता है।
रोगी को 1) इंट्राऑपरेटिव एमएमएफ, 2) दांत # 22 का दंत निष्कर्षण, 3) पैरासिम्फिसियल और शरीर के फ्रैक्चर दोनों का ओआरआईएफ। ऑपरेशन का समय 1.5 एमएल रक्त की हानि के साथ 110 घंटे था। रोगी के पास एक अचूक पोस्टऑपरेटिव कोर्स था और अगले दिन छुट्टी दे दी गई थी। तत्काल पश्चात सीटी स्कैन पर्याप्त हार्डवेयर प्लेसमेंट के साथ शारीरिक हड्डी में कमी के पास पता चला, बनाए रखा दांत जड़ (चित्रा 2) के एक छोटे से टुकड़े के साथ. 8 महीने के बाद के ऑपरेशन में, रोगी वर्तमान में हार्डवेयर विफलता या संक्रमण के संकेत के बिना सामान्य रोड़ा की वापसी के साथ अच्छा कर रहा है। उनका प्रीऑपरेटिव V3 पेरेस्टेसिया सामान्य सनसनी की वापसी के साथ हल हो गया। भविष्य की योजना में एक चरणबद्ध फैशन में शेष दांत की जड़ के निष्कर्षण के लिए विचार शामिल है।
सामान्य तौर पर, 2 सप्ताह के भीतर मरम्मत इष्टतम होती है यदि कोई अन्य जीवन-धमकाने वाली चोटें नहीं हैं जिन्हें प्राथमिकता की आवश्यकता होती है। प्रारंभिक सर्जरी ऊतक शोफ, दानेदार बनाने, बोनी कॉलस या कुरूपता के गठन को रोकती है। अंतराल अनुवर्ती के साथ आउट पेशेंट सर्जरी का चयन अनावश्यक लंबे समय तक अस्पताल में रहने से बचने में मदद कर सकता है, लेकिन यह सुझाव देने के लिए कोई मजबूत डेटा नहीं है कि देरी से मरम्मत जटिलता दर बढ़ जाती है। हालांकि, यह ध्यान देने योग्य है कि देरी से मरम्मत से अधिक तकनीकी चुनौतियां हो सकती हैं, जैसा कि कुछ अध्ययनों में लंबे समय तक सर्जिकल समय से संकेत मिलता है। 7–10 विस्थापित क्षेत्रों के बीच शुरुआती बोनी संघ के कारण 2 सप्ताह से अधिक की देरी से बचना सबसे अच्छा है। नवगठित कैलस को हटाने और विस्थापित फ्रैक्चर साइटों के बीच दानेदार बनाने से सर्जिकल कठिनाई बढ़ सकती है। कभी-कभी, ओस्टियोटॉमी को सकल बोनी विस्थापन के साथ बोनी संघ के खंडों को हटाने के लिए किया जाता है जिसके परिणामस्वरूप कुरूपता होती है।
मामले से पहले, सर्जिकल वायुमार्ग प्रबंधन संज्ञाहरण टीम के साथ चर्चा की जानी चाहिए।
उन रोगियों के लिए जिन्होंने पृथक अनिवार्य फ्रैक्चर को बनाए रखा है, वायुमार्ग को नासोट्राचियल मार्ग के माध्यम से सुरक्षित किया जाता है ताकि इंट्राऑपरेटिव एमएमएफ और इंट्राओरल हेरफेर के साथ प्रीमॉर्बिड रोड़ा की बहाली की अनुमति मिल सके। औसत दर्जे का बट्रेस फ्रैक्चर के साथ समवर्ती मिडफेस या लेफोर्ट फ्रैक्चर वाले रोगियों में जिन्हें कठोर निर्धारण की आवश्यकता हो सकती है, कोई वायुमार्ग नियंत्रण के लिए उप-इंटुबैषेण या ट्रेकियोस्टोमी पर विचार कर सकता है। Submental इंटुबैषेण एक ट्रेकियोस्टोमी निशान से बचने और संभावित रूप से एक लंबे समय तक गहन देखभाल इकाई रहने (चित्रा 3) से बचने के द्वारा युवा रोगियों में बेहतर ब्रह्मांड्य प्रदान करता है. एंडोट्रैचियल ट्यूब को पास करना मुंह या जीभ एडिमा की महत्वपूर्ण मंजिल या खराब कार्डियोपल्मोनरी रिजर्व वाले रोगियों में चुनौतीपूर्ण हो सकता है। ऐसे रोगियों में, इसके बजाय ट्रेकियोस्टोमी पर विचार करना सुरक्षित हो सकता है।
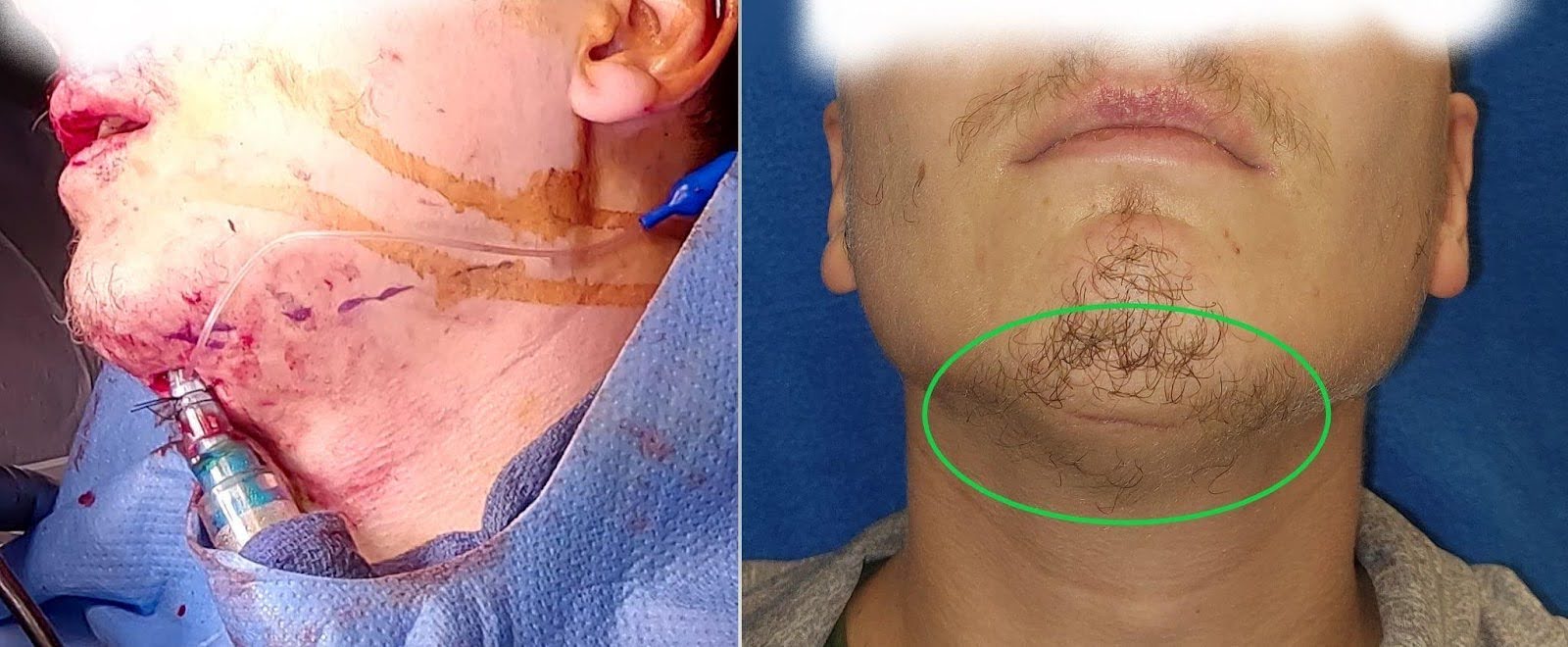 चित्र 3. सबमेंटल इंटुबैषेण। बाईं तस्वीर औसत दर्जे का बट्रेस भागीदारी और अनिवार्य फ्रैक्चर मरम्मत के साथ लेफोर्ट के लिए अनुमति देने के लिए सबमेंटल इंटुबैषेण के इंट्राऑपरेटिव उपयोग को प्रदर्शित करती है। सही तस्वीर उप-क्षेत्र के साथ कॉस्मेटिक रूप से इष्टतम पतली निशान को प्रदर्शित करती है जो अच्छी तरह से छलावरण है।
चित्र 3. सबमेंटल इंटुबैषेण। बाईं तस्वीर औसत दर्जे का बट्रेस भागीदारी और अनिवार्य फ्रैक्चर मरम्मत के साथ लेफोर्ट के लिए अनुमति देने के लिए सबमेंटल इंटुबैषेण के इंट्राऑपरेटिव उपयोग को प्रदर्शित करती है। सही तस्वीर उप-क्षेत्र के साथ कॉस्मेटिक रूप से इष्टतम पतली निशान को प्रदर्शित करती है जो अच्छी तरह से छलावरण है।
किसी भी अप्रत्याशित बाहरी दृष्टिकोण के लिए तैयार करने के लिए द्विपक्षीय चेहरे और गर्दन पर बेताडाइन पेंट को इंट्राओरली और बाहरी रूप से लागू किया जाता है। आमतौर पर, एक इंट्राओरल वेस्टिबुलर दृष्टिकोण सिम्फिसिस, पैरासिम्फिसिस और शरीर के फ्रैक्चर तक पर्याप्त पहुंच प्रदान करता है। ट्रोचर का उपयोग करके अतिरिक्त बाहरी ट्रांसबुकल दृष्टिकोण पीछे के शरीर, कोण और सबकॉन्डिलर क्षेत्रों में स्थित फ्रैक्चर के लिए जोखिम में सुधार करने के लिए आवश्यक हो सकते हैं। बाहरी दृष्टिकोण आमतौर पर सबकॉन्डिलर फ्रैक्चर के लिए आरक्षित होते हैं, उदाहरण के लिए रिस्डन चीरा का उपयोग करके खुली मरम्मत की आवश्यकता होती है, या जब एक पुनर्निर्माण प्लेट को कम्यूटेड या गंभीर रूप से विस्थापित फ्रैक्चर के लिए लागू किया जा रहा हो।
चीरों को बनाने से पहले, एपिनेफ्रीन इंजेक्शन के साथ लिडोकेन का उपयोग हड्डी से दूर नरम ऊतक के हेमोस्टेसिस और हाइड्रोडिसेक्शन को बढ़ावा देने के लिए किया जाता है। इस विशेष मामले में, स्थानीय शुरू में इंजेक्शन नहीं था, जबकि विश्वसनीय श्लेष्म बंद प्राप्त करने के लिए म्यूकोसल क्षतशोधन की आवश्यकता होती है मामले में खुले फ्रैक्चर साइट के आसपास म्यूकोसा की व्यवहार्यता का आकलन करते हुए। एक बार जब हमने यह निर्धारित कर लिया कि म्यूकोसा उचित रूप से खून बहता है और कोई म्यूकोसा या नरम ऊतक क्षतशोधन की आवश्यकता नहीं होती है, तो हमने हेमोस्टेसिस को बढ़ाने के लिए स्थानीय इंजेक्शन लगाया।
पहला कदम सभी फ्रैक्चर का पर्याप्त जोखिम प्राप्त करना है। एक वेस्टिबुलर चीरा बाएं पैरासिम्फिसियल क्षेत्र पर एक सबपेरिओस्टेल ऊतक विमान में बनाया जाता है, मामले के समापन पर वाटरटाइट बंद करने के लिए लगभग 2-3 मिमी म्यूकोसल कफ को बनाए रखने की देखभाल के साथ। सबपेरिओस्टियल विच्छेदन को पेरिओस्टेल लिफ्ट का उपयोग करके जबड़े की अवर सीमा तक सभी तरह से नीचे किया जाता है। अनिवार्य की अवर सीमा और फ्रैक्चर लाइन के साथ बोनी संरेखण उचित कमी के लिए दृश्य संदर्भ के रूप में कार्य करता है।
मैंडिबुलर बॉडी फ्रैक्चर के लिए, वेस्टिबुलर चीरा को पीछे की ओर कोण की ओर बढ़ाया जा सकता है। फ्रैक्चर और हार्डवेयर विज़ुअलाइज़ेशन को अनुकूलित करने के लिए इस क्षेत्र में अतिरिक्त म्यूकोसल ओवरहांग (दांतों से 2-3 मिमी से अधिक चौड़ा) से बचा जाना चाहिए। सबपरिओस्टियल विच्छेदन को फिर से अनिवार्य की अवर सीमा तक ले जाया जाता है और, यदि आवश्यक हो, तो अनिवार्य की पीछे की सीमा, क्योंकि ये सीमाएं हड्डी में कमी के लिए दृश्य संदर्भ के रूप में काम करती हैं।
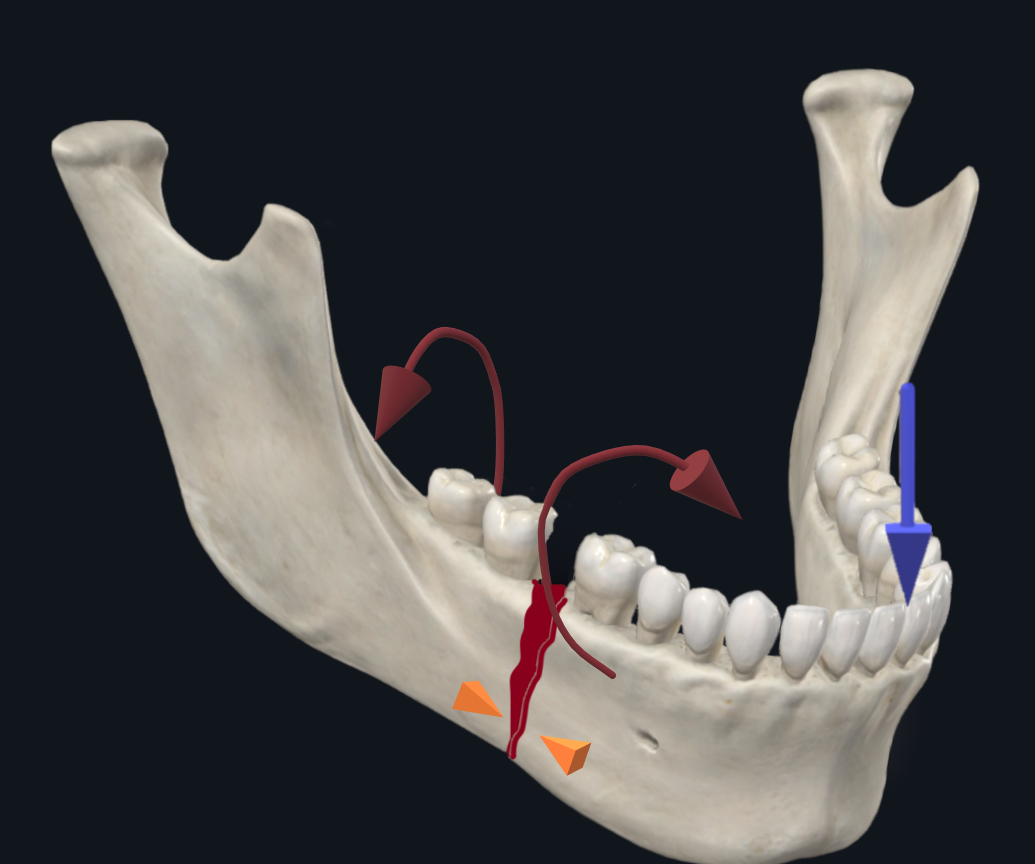
या तो एक पैरासिम्फिसियल या बॉडी फ्रैक्चर को उजागर करने में, किसी को मानसिक तंत्रिका से सावधान रहना चाहिए, जो अवर वायुकोशीय तंत्रिका (कपाल तंत्रिका V3) की एक टर्मिनल शाखा है। यह ipsilateral निचले चेहरे, निचले होंठ और जबड़े के दांतों को संवेदी संरक्षण प्रदान करता है। मानसिक रंध्र फ्रैक्चर के लिए प्रवण एक कमजोर क्षेत्र है और आमतौर पर पहले और दूसरे प्रीमोलर दांतों के बीच स्थित होता है। 11 सबम्यूकोसल विच्छेदन के दौरान तंत्रिका घायल हो सकती है। तंत्रिका की पहचान करने में कठिनाई के साथ स्थितियों में, मानसिक foramen पहले midline के पास subperiosteal ऊतक विमान में विदारक द्वारा पहचाना जाना चाहिए पार्श्व करने के लिए. एक बार मानसिक रंध्र की पहचान हो जाने के बाद, तंत्रिका को घायल किए बिना सुरक्षित सबम्यूकोसल विच्छेदन करने के लिए मानसिक तंत्रिका का अधिक दूर से पालन किया जा सकता है।
एक बार जब सभी फ्रैक्चर उजागर हो जाते हैं, तो दंत निष्कर्षण और हड्डी के क्षरण का प्रदर्शन किया जाता है, यदि संकेत दिया जाता है। बोनी के टुकड़ों से जुड़े मामलों में, हड्डी के ढीले टुकड़े जो पेरीओस्टेम से जुड़े नहीं होते हैं, उन्हें स्वस्थ रक्तस्राव हड्डी तक हटा दिया जाता है। यदि क्षतिग्रस्त दांतों या वायुकोशीय फ्रैक्चर का सामना करना पड़ता है, तो मौखिक मैक्सिलोफेशियल सर्जरी टीम के साथ परामर्श क्षतिग्रस्त दांतों को अंतःक्रियात्मक रूप से हटाने या दंत पुनर्वास पर विचार करने के निर्णय में सहायता कर सकता है। इस विशेष मामले में, दांत की जड़ टूट गई थी और इसका मूल्यांकन गैर-व्यवहार्य होने के लिए किया गया था। टूथ निष्कर्षण विलंबित ओडोन्टोजेनिक संक्रमण को रोकने के लिए किया गया था जो भविष्य में हार्डवेयर संक्रमण का कारण बन सकता है। दांत निष्कर्षण का एक बड़ा नकारात्मक पहलू यह है कि यह हड्डी में एक अंतर छोड़ देता है, जो संरचनात्मक अस्थिरता में योगदान कर सकता है, विशेष रूप से कई आसन्न फ्रैक्चर के साथ।
इसके बाद, एमएमएफ को प्रीमॉर्बिड रोड़ा बहाल करने के लिए किया गया था। इस मामले में, इंटरमैक्सिलरी फिक्सेशन (आईएमएफ) स्क्रू का उपयोग खुली कमी के दौरान प्रीऑपरेटिव रोड़ा बनाए रखने के लिए अस्थायी, इंट्राऑपरेटिव निर्धारण को सक्षम करने के लिए किया गया था। आईएमएफ शिकंजा लगाते समय, दांत की जड़ों को यह मानकर बचा जाना चाहिए कि दंत जड़ की लंबाई लगभग दोगुनी मुकुट ऊंचाई है, आईएमएफ शिकंजा अपेक्षित दांत जड़ों के बीच रखा गया है। आईएमएफ शिकंजा के लिए बिजली से चलने वाले पेचकश का उपयोग करने के विरोध में मैनुअल टोक़ पेचकश का उपयोग करने का एक फायदा यह है कि ऑपरेटर को बढ़ी हुई स्पर्श प्रतिक्रिया प्रदान की जाती है यदि पेंच प्लेसमेंट के दौरान दांत की जड़ें अनजाने में सामने आती हैं। यदि ऐसा होता है, तो चोट से बचने के लिए स्क्रू प्लेसमेंट की दिशा को समायोजित किया जा सकता है।
इसके बाद, ओआरआईएफ फ्रैक्चर से शुरू होता है जो सबसे आसानी से कम करने योग्य होता है जो आसान दृश्य और कम कमिशन प्रदान करता है। एक दांतेदार खंड के भीतर फ्रैक्चर को हमेशा पहले ठीक किया जाना चाहिए। यदि कई डेंटेट सेगमेंट फ्रैक्चर मौजूद हैं, तो कम से कम कमिटेड या सबसे पूर्वकाल फ्रैक्चर को पहले ठीक किया जाना चाहिए। पूर्वकाल अनिवार्य फ्रैक्चर, जैसे कि पैरासिम्फिसियल फ्रैक्चर, आमतौर पर शरीर, कोण या सबकॉन्डिलर फ्रैक्चर की तुलना में प्लेट के लिए आसान होते हैं। एक आसान फ्रैक्चर के कठोर निर्धारण के साथ शुरू करने का कारण यह है कि पहले फ्रैक्चर की मरम्मत से हड्डी में कमी में किसी भी त्रुटि के परिणामस्वरूप बाद के फ्रैक्चर साइटों में हड्डी में कमी की त्रुटि होगी और कुरूपता का कारण होगा।
इस मामले में, बाएं पैरासिम्फिसियल फ्रैक्चर को पहले संबोधित किया गया था। हड्डी की कमी को हड्डी में कमी संदंश का उपयोग करके एक दूसरे के खिलाफ फ्रैक्चर को संपीड़ित करके और परिष्कृत किया गया था। इस प्रक्रिया के दौरान, अनिवार्य और प्रीमॉर्बिड रोड़ा की अवर सीमा का उपयोग उचित हड्डी की कमी की पुष्टि करने के लिए किया जाता है। इस विशिष्ट मामले में, फ्रैक्चर को दो लॉकिंग चार-छेद 1-मिमी प्रोफ़ाइल मिनीप्लेट्स का उपयोग करके चढ़ाया गया था, जिसमें फ्रैक्चर के दोनों ओर दो लॉकिंग स्क्रू का उपयोग किया गया था, जिसमें एक प्लेट वायुकोशीय सतह (मोनोकोर्टिकल शिकंजा) के साथ और एक बेसल सतह (बाइकोर्टिकल शिकंजा) के साथ थी। गहराई गेज का उपयोग करके, अवर सीमा प्लेट के लिए बाइकोर्टिकल शिकंजा की उचित लंबाई को मापा जा सकता है।
पैरासिम्फिसियल फ्रैक्चर की उचित कमी और निर्धारण के बाद, दाहिने शरीर के फ्रैक्चर से संपर्क किया गया था। इस मामले में, शरीर के फ्रैक्चर के लिए मरोड़ बलों का मुकाबला करने के लिए, एक त्रि-आयामी लॉकिंग सीढ़ी प्लेट का उपयोग किया गया था। 12 वैकल्पिक रूप से, कोई दो अलग-अलग मिनीप्लेट रख सकता है। त्रि-आयामी सीढ़ी प्लेट का लाभ अवर और बेहतर प्लेटों के बीच अतिरिक्त स्थिरता है, जो जुड़े हुए हैं। यह खराब दृश्य क्षेत्रों (जैसे पीछे के शरीर या कोण फ्रैक्चर) में दो अलग-अलग प्लेटों की नियुक्ति की सुविधा प्रदान करता है। एक तीसरे विकल्प में शरीर के फ्रैक्चर की अवर सीमा पर एक लोड असर पुनर्निर्माण प्लेट का उपयोग शामिल है, जो एक आर्क बार के साथ या बिना संपीड़ित और स्प्लेइंग बलों दोनों का विरोध करने के लिए पर्याप्त मजबूत है। इस मामले में, उचित पेंच प्लेसमेंट के लिए आवश्यक अतिरिक्त जोखिम के कारण, एक ट्रांसबुकल ट्रोकार दृष्टिकोण का उपयोग किया गया था। ट्रोकार प्लेसमेंट के दौरान, प्लेट के केंद्र पर किसी भी चेहरे की तंत्रिका शाखाओं के पथ के समानांतर एक छोटी त्वचा चीरा बनाई जाती है, और एक कुंद उपकरण का उपयोग अंतःक्रियात्मक रूप से विच्छेदन करने के लिए किया जाता है। एक बार हार्डवेयर सुरक्षित हो जाने के बाद, रोगी को एमएमएफ से बाहर ले जाया गया, और प्रीमॉर्बिड रोड़ा की बहाली की पुष्टि की गई।
अंत में, वाटरटाइट म्यूकोसल क्लोजर किया गया था। हार्डवेयर संक्रमण को रोकने के लिए, लार के जोखिम को कम से कम किया जाना चाहिए। महत्वपूर्ण mucosal पंगु बनाना या गरीब ऊतक की गुणवत्ता के साथ मामलों में, टांके एक मजबूत एंकरिंग सिवनी प्रदान करने के लिए और मुख कर्षण से चीरा dehiscing से बचने के लिए भाषाई पहलू के साथ दांत के चारों ओर looped किया जा सकता है. बंद होने से पहले, बेताडीन पेंट और सामान्य खारा के साथ प्रचुर मात्रा में इंट्राओरल सिंचाई की जाती है। मेंटालिस मांसपेशी सहित गहरी संरचनाएं, जो निचले होंठ और ठोड़ी का एकमात्र लिफ्ट है, को दीर्घकालिक ठोड़ी पीटोसिस को रोकने के लिए फिर से निलंबित किया जाना चाहिए। 9, 13 गहरी संरचनाओं को निलंबित करना हार्डवेयर एक्सट्रूज़न और घाव के टूटने के जोखिम को कम करने के लिए एक अतिरिक्त संवहनी परत भी प्रदान करता है। म्यूकोसा को तब अवशोषित टांके के साथ बंद कर दिया जाता है, जैसे कि इस मामले में बाधित विक्रिल। वाटरटाइट क्लोजर में सुधार करने के लिए, डर्माबॉन्ड (साइनोएक्रिलेट चिपकने वाला) अक्सर वरिष्ठ लेखक (टीएल) द्वारा म्यूकोसल घाव को सील करने के लिए उपयोग किया जाता है, बैक्टीरियोस्टेटिक और हेमोस्टैटिक गुण प्रदान करते हुए एक सिवनी सहायक के रूप में कार्य करता है। 14–16
यह मामला अपेक्षाकृत सामान्य प्रकार के चेहरे के आघात का प्रतिनिधित्व करता है। इस खंड में, हम उन प्रमुख अवधारणाओं पर चर्चा करेंगे जिन्होंने इस विशेष रोगी के लिए उपचार योजना को प्रभावित किया। सबसे पहले, हम अनिवार्य फ्रैक्चर के बायोमैकेनिक्स पर चर्चा करेंगे जो प्रत्येक सबसाइट के लिए अद्वितीय हैं और इन फ्रैक्चर साइटों के लिए आमतौर पर उपयोग की जाने वाली प्लेट कॉन्फ़िगरेशन प्रदर्शित करते हैं। प्रत्येक फ्रैक्चर साइट के लिए अद्वितीय प्रमुख हड्डी विस्थापन पैटर्न को समझना इष्टतम हार्डवेयर कॉन्फ़िगरेशन निर्धारित करेगा।
एक पैरासिम्फिसियल फ्रैक्चर कोई भी फ्रैक्चर है जो कैनाइन से कैनाइन तक फैला होता है। बायोमेकेनिकल अध्ययनों के आधार पर, पैरासिम्फिसिस या सिम्फिसिस में होने वाला एक सामान्य बोनी विस्थापन पैटर्न यह है कि जबड़ा की बेसल (अवर) सीमा चौड़ी हो जाती है, जबकि अनिवार्य संपीड़ित की वायुकोशीय (बेहतर) सीमा(चित्रा 4ए)। 17 जैसे, ओआरआईएफ के दौरान, अवर सीमा प्लेट को प्राथमिकता दी जाती है, क्योंकि यह स्प्लेइंग बलों का मुकाबला करने के लिए अधिकांश संरचनात्मक स्थिरता प्रदान करती है। एक मोटी, लोड असर प्लेट का उपयोग करके या अतिरिक्त पेंच छेद के साथ एक प्लेट का उपयोग करके अतिरिक्त स्थिरता प्रदान कर सकता है। 18–20
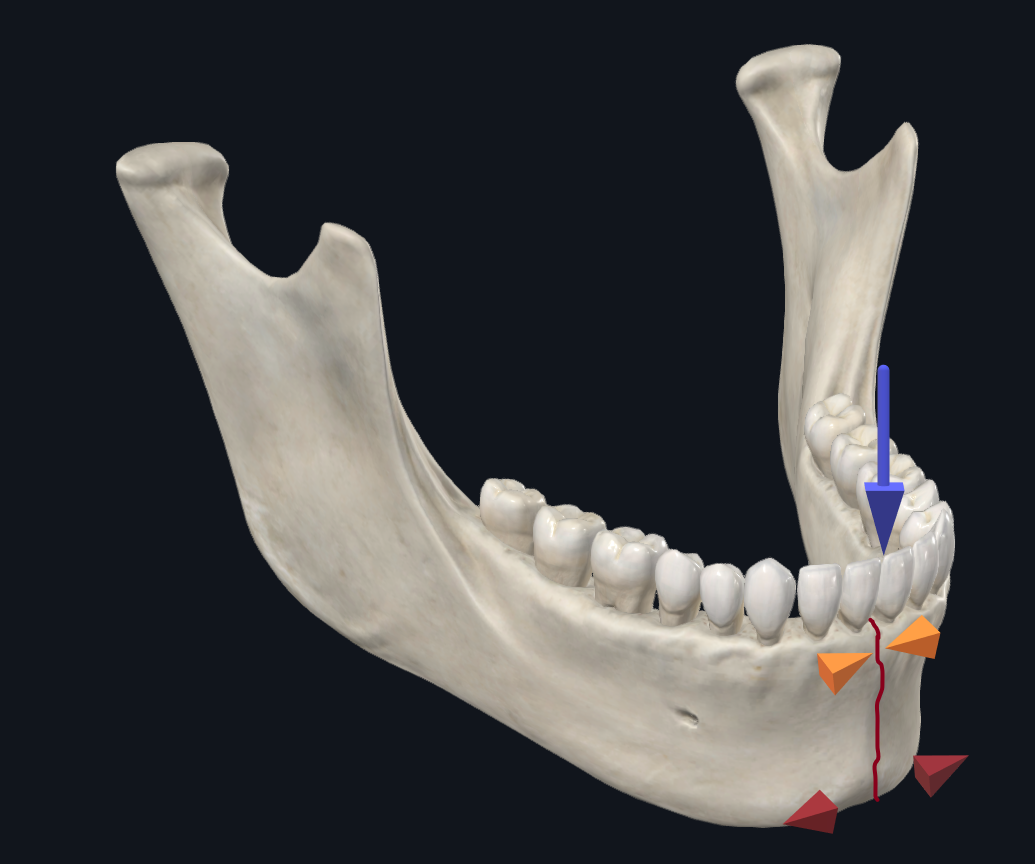
चित्रा 4 ए। सिम्फिसियल फ्रैक्चर के बायोमैकेनिक्स। छेनी लोडिंग के साथ, जबड़ा की अवर सीमा को चौड़ा करने की प्रवृत्ति होती है जबकि अनिवार्य की बेहतर सीमा संकुचित हो जाएगी।
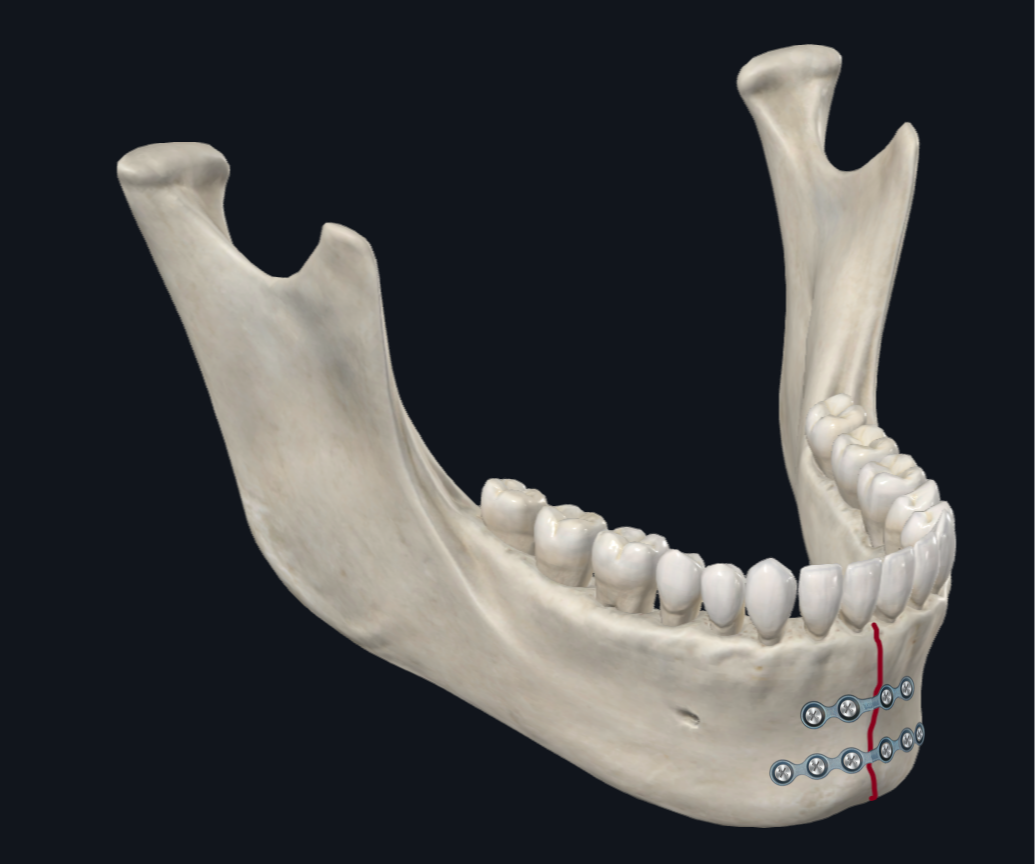
चित्रा 4 बी। पैरासिम्फिसिस चढ़ाना विन्यास। अवर सीमा प्लेट के साथ चढ़ाना पर जोर दिया जाता है। यदि अतिरिक्त स्थिरता वांछित है तो अवर सीमा प्लेट के साथ दो मिनीप्लेट्स (1-मिमी मोटाई प्रोफ़ाइल) का उपयोग करने पर विचार किया जा सकता है, यदि अतिरिक्त स्थिरता वांछित है तो 4-छेद प्लेट के बजाय 6-छेद प्लेट है।
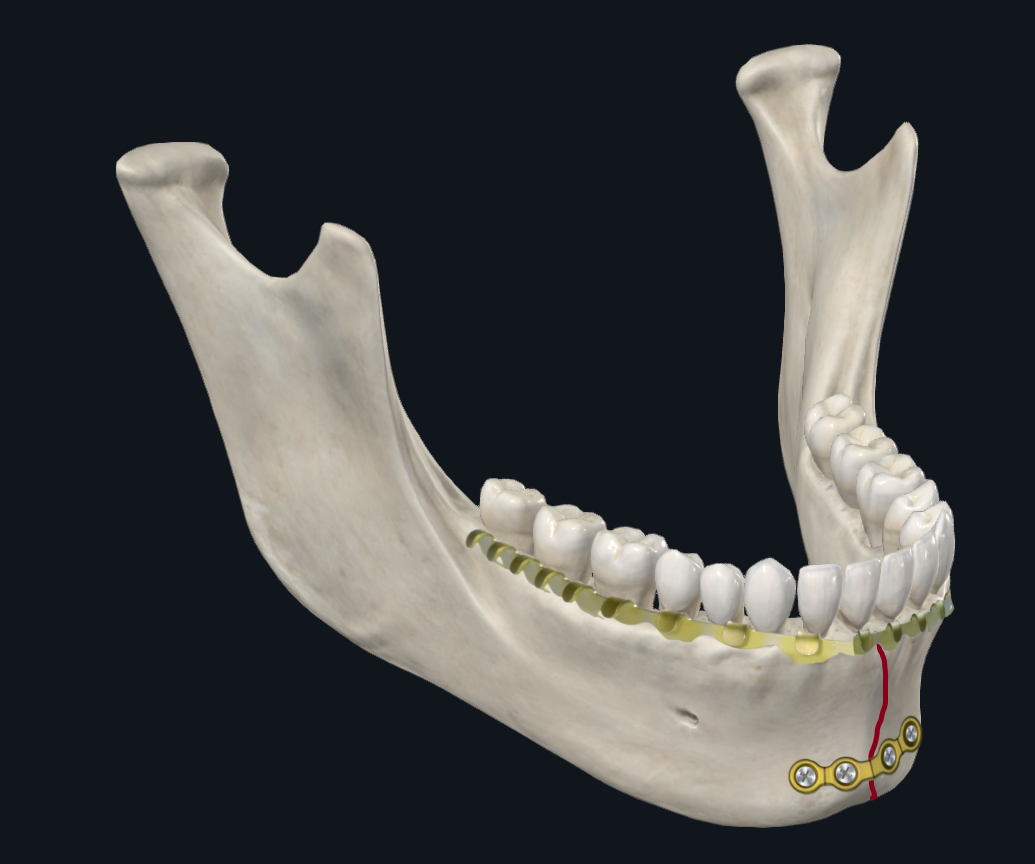
चित्रा 4C. पैरासिम्फिसिस चढ़ाना विन्यास। वैकल्पिक रूप से, एक मोटा (2 मिमी मोटाई प्रोफ़ाइल) एकल अवर सीमा प्लेट का उपयोग एक आर्क बार के साथ किया जा सकता है जो एक तनाव बैंड के रूप में कार्य करता है, जो अनिवार्य की बेहतर सीमा के साथ अतिरिक्त स्थिरता प्रदान करता है।
इसके विपरीत, छेनी लोडिंग बलों के साथ कोण फ्रैक्चर वायुकोशीय सीमा के साथ चौड़ीकरण और बेसल सीमा (चित्रा 5 ए) पर संपीड़न का कारण बनते हैं। चैंपी प्लेट के पीछे विचार यह है कि यह अकेले बेहतर सीमा के साथ स्प्लेइंग बलों के खिलाफ चढ़ाना द्वारा पर्याप्त स्थिरता प्रदान करता है। हालांकि, कोण पर दाढ़ लोड हो रहा है, वहाँ बेसल सीमा के साथ एक विपरीत प्रवृत्ति चौड़ा करने के लिए है, जबकि वायुकोशीय सीमा (चित्रा 5 बी) संकुचित. 17 अब्राहा एट अल द्वारा एक बायोमेकेनिकल अध्ययन ने कोण फ्रैक्चर मरम्मत के सिमुलेशन के दौरान एक दूसरी अवर सीमा प्लेट के साथ द्विपलीय निर्धारण के लिए एक एकल वायुकोशीय सीमा प्लेट (चैंपी निर्धारण) के उपयोग की तुलना की, और पाया कि द्विपलीय निर्धारण तकनीक ने बेहतर स्थिरता प्रदान की। 21, इसी तरह, अल्कान एट अल ने पाया कि 3 डी घुमावदार कोण स्ट्रट प्लेट ने चैंपी प्लेट की तुलना में अधिक अनुकूल बायोमेकेनिकल स्थिरता प्रदान की लेकिन बाइप्लानर प्लेट प्लेसमेंट से काफी अलग नहीं था। 12 कोण फ्रैक्चर के लिए, वरिष्ठ लेखक (टीएल), इसलिए, बेहतर सीमा प्लेट के साथ 5 या 6 छेद और अवर सीमा प्लेट के साथ 4 छेद के साथ त्रि-आयामी प्लेट के उपयोग को प्राथमिकता देता है, जिसे ट्रांसबुकल ट्रोकार दृष्टिकोण(चित्रा 5सी)के माध्यम से रखा जाता है।
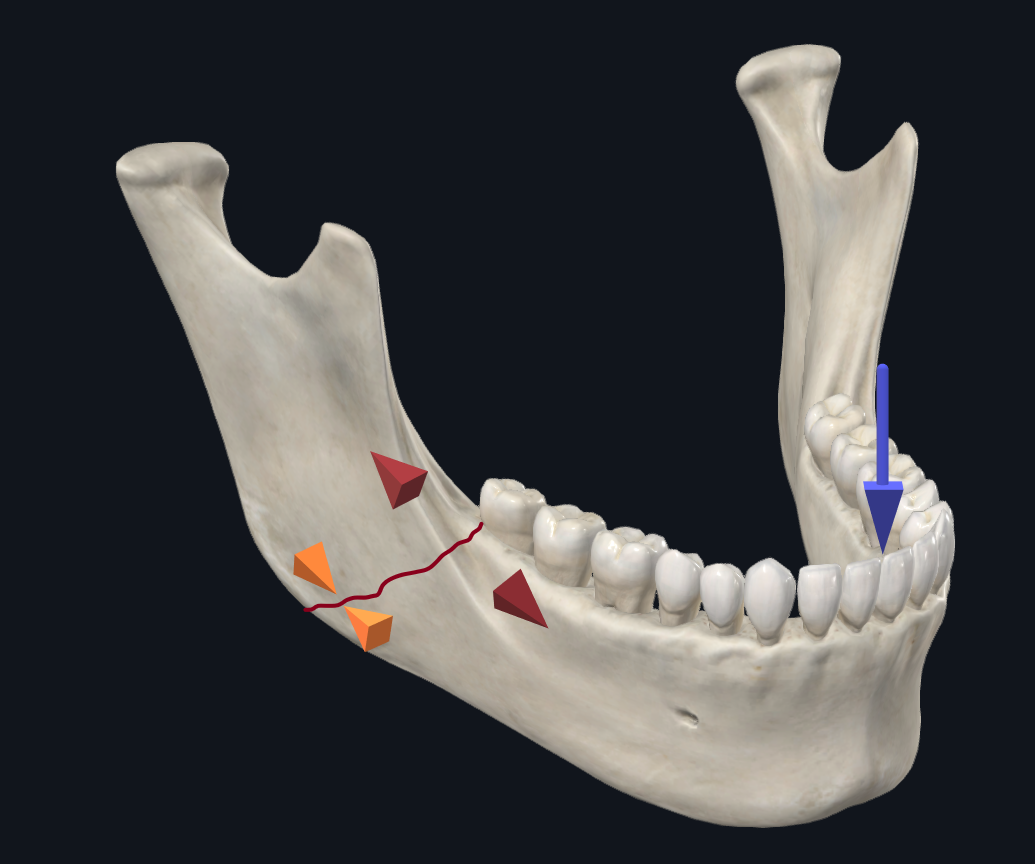
चित्रा 5 ए। इंसीजर लोडिंग के साथ कोण फ्रैक्चर बायोमैकेनिक्स। तीक्ष्ण लोडिंग के परिणामस्वरूप बेहतर सीमा के साथ स्प्लेइंग बल और अवर सीमा के साथ संपीड़न होता है।
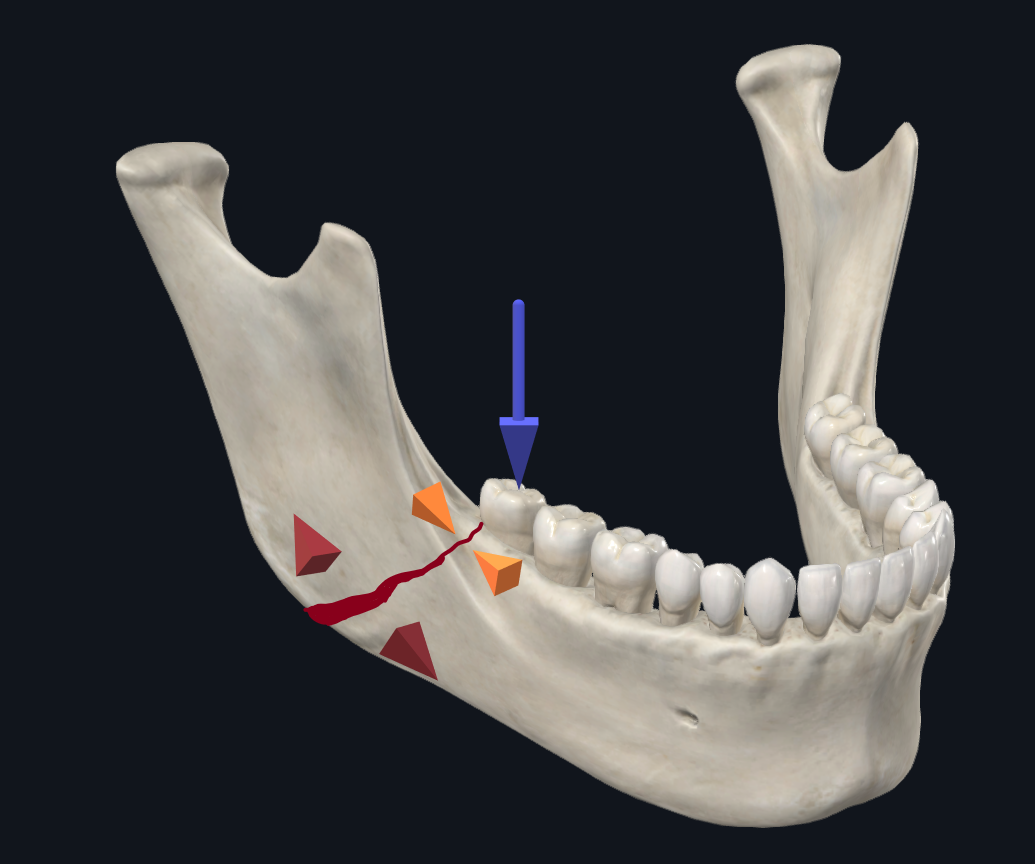
चित्रा 5 बी। मोलर लोडिंग के साथ कोण फ्रैक्चर बायोमैकेनिक्स। मोलर लोडिंग के परिणामस्वरूप बेहतर सीमा के साथ संपीड़न होता है, जबकि अवर सीमा चौड़ी हो जाएगी।
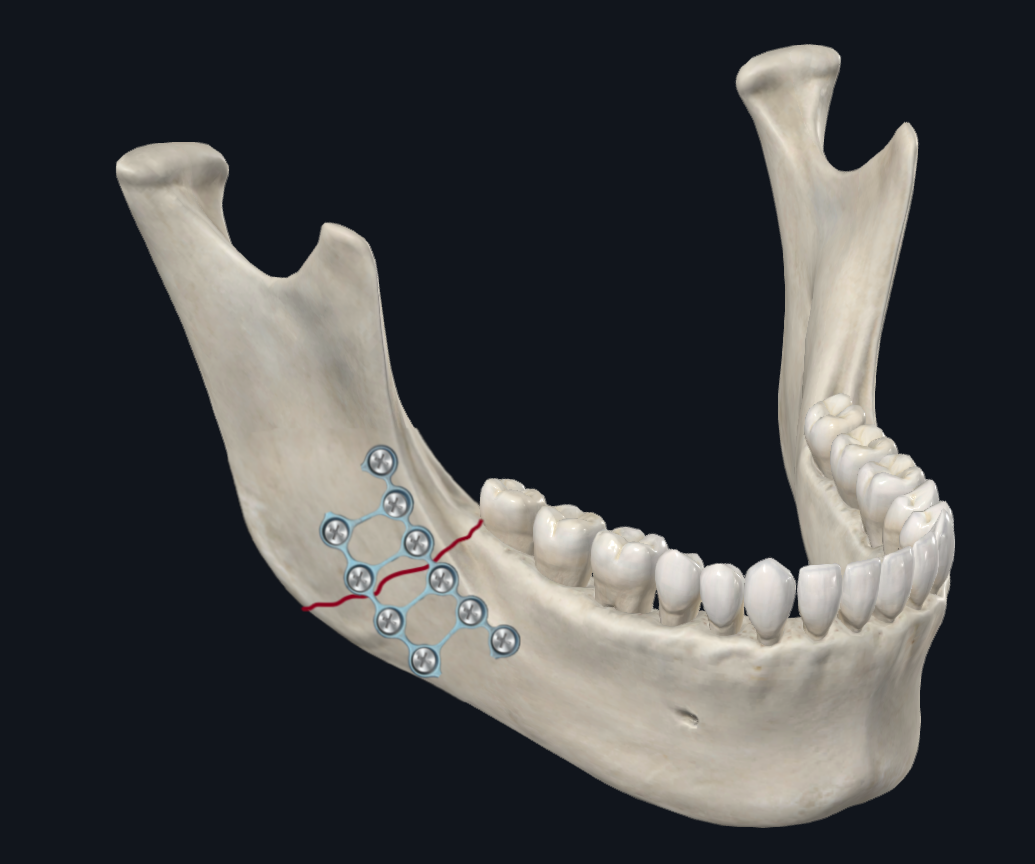
चित्रा 5C. कोण प्लेट विन्यास। यह एक त्रि-आयामी सीढ़ी प्लेट के उपयोग को दर्शाता है, जो वायुकोशीय और बेसल प्लेटों को जोड़ता है।
मैंडिबुलर बॉडी मैंडिबुलर एंगल और पैरासिम्फिसिस के बीच एक संक्रमण क्षेत्र है। जैसे, मरोड़ बलों या तो अवर या बेहतर सीमा विस्थापन के साथ इस क्षेत्र में प्रबल कैसे पूर्वकाल या पीछे लोडिंग बलों (चित्रा 6A) स्थित हैं द्वारा निर्धारित. 17 प्लेट कॉन्फ़िगरेशन को देखते हुए बायोमेकेनिकल अध्ययन इस क्षेत्र में होने वाले मरोड़ विस्थापन को संबोधित करने के लिए एक प्लेट के बजाय दो प्लेटों के साथ शरीर के फ्रैक्चर को स्थिर करने की सलाह देते हैं। 22 वरिष्ठ लेखक (टीएल) शरीर के फ्रैक्चर (चित्रा 6बी) के लिए दो मिनीप्लेट या त्रि-आयामी प्लेट की नियुक्ति पसंद करते हैं। वरिष्ठ लेखक (डीएच) द्वारा उपयोग किया जाने वाला एक वैकल्पिक चढ़ाना विन्यास फ्रैक्चर के वायुकोशीय पहलू को संपीड़ित करने के लिए मैंडिबुलर डेंटिशन पर एक आर्क बार के साथ अवर सीमा पर एक मोटी प्लेट रखना है, जो संपीड़ित और स्प्लेइंग बलों (चित्रा 6सी)दोनों का विरोध करता है। यह वायुकोशीय प्लेट के पेंच प्लेसमेंट से बचने का लाभ प्रदान करता है, जो संभावित रूप से दांतों की जड़ों को घायल कर सकता है। घाव स्फुटन के लिए वायुकोशीय प्लेट एक्सपोजर माध्यमिक का भी कम जोखिम है।
चित्रा 6 ए. मैंडिबुलर बॉडी फ्रैक्चर। शरीर के फ्रैक्चर वायुकोशीय सीमा पर स्प्लेइंग के साथ अवर/बेसल सीमा के साथ संपीड़न का अनुभव करते हैं। ये फ्रैक्चर लाइन के पूर्वकाल और पीछे के खंडों पर अतिरिक्त विरोधी मरोड़ बल हैं।
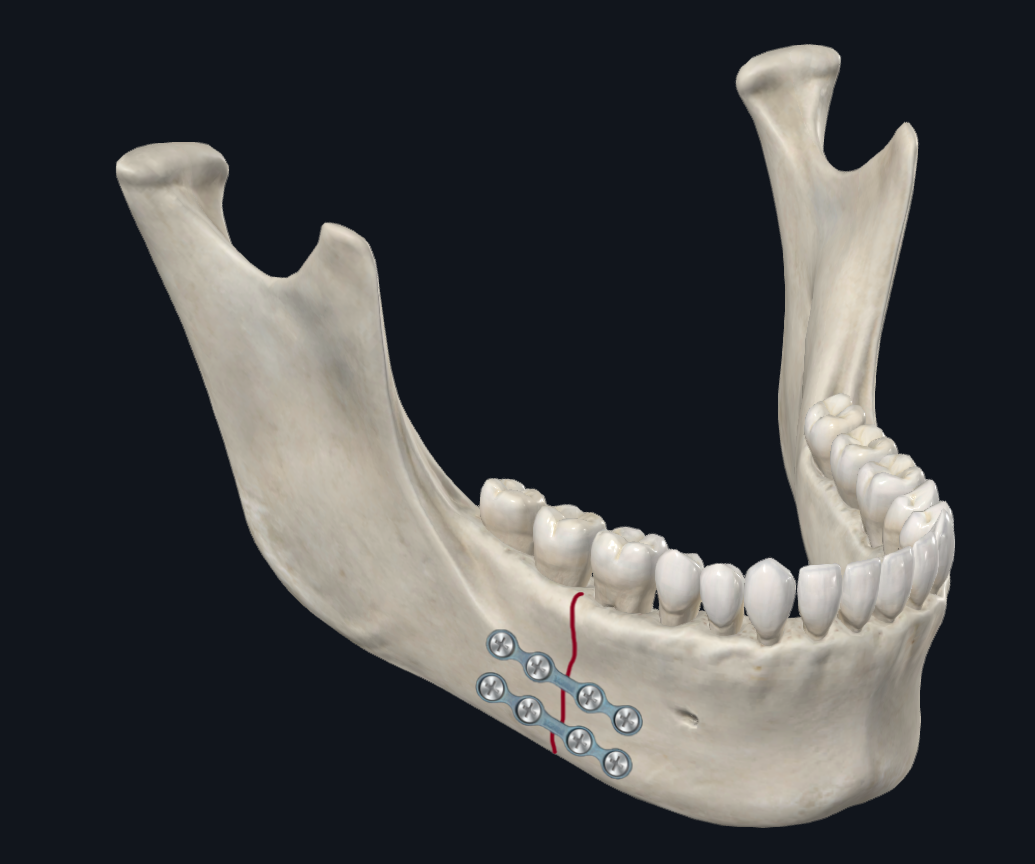
चित्रा 6 बी. शरीर फ्रैक्चर चढ़ाना. दो मिनीप्लेट का उपयोग करके कॉन्फ़िगरेशन।
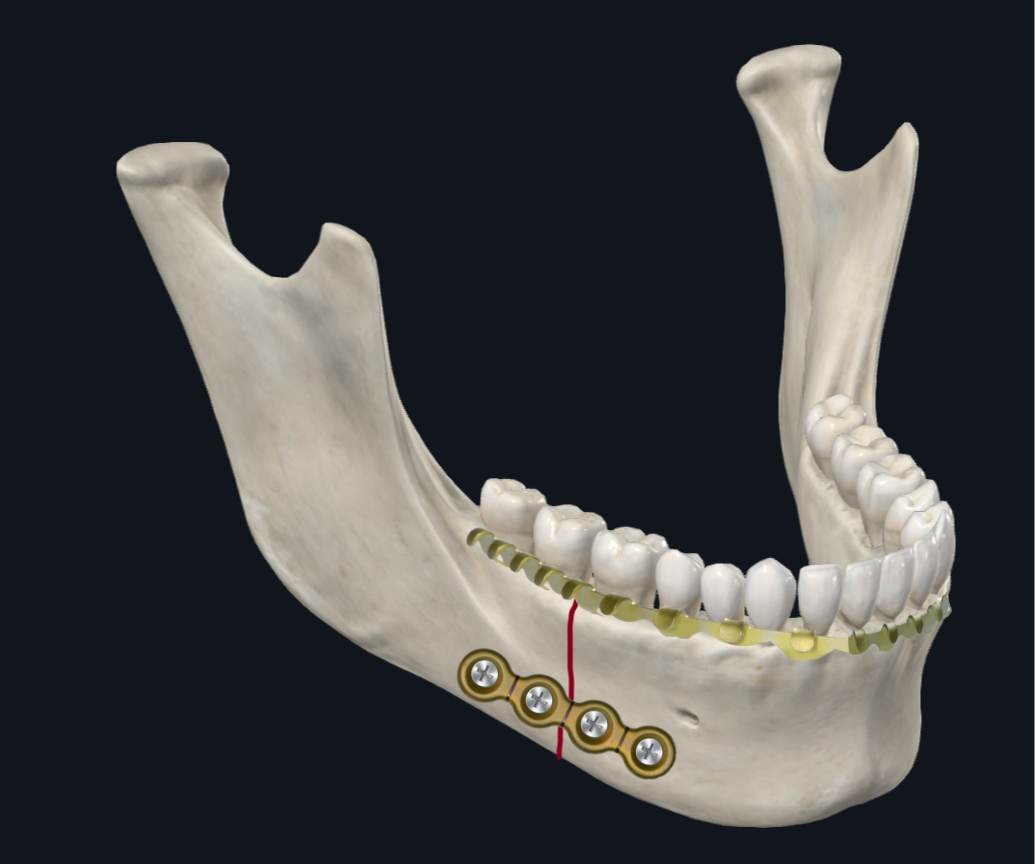
चित्रा 6C. शरीर फ्रैक्चर चढ़ाना. मैंडिबुलर डेंटिशन पर एक मोटी अवर सीमा प्लेट और आर्क बार का उपयोग करके विन्यास।
एक बार जब एक सर्जन व्यक्तिगत फ्रैक्चर साइटों के बायोमैकेनिक्स से परिचित हो जाता है, तो सर्जरी की समग्र सफलता के लिए सही प्रकार के हार्डवेयर का चयन करना महत्वपूर्ण होता है। फ्रैक्चर लाइन के दोनों किनारों पर मौजूद पर्याप्त हड्डी स्टॉक के साथ गैर-कम्यूटेड फ्रैक्चर के लिए, मिनीप्लेट्स ओआरआईएफ प्रदान करने का एक मानक तरीका बन गया है। इन्हें लोड-शेयरिंग प्रकार का हार्डवेयर माना जाता है, जिसका अर्थ है कि हड्डी की उपचार प्रक्रिया के दौरान लोड हार्डवेयर और हड्डी के बीच साझा किया जाता है।
हालांकि, फ्रैक्चर लाइन के दोनों ओर मौजूद अपर्याप्त हड्डी स्टॉक के साथ कम्यूटेड फ्रैक्चर या खंडीय बोनी दोषों के लिए, एक लोड असर प्रकार की प्लेट का उपयोग किया जाता है, जिसे आमतौर पर पुनर्निर्माण प्लेट के रूप में जाना जाता है। हार्डवेयर के लोड असर प्रकार के साथ, भार की पूरी ताकत हार्डवेयर द्वारा सामना की जाती है।
क्रानियोफेशियल आघात की सेटिंग में, जब पुरानी संपीड़न प्लेटों की तुलना में, मिनीप्लेट्स बाइकोर्टिकल स्क्रू निर्धारण की आवश्यकता के बिना बेहतर हड्डी अनुकूलन क्षमता प्रदान करते हैं। यह अर्ध-कठोर निर्धारण (लोड-साझाकरण) को बढ़ावा देता है, जिससे कॉर्टिकल हड्डी छिड़काव में सुधार होता है और उपचार के दौरान उपयुक्त बोनी कैलस का गठन होता है। 23
मिनीप्लेट या तो लॉकिंग या नॉन-लॉकिंग संस्करणों के साथ आते हैं। लॉकिंग मिनीप्लेट्स एक थ्रेडेड प्लेट में स्क्रू हेड थ्रेड्स को सुरक्षित करके प्लेट और हड्डी के बीच की गति को कम करते हैं। कसने के दौरान, यह बोनी सेगमेंट को प्लेट की ओर खींचे बिना स्थिर करता है और हड्डी के परिगलन के जोखिम को कम करता है जो हड्डी की सतह पर अत्यधिक संपीड़न से हो सकता है। एक बड़ा फायदा यह है कि लॉकिंग प्लेटें हड्डी की सतह से 0-3 मिमी प्लेट ऑफसेट से लेकर त्रुटि के मार्जिन के साथ उप-इष्टतम प्लेट अनुकूलन के साथ भी पर्याप्त कठोर निर्धारण प्रदान करती हैं। दूसरी ओर गैर-लॉकिंग प्लेटें 1 मिमी प्लेट ऑफसेट के साथ भी महत्वपूर्ण कमजोर (उपज भार, उपज विस्थापन और कठोरता) दिखाती हैं। 24 पेंच को आदर्श रूप से प्लेट के लंबवत कड़ा किया जाना चाहिए; हालांकि, अधिकांश आधुनिक लॉकिंग हार्डवेयर सिस्टम निर्माता के आधार पर 10-30 डिग्री तक विचलन को सहन करते हैं। 6 एक खामी संभावित रूप से हार्डवेयर लागत में वृद्धि हुई है क्योंकि लॉकिंग शिकंजा आमतौर पर नॉनलॉकिंग शिकंजा से अधिक खर्च करते हैं। हालांकि, हार्डवेयर लागत में वृद्धि को ऑपरेटिव समय से संबंधित लागत में कमी से बेअसर किया जा सकता है। लॉकिंग सिस्टम का एक और नुकसान हड्डी में कसने वाले स्क्रू की स्पर्श प्रतिक्रिया का नुकसान है, जो केवल प्लेट पर सीधे स्क्रू लॉकिंग से महसूस किए गए टोक़ द्वारा प्रदान किया जाता है।
गैर-लॉकिंग सिस्टम हड्डी के खिलाफ प्लेट फ्लश को सुरक्षित करके तंत्र में भिन्न होते हैं। यह कसने की क्षमता अंतर्निहित हड्डी को रक्त की आपूर्ति को कम करने का एक सैद्धांतिक जोखिम पैदा करती है जिससे हड्डी परिगलन और समय से पहले हार्डवेयर विफलता हो सकती है। हड्डी संपर्क सतह पर थाली के सटीक अनुकूलन मामूली बल स्थानान्तरण की वजह से अनुचित निर्धारण को रोकने के लिए अनिवार्य है. 9, 20, 24, 25 यह सही प्लेट अनुकूलन प्राप्त करने पर खर्च किए गए लंबे समय तक ऑपरेटिव समय का परिणाम होता है और सबकॉन्डिलर और कोण फ्रैक्चर में एक महत्वपूर्ण चुनौती पैदा कर सकता है जहां विज़ुअलाइज़ेशन और सर्जिकल पहुंच सीमित है। समान आयामों, निर्धारण सिद्धांतों और डिजाइन की प्लेटों की तुलना करने वाली व्यवस्थित समीक्षाओं ने प्रदर्शित किया है कि अल्पावधि में, लॉकिंग प्लेटों को पोस्टऑपरेटिव एमएमएफ निर्धारण के कम उदाहरणों की आवश्यकता होती है, लेकिन समान समग्र जटिलता दर उत्पन्न होती है। 6, 9, 20, 2529 हालांकि वरिष्ठ लेखक (टीएल) आम तौर पर अपने अधिकांश मामलों के लिए लॉकिंग सिस्टम का उपयोग करना पसंद करते हैं, प्रत्येक मामले को सर्जन की विशेषज्ञता और वरीयता के अनुरूप लागत और प्लेसमेंट में आसानी पर विचार करते हुए सिलवाया जाना चाहिए।
पेंच प्लेसमेंट और फ्रैक्चर स्थिरता के बायोमैकेनिक्स शिकंजा की कुल संख्या को निर्धारित करते हैं जिन्हें रखा जाना चाहिए। आम तौर पर, फ्रैक्चर के दोनों ओर 2 स्क्रू के साथ 4-होल प्लेट्स पर्याप्त रूप से स्वस्थ हड्डी स्टॉक के साथ गैर-कम्यूटेड फ्रैक्चर के लिए पर्याप्त होती हैं। हालांकि, फ्रैक्चर के दोनों ओर 3 शिकंजा के साथ 6-छेद प्लेटें काफी अधिक संरचनात्मक स्थिरता प्रदान करती हैं। 30 हौग एट अल द्वारा एक बायोमेकेनिकल अध्ययन से पता चला है कि फ्रैक्चर लाइन के दोनों ओर तीन शिकंजा का उपयोग करने से दोनों तरफ दो शिकंजा का उपयोग करने की तुलना में काफी अधिक स्थिरता मिलती है। हालांकि, फ्रैक्चर लाइन के दोनों ओर 4 स्क्रू का उपयोग करने से दोनों तरफ 3 स्क्रू का उपयोग करने की तुलना में मामूली सुधार स्थिरता मिलती है। 30 इसलिए, फ्रैक्चर लाइन के दोनों ओर 3 स्क्रू का उपयोग कम स्थिर फ्रैक्चर के लिए किया जाना चाहिए जिसके लिए अतिरिक्त समर्थन की आवश्यकता होती है।
पारंपरिक अभ्यास दंत जड़ों और अवर वायुकोशीय तंत्रिका को अनजाने में चोट को रोकने के लिए वायुकोशीय सीमा पर मोनोकोर्टिकल शिकंजा के उपयोग को निर्धारित करता है। यह याद रखना महत्वपूर्ण है कि अकेले ड्रिलिंग से इन संरचनाओं को चोट लगने का एक अंतर्निहित जोखिम है। 18 दांतों की जड़ें, विशेष रूप से शरीर क्षेत्र में, मुख (बाहरी) कॉर्टिकल हड्डी के करीब होती हैं, आमतौर पर लगभग 2-2.5 मिमी गहराई में। 31 दूसरी ओर बाइकोर्टिकल निर्धारण उपचार की सुविधा के लिए सैद्धांतिक रूप से बेहतर स्थिरता प्रदान करता है, हालांकि, अनजाने दांत की जड़ और अवर वायुकोशीय तंत्रिका चोट के संभावित जोखिम को वहन करता है। बायोमेकेनिकल मॉडल से संकेत मिलता है कि मोनोकोर्टिकल और बाइकोर्टिकल स्क्रू दोनों छेनी और दाढ़ लोडिंग दोनों से मैंडिबुलर विस्थापन में महत्वपूर्ण अंतर के बिना पर्याप्त बोनी कमी को प्राप्त कर सकते हैं और बनाए रख सकते हैं। अंततः , निर्णय सर्जन विवेक और मूल्यांकन पर आधारित होना चाहिए कि क्या विशिष्ट उदाहरणों में बाइकोर्टिकल स्क्रू को सुरक्षित रूप से नियोजित किया जा सकता है।
कठोर निर्धारण की एक अन्य विधि में लैग स्क्रू का उपयोग शामिल है, विशेष रूप से बोनी टुकड़ों में जिनमें कॉर्टिकल ओवरलैप या तिरछा झुकाव होता है। 6 यह 1976 में महत्वपूर्ण अंतराल के बिना गैर-कम्यूटेड पैरासिम्फिसियल फ्रैक्चर में उपयोग के लिए लोकप्रिय हुआ था। 6, 31, 32 इन शिकंजा में धागे होते हैं जो केवल डिस्टल हड्डी के टुकड़े में संलग्न होते हैं, डिस्टल सेगमेंट और स्क्रू हेड के बीच हड्डी को संपीड़ित करते हैं। लैग स्क्रू तकनीक को दाढ़ के दांतों पर बल लोडिंग का विरोध करने के लिए अन्य निर्धारण विधियों की तुलना में थोड़ी श्रेष्ठता दिखाई गई थी। 6, 19, 33, 34 या तो एक आर्क बार के साथ 1 सिंगल लैग स्क्रू या एमएमएफ के बिना 2 लैग स्क्रू पूर्वकाल मैंडिबुलर फ्रैक्चर को सुरक्षित करने का एक अच्छा तरीका हो सकता है। 31-33 फिर भी, फ्रैक्चर लाइनों के लंबवत अंतराल शिकंजा रखना तकनीकी रूप से चुनौतीपूर्ण है और पेंच उपलब्धता और सर्जन विशेषज्ञता पर निर्भर करता है, जिससे उन्हें कम सामान्यतः नियोजित किया जाता है।
फ्रैक्चर मरम्मत के लिए एक अन्य विकल्प में इसकी "लोड असर" क्षमता के लिए एक मोटी पुनर्निर्माण प्लेट का उपयोग करना शामिल है। 6, 35 पुनर्निर्माण चढ़ाना का उपयोग कम्यूटेड फ्रैक्चर और खंडीय बोनी दोषों में किया जाता है। ये प्लेटें बाहरी बलों को हटाती हैं जो तनाव क्षेत्रों में हड्डी पर कार्य करती हैं, जहां टुकड़ा पृथक्करण होता है। बायोमैकेनिकल अध्ययनों से संकेत मिलता है कि पुनर्निर्माण प्लेटें मरोड़ वाले भार का विरोध करने, सीढ़ी प्लेटों और समानांतर मिनीप्लेट्स से बेहतर प्रदर्शन करने में अंतराल शिकंजा से मेल खाती हैं। 18, 19, 34 यह मोटी प्लेट बुजुर्ग या महिला रोगियों के लिए 2 अलग-अलग मिनीप्लेट का उपयोग करने से बेहतर हो सकती है, जिसमें छोटी मैंडिबुलर वर्टिकल हाइट्स या एट्रोफिक मैंडिबल्स हों। 18 हालांकि, इसका स्थान बोझिल और महंगा हो सकता है, और अधिकांश अन्य उदाहरणों में, गैर-कम्यूटेड फ्रैक्चर में 2 बाइप्लानर मिनीप्लेट्स के उपयोग के माध्यम से पर्याप्त स्थिरता प्राप्त की जा सकती है। नैदानिक अभ्यास में, इसका उपयोग मुख्य रूप से महत्वपूर्ण मैंडिबुलर दोषों, खराब हड्डी स्टॉक के साथ कम्यूटेड फ्रैक्चर, गंभीर ऑस्टियोमाइलाइटिस की उपस्थिति, या खंडीय अनिवार्य दोषों के लिए संकेत दिया जाता है जो उनके भार वहन गुणों के उपयोग की आवश्यकता होती है। 6
सारांश में, पैरासिम्फिसिस और बॉडी फ्रैक्चर के लिए आदर्श प्लेट कॉन्फ़िगरेशन फ्रैक्चर साइटों के बायोमैकेनिक्स के साथ-साथ रोगी से संबंधित चर पर आधारित होना चाहिए। गैर-कमिटेड पैरासिम्फिसियल फ्रैक्चर के लिए, मिनीप्लेट्स के साथ फ्रैक्चर लाइन के दोनों ओर 2 या 3 स्क्रू का उपयोग करना स्वीकार्य है। पैरासिम्फिसियल फ्रैक्चर के लिए, अवर सीमा प्लेट को अधिक महत्वपूर्ण माना जाता है और कुछ लेखकों ने 2 मिनीप्लेट के विपरीत एकल, मोटी अवर प्लेट का उपयोग करने की सिफारिश की है। 18 अन्य वैध मरम्मत विकल्पों में लैग स्क्रू का उपयोग शामिल है। शरीर के फ्रैक्चर के लिए, कुंजी मरोड़ बलों का विरोध करना है। अवर और बेहतर मैंडिबुलर सीमाओं के साथ या तो एक त्रि-आयामी प्लेट बनाम 2 अलग-अलग मिनीप्लेट्स का उपयोग करके समान परिणाम और स्थिरता प्रदान करने के लिए प्रदर्शित किया गया है। वैकल्पिक रूप से, एक आर्क बार बेहतर प्लेट से संबंधित जटिलताओं को कम करने के लिए पैरासिम्फिसिअल, बॉडी या एंगल फ्रैक्चर में बेहतर प्लेट के लिए स्थानापन्न कर सकता है। अंत में, एक एकल, मोटी अवर प्लेट एक पारंपरिक और समय-परीक्षणित दृष्टिकोण है, खासकर अगर पश्चात एमएमएफ निर्धारण समवर्ती रूप से किया जाता है। 18
फ्रैक्चर लाइन के साथ दांतों का प्रबंधन चुनौतीपूर्ण हो सकता है। कोई भी शामिल दांत जो निकाले नहीं जाते हैं, उनमें परिगलन से गुजरने की क्षमता होती है, विशेष रूप से पुराने संक्रमण की उपस्थिति में, जिससे गैर-संघ हो सकता है। इसके विपरीत, किसी भी दांत को निकालने से शेष अनिवार्य के भीतर संरचनात्मक अस्थिरता हो सकती है। वरिष्ठ लेखकों एक और अधिक रूढ़िवादी दृष्टिकोण के लिए वकील, endodontic उपचार और रोगनिरोधी एंटीबायोटिक दवाओं के माध्यम से व्यवहार्य दांत के निस्तारण क्षमता पर जोर. ऊर्ध्वाधर जड़ फ्रैक्चर और मुकुट के पास क्षैतिज फ्रैक्चर भविष्य endodontic देखभाल के लिए कम अनुकूल हैं, और निष्कर्षण पर विचार किया जाना चाहिए.
हमारे मामले में, रोगी के दांत की जड़ को आधे में विभाजित किया गया था, जिससे भविष्य की बहाली की संभावना कम हो गई। मौखिक-मैक्सिलोफेशियल सर्जन के परामर्श के बाद, दांत की जड़ निकाली गई। दांत हटाने के संकेतों में गंभीर पीरियडोंटल बीमारी, अशांत मुकुट, ऊर्ध्वाधर जड़ फ्रैक्चर, या कोई भी गलत दांत शामिल हैं जो उचित जबड़े में कमी में हस्तक्षेप करते हैं। 2, 9, 37
इस विशेष मामले में, पारंपरिक सर्जिकल प्रबंधन के अनुरूप, हड्डी में कमी के लिए केवल अस्थायी एमएमएफ इंट्राऑपरेटिव रूप से उपयोग किया गया था। पोस्टऑपरेटिव एमएमएफ का उपयोग भी एक मानक उपचार प्रोटोकॉल रहा है और हड्डी संघ को बढ़ावा देने में इसकी प्रभावकारिता निर्विरोध है। हालांकि, नियमित पोस्टऑपरेटिव एमएमएफ वायुमार्ग समझौता, मसूड़े की चोट, टेम्पोरोमैंडिबुलर संयुक्त गतिहीनता या एंकिलोसिस, मौखिक स्वच्छता के साथ कठिनाई, और रोगी गैर-अनुपालन या असंतोष सहित अंतर्निहित जोखिमों के साथ आता है। समन एट अल द्वारा किए गए एक अध्ययन ने 413 अनिवार्य फ्रैक्चर (गैर-कम्यूटेड सिम्फिसिज़ल, पैरासिम्फिसियल या कोण फ्रैक्चर) का विश्लेषण किया। रोगियों में, 54% का इलाज पोस्टऑपरेटिव एमएमएफ के साथ किया गया था, जबकि शेष 46% नहीं थे। अध्ययन में घाव स्फुटन, संक्रमण, प्लेट हटाने, नॉनयूनियन, मैयूनियन और मैलोक्लूजन में कोई महत्वपूर्ण अंतर नहीं पाया गया, जो वर्तमान पूर्वव्यापी अध्ययनों के अनुरूप पोस्टऑपरेटिव एमएमएफ के चयनात्मक उपयोग का समर्थन करता है।
पोस्टऑपरेटिव एमएमएफ गंभीर रूप से कम्यूटेड या सेगमेंटल मैंडिबुलर दोषों के लिए फायदेमंद हो सकता है। इलास्टिक्स के बाद कठोर एमएमएफ भी न्यूनतम विस्थापित सबकॉन्डिलर फ्रैक्चर या कंडिलर हेड फ्रैक्चर के लिए उपचार के दौरान उचित रोड़ा बनाए रख सकता है जो स्क्रू प्लेसमेंट के लिए उत्तरदायी नहीं है। सच्चे कंडिलर सिर या इंट्राकैप्सुलर फ्रैक्चर वाले मरीजों को आदर्श रूप से एमएमएफ में कम से कम समय सीमा के लिए रखा जाना चाहिए जो प्रीमोर्बिड रोड़ा प्राप्त करने के लिए स्वीकार्य हो। 39 इसी तरह, जिन रोगियों में अवशिष्ट मामूली ओसीसीएल विसंगतियां हैं, वे भी उपचार की अनुमति देने के लिए एमएमएफ की एक छोटी अवधि (1-2 सप्ताह) से लाभान्वित हो सकते हैं। 38, 40, 41 एमएमएफ उन रोगियों के लिए अनुशंसित नहीं है जो गैर-अनुपालन, मनोवैज्ञानिक या न्यूरोलॉजिकल रूप से obtunded हैं, या जब्ती या मतली और उल्टी विकार, गंभीर वायुमार्ग या फुफ्फुसीय रोग, या बौद्धिक विकलांगता है। 42
स्ट्राइकर craniofacial अनिवार्य चढ़ाना सेट।
खुलासा करने के लिए कुछ भी नहीं।
इस वीडियो लेख में संदर्भित रोगी ने फिल्माए जाने के लिए अपनी सूचित सहमति दी है और वह जानता है कि सूचना और चित्र ऑनलाइन प्रकाशित किए जाएंगे।
References
- मोटामेदी एम.एच. मैक्सिलोफेशियल फ्रैक्चर का आकलन: 237 रोगियों का 5 साल का अध्ययन। J ओरल Maxillofac सर्जरी. जनवरी 2003; 61(1):61-4. डीओआइ:10.1053/जोम्स.2003.50049.
- Rahpeyma A, Khajehahmadi S, Abdollahpour S. incisor दांत के नुकसान के साथ Mandibular symphyseal/parasymphyseal फ्रैक्चर: निचले आर्क कसना को रोकना. Craniomaxillofac Trauma Reconstr. मार्च 2016; 9(1):15-9. डीओआइ:10.1055/एस-0035-1551542.
- राजा पुनः, Scianna जेएम, Petruzzelli जीजे. मैंडिबल फ्रैक्चर पैटर्न: एक उपनगरीय ट्रॉमा सेंटर अनुभव। एम जे ओटोलरींगोल। सितंबर-अक्टूबर 2004; 25(5):301-7. डीओआइ:10.1016/जे.एएमजोटो.2004.03.001.
- कोशी जेसी, फेल्डमैन ईएम, चिक-ओबी सीजे, बैल जेएम। मैंडिबुलर ट्रॉमा मैनेजमेंट के मोती। सेमिन प्लास्ट सर्जरी। नवंबर 2010; 24(4):357-74. डीओआइ:10.1055/एस-0030-1269765.
- जैन पी, राठी एम. मैंडिबल बॉडी फ्रैक्चर। [अपडेट किया गया 2023 अप्रैल 10]। में: स्टेटपर्ल्स [इंटरनेट]। ट्रेजर आइलैंड (FL): स्टेटपर्ल्स पब्लिशिंग; 2023 जनवरी-। से उपलब्ध: https://www.ncbi.nlm.nih.gov/books/NBK553119/।
- मैक्सिलोफेशियल सर्जरी में आंतरिक निर्धारण के सिद्धांत। इन: बोनंथाया के, पन्नीरसेल्वम ई, मैनुअल एस, कुमार वीवी, राय ए, एड्स। चिकित्सक के लिए मौखिक और मैक्सिलोफेशियल सर्जरी। स्प्रिंगर प्रकृति; 2021.
- बार्कर डीए, पार्क एसएस। क्या अनिवार्य फ्रैक्चर का निर्धारण तत्काल है? लैरींगोस्कोप। मई 2011; 121(5):906-7. डीओआइ:10.1002/लैरी.21777.
- जेम्स जे, Farrell Tt, स्टीवंस M, Looney एस, Faigen एक, एंडरसन J. मैंडिबुलर फ्रैक्चर और संबंधित जटिलताओं की मरम्मत खोलने के लिए समय. J ओरल Maxillofac सर्जरी. जनवरी 2020; 78(1):101-107. डीओआइ:10.1016/जे.जोम्स.2019.09.009.
- पेरेज़ डी, एलिस ई III। मैंडिबुलर फ्रैक्चर की मरम्मत और माध्यमिक पुनर्निर्माण की जटिलताओं। सेमिन प्लास्ट सर्जरी। नवंबर 2020; 34(4):225-231. डीओआइ:10.1055/एस-0040-1721758.
- वेब एलएस, मखीजानी एस, खन्ना एम, एट अल। मैंडिबुलर फ्रैक्चर की तत्काल और देरी से मरम्मत के बीच परिणामों की तुलना। जे प्लास्ट सर्जन कर सकते हैं. शीतकालीन 2009; 17(4):124-6. डीओआइ:10.1177/229255030901700401.
- वफादार पीके, बट एफ, Ogeng'o JA. "केन्याई आबादी में असाधारण मानसिक तंत्रिका का ब्रांचिंग पैटर्न"। Craniomaxillofac Trauma Reconstr. दिसंबर 2013; 6(4):251-6. डीओआइ:10.1055/एस-0033-1356756.
- Alkan A, Celebi N, Ozden B, et al. मैंडिबुलर कोण फ्रैक्चर की मरम्मत में विभिन्न चढ़ाना तकनीकों की बायोमैकेनिकल तुलना। ओरल सर्जरी, ओरल मेड, ओरल पैथोल, ओरल रेडिओल, एंडोड। 2007; 104(6):752-6.
- शाह A, पटेल A, Steinbacher D. दो miniplates का उपयोग जबड़ा फ्रैक्चर के लिए नरम ऊतक कवरेज. Craniomaxillofac Trauma Reconstr. दिसंबर 2012; 5(4):253-4. डीओआइ:10.1055/एस-0032-1329543.
- बोरी E, Rosas E, Kuramochi जी, Etcheberry एस, Olate एस, वेबर B. cyanoacrylate चिपकने के मौखिक अनुप्रयोग: एक साहित्य समीक्षा. Biomed Res Int. 2019;2019:8217602. डीओआइ:10.1155/2019/8217602.
- Kazzi MG, Silverberg M. बाल चिकित्सा जीभ पंगु बनाना मरम्मत का उपयोग कर 2-octyl cyanoacrylate (dermabond((())). जे एमर्ग मेड। दिसंबर 2013; 45(6):846-8. डीओआइ:10.1016/जे.जेमरमेड.2013.05.004.
- सागर पी, प्रसाद K, ललिता आरएम, रंगनाथ K. इंट्राओरल घाव बंद करने के लिए Cyanoacrylate: एक संभावना? इंट जे बायोमेटर। 2015;2015:165428. डीओआइ:10.1155/2015/165428.
- टैम्स जे, वैन लून जेपी, ओटेन ई, रोज़ेमा एफआर, बोस आरआर। "मैंडिबल में विभिन्न फ्रैक्चर साइटों के लिए झुकने और मरोड़ के क्षणों का एक त्रि-आयामी अध्ययन: इन विट्रो अध्ययन"। Int J ओरल मैक्सिलोफैक सर्जरी। अक्टूबर 1997; 26(5):383-8. डीओआइ:10.1016/एस0901-5027(97)80803-एक्स.
- एलिस ई, तीसरा। मैंडिबुलर सिम्फिसिस/बॉडी के फ्रैक्चर के लिए 2 हड्डी चढ़ाना विधियों का एक अध्ययन। J ओरल Maxillofac सर्जरी. जुलाई 2011; 69(7):1978-87. डीओआइ:10.1016/जे.जोम्स.2011.01.032.
- मैडसेन एमजे, मैकडैनियल सीए, हौग आरएच। पैरासिम्फिसिस फ्रैक्चर के पुनर्निर्माण के लिए उपयोग की जाने वाली चढ़ाना तकनीकों का एक बायोमैकेनिकल मूल्यांकन। J ओरल Maxillofac सर्जरी. अक्टूबर 2008; 66(10):2012-9. डीओआइ:10.1016/जे.जोम्स.2008.06.013.
- ली टी, Sawhney आर, Ducic Y. अनिवार्य के symphyseal और parasymphyseal क्षेत्रों के फ्रैक्चर के miniplate निर्धारण: एक की समीक्षा 218 रोगियों. जामा फेशियल प्लास्ट सर्जरी। मार्च 1, 2013; 15(2):121-5. डीओआइ:10.1001/जमाफेशियल.2013.307.
- Mehari Abraha H, Iriarte-Diaz J, रीड RR, रॉस CF, Panagiotopoulou O. फ्रैक्चर निर्धारण तकनीक और चबाने साइड प्रभाव जबड़े यांत्रिकी मैंडिबल फ्रैक्चर मरम्मत में. जेबीएमआर प्लस। जनवरी 2022; 6(1):e10559. डीओआइ:10.1002/जेबीएम4.10559.
- डी मेडिरोस आरसी, डी मौरा एएल, सवाजाकी आर, एट अल। मैंडिबुलर बॉडी के सिम्युलेटेड फ्रैक्चर के लिए 2.0 मिमी लॉकिंग फिक्सेशन सिस्टम का उपयोग करके तकनीक के तुलनात्मक इन विट्रो मैकेनिकल मूल्यांकन। J Craniomaxillofac Surg. 2015 अप्रैल; 43(3):302-5. डीओआइ:10.1016/जे.जेसीएमएस.2014.11.012.
- जोशी यू, कुराकर एम. मैंडिबल फ्रैक्चर में भाषाई स्थिरता का आकलन: एफईएम विश्लेषण का उपयोग करके मोनोकोर्टिकल बनाम बाइकोर्टिकल निर्धारण। J Maxillofac ओरल सर्जरी. दिसंबर 2018; 17(4):514-519. डीओआइ:10.1007/एस12663-017-1073-0.
- हौग आरएच, स्ट्रीट सीसी, गोल्ट्ज एम। क्या प्लेट अनुकूलन स्थिरता को प्रभावित करता है? लॉकिंग और नॉनलॉकिंग प्लेटों की एक बायोमैकेनिकल तुलना। J ओरल Maxillofac सर्जरी. नवंबर 2002; 60(11):1319-26. डीओआइ:10.1053/जोम्स.2002.35732.
- 2 हरजानी बी, सिंह आरके, पाल यूएस, सिंह जी. मैंडिबुलर पुनर्निर्माण में नॉन-लॉकिंग रिकंस्ट्रक्शन प्लेट्स। Natl J Maxillofac Surg. जुलाई 2012; 3(2):159-65. डीओआइ:10.4103/0975-5950.111371.
- Batbayar EO, Dijkstra PU, Bos RRM, van Minnen B. मैंडिबुलर फ्रैक्चर में लॉकिंग और नॉन-लॉकिंग प्लेट सिस्टम की जटिलताओं। Int J ओरल मैक्सिलोफैक सर्जरी। सितंबर 2019; 48(9):1213-1226. डीओआइ:10.1016/जे.आईजोम.2019.02.019.
- कोलिन्स सीपी, पिरिंजियन-लियोनार्ड जी, टोलास ए, अल्काल्ड आर। अनिवार्य फ्रैक्चर के उपचार में 2.0-मिमी मानक प्लेटों के लिए 2.0-मिमी लॉकिंग प्लेटों की तुलना में एक संभावित यादृच्छिक नैदानिक परीक्षण। J ओरल Maxillofac सर्जरी. नवंबर 2004; 62(11):1392-5. डीओआइ:10.1016/जे.जोम्स.2004.04.020.
- हरफोर्ड एएस, एलिस ई III। मैंडिबुलर सर्जरी के लिए लॉकिंग पुनर्निर्माण हड्डी प्लेट/स्क्रू सिस्टम का उपयोग। J ओरल Maxillofac सर्जरी. नवंबर 1998; 56(11):1261-5. डीओआइ:10.1016/एस0278-2391(98)90605-एक्स.
- सरकार डीएफ, मिश्रा एन, सामल डी, एट अल मैंडिबुलर फ्रैक्चर के उपचार में लॉकिंग बनाम नॉन-लॉकिंग प्लेटिंग सिस्टम: एक यादृच्छिक तुलनात्मक अध्ययन। J Craniomaxillofac Surg. मार्च 2021; 49(3):184-190. डीओआइ:10.1016/जे.जेसीएमएस.2021.01.006.
- हौग आरएच। तनाव बैंड चढ़ाना के दो तरीकों पर पेंच संख्या और लंबाई के प्रभाव। J ओरल Maxillofac सर्जरी. फरवरी 1993; 51(2):159-62. डीओआइ:10.1016/एस0278-2391(10)80015-1.
- अल-Jandan BA, अल-सुलेमान ए.ए., Marei HF, सैयद एफए, Almana M. जबड़ा में मुख हड्डी की मोटाई और मोनो-cortical शिकंजा प्लेसमेंट में अपने नैदानिक महत्व. एक सीबीसीटी विश्लेषण। Int J ओरल मैक्सिलोफैक सर्जरी। जनवरी 2013; 42(1):77-81. डीओआइ:10.1016/जे.आईजोम.2012.06.009.
- Niederdellmann ज, Schilli W, Duker J, Akuamoa-Boateng E. अंतराल शिकंजा का उपयोग जबड़ा फ्रैक्चर के osteosynthesis. इंट जे ओरल सर्जरी। जून 1976; 5(3):117-21. डीओआइ:10.1016/एस0300-9785(76)80059-2.
- एलिस ई III, घाली जीई। पूर्वकाल मैंडिबुलर फ्रैक्चर का लैग स्क्रू फिक्सेशन। J ओरल Maxillofac सर्जरी. जनवरी 1991; 49(1):13-21; चर्चा 21-2. डीओआइ:10.1016/0278-2391(91)90259-ओ.
- इमाम हा, स्टीवंस एमआर। क्या एक आर्क बार पूर्वकाल मैंडिबुलर फ्रैक्चर के प्रबंधन में दूसरे अंतराल पेंच की जगह ले सकता है? J ओरल Maxillofac सर्जरी. फरवरी 2012; 70(2):378-83. डीओआइ:10.1016/जे.जोम्स.2011.08.010.
- रिचर्डसन मी, Hayes J, जॉर्डन जूनियर, Puckett A, फोर्ट M. मैंडिबुलर सिम्फिसियल फ्रैक्चर के इलाज के लिए मानक चढ़ाना तकनीकों की तुलना में एक अनिवार्य फैले प्लेट तकनीक का बायोमैकेनिकल मूल्यांकन। सर्जन Res अभ्यास. 2015;2015:569030. डीओआइ:10.1155/2015/569030.
- Coletti DP, Caccamese JF जूनियर, Norby C, एडवर्ड्स S, वॉन Fraunhofer JA. थ्रेडेड और पतला लॉकिंग पुनर्निर्माण प्लेटों का तुलनात्मक विश्लेषण। J ओरल Maxillofac सर्जरी. दिसंबर 2007; 65(12):2587-93. डीओआइ:10.1016/जे.जोम्स.2006.05.054.
- कुमार पीपी, श्रीधर बी एस, पल्ले आर, सिंह एन, सिंगमनेनी वीके, राजेश पी. मैंडिबुलर फ्रैक्चर की लाइन में दांतों का निदान। जे फार्म Bioallied विज्ञान. जुलाई 2014; 6 (वोल 1): एस 97-एस 100। डीओआइ:10.4103/0975-7406.137397.
- स्पिनाटो जी, अल्बर्टो पीएल। मैंडिबुलर फ्रैक्चर की लाइन में दांत। एटलस ओरल मैक्सिलोफैक सर्ज क्लीन नॉर्थ एम। मार्च 2009; 17(1):15-8. डीओआइ:10.1016/जे.सीएक्सओएम.2008.10.006.
- Saman M, Kadakia S, Ducic Y. जबड़ा फ्रैक्चर के खुले कमी के बाद पश्चात maxillomandibular निर्धारण. जामा फेशियल प्लास्ट सर्जरी। नवंबर-दिसंबर 2014; 16(6):410-3. डीओआइ:10.1001/जमैफेशियल.2014.543.
- कुमार I, सिंह V, Bhagol A, गोयल M, गांधी S. मिनीप्लेट ऑस्टियोसिंथेसिस के साथ पूरक मैक्सिलोमैंडिबुलर निर्धारण-आवश्यक है या नहीं? ओरल मैक्सिलोफैक सर्जरी। मार्च 2011; 15(1):27-30. डीओआइ:10.1007/एस10006-010-0229-6.
- पार्क जेएम, जंग YW, किम एसजी, एट अल एक extracorporeal कमी के पूर्वानुमान का तुलनात्मक अध्ययन और मैंडिबुलर condyle सिर और / या गर्दन फ्रैक्चर में एक बंद उपचार. J ओरल Maxillofac सर्जरी. दिसंबर 2010; 68(12):2986-93. डीओआइ:10.1016/जे.जोम्स.2010.02.034.
- Chritah A, Lazow SK, Berger JR. ट्रांसोरल 2.0-mm लॉकिंग मिनिप्लेट फिक्सेशन ऑफ मैंडिबुलर फ्रैक्चर प्लस मैक्सिलोमैंडिबुलर फिक्सेशन का 1 सप्ताह: एक संभावित अध्ययन। J ओरल Maxillofac सर्जरी. दिसंबर 2005; 63(12):1737-41. डीओआइ:10.1016/जे.जोम्स.2005.08.022.
- एझिलारसी एसकेआर। मैक्सिलोफेशियल फ्रैक्चर में ओआरआईएफ के बाद आईएमएफ - केस रिपोर्ट और साहित्य समीक्षा। द ट्रामाक्सिला। 2022;4:1-3। डीओआइ:10.1177/26323273211073785.
- कॉर्नेलियस सीपी, एहरेनफेल्ड एम। एमएमएफ शिकंजा का उपयोग: साहित्य की समीक्षा में सर्जिकल तकनीक, संकेत, मतभेद और सामान्य समस्याएं। Craniomaxillofac Trauma Reconstr. जून 2010; 3(2):55-80. डीओआइ:10.1055/एस-0030-1254376.
Cite this article
शीन डी, यू सी, डेब्स एस, Kwak पी, Vahidi N, हॉकिन्स डी, ली T. खुला कमी और maxillomandibular निर्धारण और टूटे दांत निष्कर्षण के साथ mandibular शरीर और parasymphyseal फ्रैक्चर के आंतरिक निर्धारण. जे मेड अंतर्दृष्टि। 2024; 2024(414). डीओआइ:10.24296/जोमी/414.







