Reducción Abierta y Fijación Interna de Fracturas Corporales Mandibulares y Parasintofisarias con Fijación Maxilomandibular y Extracción de Dientes Rotos
Main Text
Table of Contents
Se trata del caso de un varón de 21 años de edad que sufrió fracturas parasintomisarias mandibulares no conminutas y corporales como consecuencia de un accidente automovilístico, que requirió fijación interna de reducción abierta (ORIF) sin fijación maxilomandibular (MMF) postoperatoria. La fractura se complicó por la rotura de la raíz del diente, que requirió extracción. Después de la MMF intraoperatoria, se realizó ORIF. La fractura parasintofisaria se recubrió con dos miniplacas de bloqueo de cuatro orificios de 2 mm de espesor, utilizando dos tornillos de bloqueo a cada lado de la fractura, con una placa a lo largo de la superficie alveolar (tornillo monocortical) y otra a lo largo de la superficie basal (tornillo bicortical). Para la fractura del cuerpo derecho, se utilizó una placa de escalera de bloqueo tridimensional a través de un enfoque de trócar transbucal para la exposición adicional necesaria para la colocación adecuada del tornillo. Una vez asegurado el hardware, se retiró al paciente de la MMF y se confirmó el restablecimiento de la oclusión premórbida. Por último, se realizó un cierre hermético de la mucosa mediante suturas reabsorbibles y Dermabond (adhesivo de cianoacrilato).
Fractura de mandíbula; parasínfisis; sínfisis, cuerpo; biomecánica; Torsional; tensión; de compresión, miniplaca, tirafondos, fijación maxilomandibular, MMF, fijación intermaxilar, IMF.
Las fracturas de la sínfisis y la parasínfisis comprenden alrededor del 15-29% de las fracturas mandibulares. 1, 2 Las fracturas del cuerpo mandibular generalmente comprenden alrededor del 11-36% de todas las fracturas. Generalmente, los accidentes de asalto o de vehículos motorizados (MVA, por sus siglas en inglés) son las causas más comunes de ambos tipos de fracturas. 3, 4 Estas fracturas comprenden una gran mayoría de los casos de fractura mandibular, y este artículo sirve para presentar estrategias de manejo actualizadas.
Se trata de un varón de 21 años que sufrió una fractura parasintosaria izquierda abierta, desplazada y no conminuta y una fractura cerrada del cuerpo derecho desplazada y no conminuta después de la AMEU (Figura 1). El paciente tenía un IMC de 21, ASA 2 y ninguna cirugía previa. Otras lesiones incluyeron una fractura de la apófisis transversa lumbar, neumotórax derecho con fractura de costilla derecha y contusiones pulmonares.
En el examen, se encontró que el paciente tenía una deformidad de mordida abierta con trismo. Había una laceración gingival abierta sobre la fractura de la parasínfisis izquierda. El paciente también presentaba hipoestesia postraumática sobre la distribución V3 en el lado izquierdo. Los dientes números 9, 10, 21 y 22 faltaban o estaban rotos.
La tomografía computarizada maxilofacial sin contraste con reconstrucción tridimensional mostró una fractura parasintofisaria del lado izquierdo y una fractura del cuerpo del lado derecho junto con un diente mandibular cúspide izquierdo (diente #22) con una raíz fracturada (Figura 1). La TC postoperatoria, como en este caso, puede confirmar una reducción y fijación adecuadas (Figura 2).
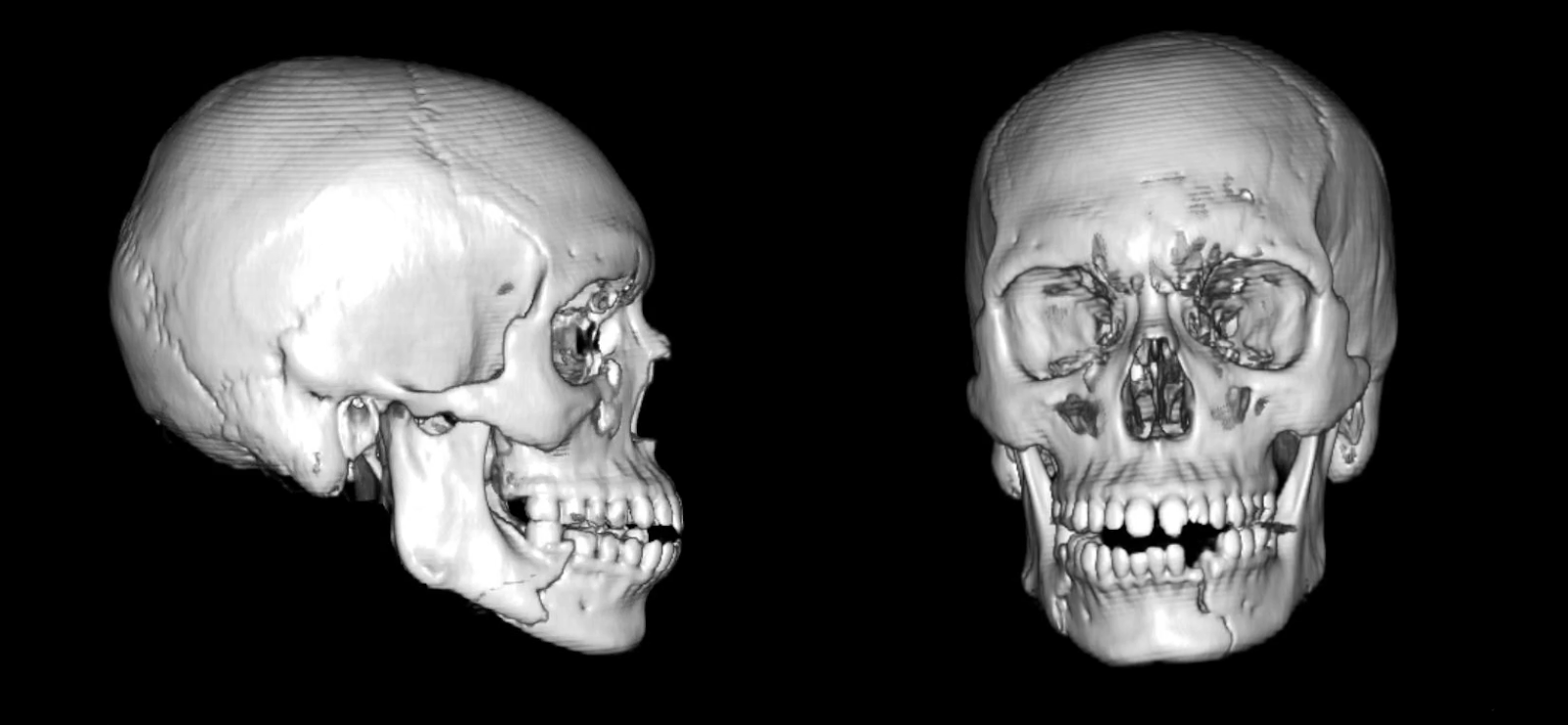 Figura 1. TAC preoperatorio. Gammagrafías que muestran las fracturas parasintosarias izquierdas desplazadas y no conminutas y desplazadas y no conminutas.
Figura 1. TAC preoperatorio. Gammagrafías que muestran las fracturas parasintosarias izquierdas desplazadas y no conminutas y desplazadas y no conminutas.
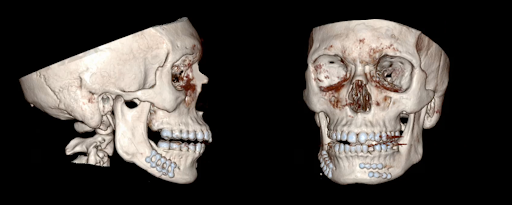 Figura 2. TAC postoperatorio. Gammagrafías que demuestran una reducción ósea casi anatómica después de la ORIF de fracturas parasintosiales derecha e izquierda.
Figura 2. TAC postoperatorio. Gammagrafías que demuestran una reducción ósea casi anatómica después de la ORIF de fracturas parasintosiales derecha e izquierda.
Tanto para las fracturas parasintosarias como para las corporales, se suele realizar una reducción abierta y fijación interna (RAFI). En raras ocasiones, se puede considerar la reducción cerrada con fijación maxilomandibular no rígida (MMF) sola si hay fracturas favorables no desplazadas en pacientes que tienen una oclusión adecuada y una dentición sana. 5, 6 Las principales desventajas de la MMF prolongada incluyen el malestar del paciente, el aumento del riesgo de anquilosis de la articulación temporomandibular, la incapacidad de mantener una higiene bucal adecuada y la posibilidad de compromiso de las vías respiratorias. En resumen, la ORIF con o sin MMF postoperatoria ofrece la restauración más fiable de la oclusión premórbida, la unión ósea y el retorno a la función precoz.
Los objetivos del tratamiento incluyen 1) lograr la unión ósea en los sitios de las fracturas y 2) restaurar la oclusión premórbida. La falta de consolidación puede provocar osteomielitis crónica y diversas complicaciones infecciosas. La maloclusión puede provocar molestias en el paciente, así como dificultad en la masticación, dependiendo de la gravedad.
El paciente se sometió a 1) MMF intraoperatorio, 2) extracción dental del diente #22, 3) ORIF de fracturas parasintosarias y corporales. El tiempo operatorio fue de 1,5 horas con 110 mL de pérdida de sangre. El paciente tuvo un postoperatorio normal y fue dado de alta al día siguiente. La TC postoperatoria inmediata reveló una reducción ósea casi anatómica con una adecuada colocación de herrajes, con un pequeño fragmento de raíz dental retenida (Figura 2). A los 8 meses del postoperatorio, el paciente evoluciona favorablemente con retorno de la oclusión normal sin signos de fallo de hardware o infección. Su parestesia preoperatoria V3 se resolvió con el retorno de la sensibilidad normal. El plan futuro implica la consideración de la extracción de la raíz dental restante de manera escalonada.
En general, la reparación dentro de las 2 semanas es óptima si no hay otras lesiones potencialmente mortales que requieran priorización. La cirugía temprana previene la formación de edema tisular, granulación, callosidades óseas o uniones defectuosas. Optar por la cirugía ambulatoria con seguimiento a intervalos puede ayudar a evitar estancias hospitalarias prolongadas innecesarias, pero no hay datos sólidos que sugieran que una reparación tardía aumente las tasas de complicaciones. Sin embargo, vale la pena señalar que la reparación tardía puede conducir a más desafíos técnicos, como lo indican los tiempos quirúrgicos prolongados en ciertos estudios. De 7 a 10 años Es mejor evitar retrasar la reparación más allá de 2 semanas debido a la unión ósea temprana entre los segmentos desplazados. La extirpación del callo recién formado y la granulación entre los sitios de fractura desplazados pueden aumentar la dificultad quirúrgica. A veces, las osteotomías se realizan para extirpar segmentos de unión ósea con desplazamiento óseo macroscópico que resulta en maloclusión.
Antes del caso, el manejo quirúrgico de las vías respiratorias debe discutirse con el equipo de anestesia.
Para los pacientes que han sufrido fracturas aisladas de la mandíbula, la vía aérea se asegura a través de la vía nasotraqueal para permitir la restauración de la oclusión premórbida con MMF intraoperatorio y manipulación intraoral. En pacientes con fracturas concurrentes de la parte media de la cara o de LeFort con fracturas de contrafuerte medial que pueden requerir una fijación rígida, se puede considerar la intubación submentoniana o la traqueostomía para el control de las vías respiratorias. La intubación submentoniana ofrece una estética superior en pacientes jóvenes al evitar una cicatriz de traqueostomía y, potencialmente, una estancia prolongada en la unidad de cuidados intensivos (Figura 3). Pasar el tubo endotraqueal puede ser un desafío en pacientes con edema significativo en el suelo de la boca o la lengua o en aquellos con poca reserva cardiopulmonar. En estos pacientes, puede ser más seguro considerar la traqueostomía en su lugar.
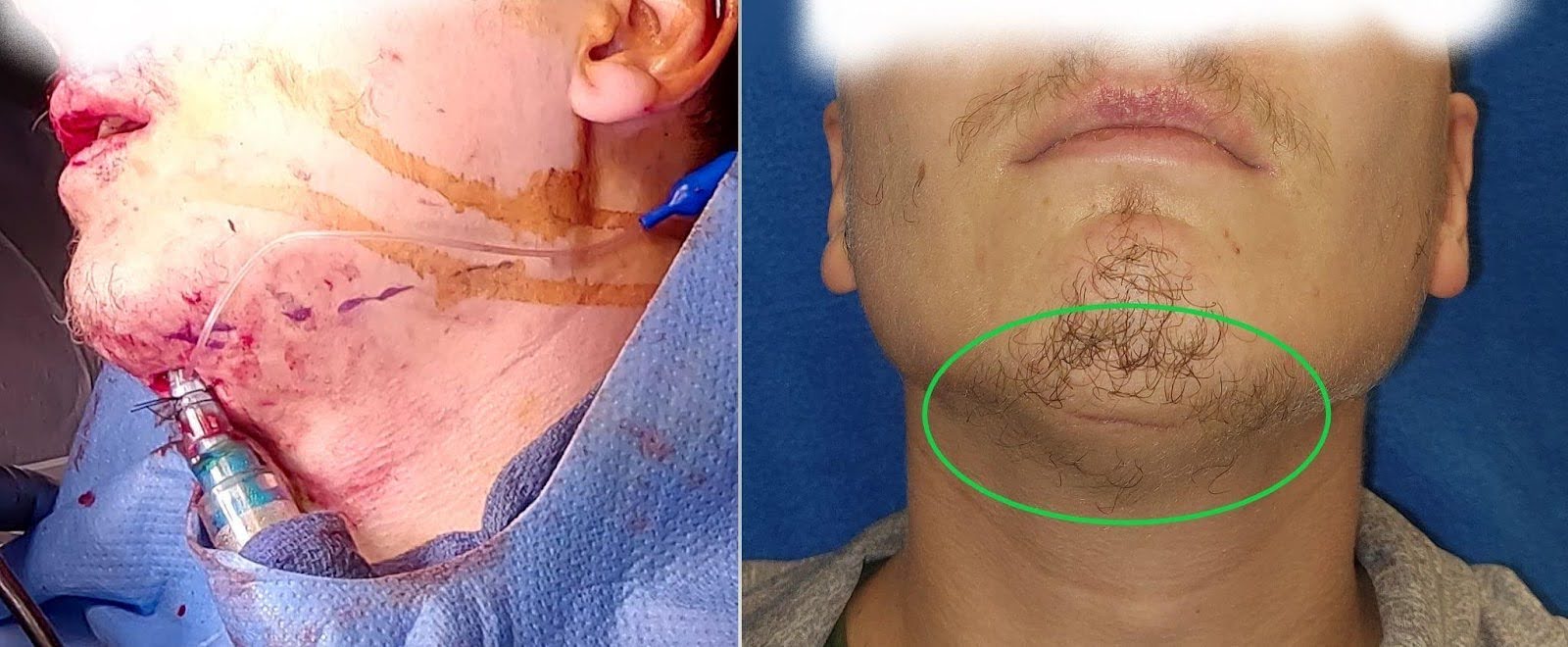 Figura 3. Intubación submentoniana. La imagen de la izquierda muestra el uso intraoperatorio de la intubación submentoniana para permitir la afectación de LeFort con contrafuerte medial y reparaciones de fracturas de mandíbula. La imagen de la derecha muestra la cicatriz delgada cosméticamente óptima a lo largo de la región submentoniana que está bien camuflada.
Figura 3. Intubación submentoniana. La imagen de la izquierda muestra el uso intraoperatorio de la intubación submentoniana para permitir la afectación de LeFort con contrafuerte medial y reparaciones de fracturas de mandíbula. La imagen de la derecha muestra la cicatriz delgada cosméticamente óptima a lo largo de la región submentoniana que está bien camuflada.
La pintura Betadine se aplica por vía intraoral y externa en la cara y el cuello bilaterales para prepararse para cualquier abordaje externo imprevisto. Por lo general, un abordaje vestibular intraoral proporciona un acceso adecuado a la sínfisis, la parasínfisis y las fracturas corporales. Pueden ser necesarios abordajes transbucales externos adicionales con el trochar para mejorar la exposición a las fracturas localizadas en las regiones posteriores del cuerpo, el ángulo y la subcondílea. Los abordajes externos generalmente se reservan para fracturas subcondíleas que requieren reparación abierta mediante una incisión de Risdon, por ejemplo, o cuando se aplica una placa de reconstrucción para fracturas conminutas o gravemente desplazadas.
Antes de hacer incisiones, se usan inyecciones de lidocaína con epinefrina para promover la hemostasia y la hidrodisección del tejido blando lejos del hueso. En este caso particular, no se inyectó localmente inicialmente mientras se evaluaba la viabilidad de la mucosa que rodea el sitio de fractura abierta en caso de que se requiera un desbridamiento de la mucosa para lograr un cierre confiable de la mucosa. Una vez que hemos determinado que la mucosa sangra adecuadamente y no se requiere desbridamiento de la mucosa o de los tejidos blandos, inyectamos localmente para mejorar la hemostasia.
El primer paso es obtener una exposición adecuada de todas las fracturas. Se realiza una incisión vestibular en un plano de tejido subperióstico sobre la región parasintofisaria izquierda, con cuidado de mantener alrededor de 2-3 mm de manguito mucoso para un cierre hermético al final del caso. La disección subperióstica se lleva a cabo hasta el borde inferior de la mandíbula utilizando un elevador perióstico. El borde inferior de la mandíbula y la alineación ósea a lo largo de la línea de fractura sirven como referencias visuales para una correcta reducción.
Para la fractura del cuerpo mandibular, la incisión vestibular puede extenderse posteriormente hacia el ángulo. Debe evitarse el exceso de saliente de la mucosa (más de 2-3 mm de ancho desde la dentición) en esta área para optimizar la fractura y la visualización del hardware. La disección subperióstica se lleva a cabo de nuevo hasta el borde inferior de la mandíbula y, si es necesario, hasta el borde posterior de la mandíbula, ya que estos bordes sirven como referencias visuales para la reducción ósea.
Al exponer una fractura parasintosaria o corporal, se debe tener en cuenta el nervio mentoniano, una rama terminal del nervio alveolar inferior (nervio craneal V3). Proporciona inervación sensorial a la cara inferior ipsilateral, el labio inferior y los dientes mandibulares. El agujero mentoniano es una región débil propensa a fracturarse y generalmente se encuentra entre el primer y el segundo premolar. 11 El nervio puede lesionarse durante la disección submucosa. En situaciones con dificultad para identificar el nervio, el agujero mentoniano debe identificarse primero mediante la disección en el plano del tejido subperióstico cerca de la línea media hacia afuera lateralmente. Una vez que se identifica el agujero mentoniano, se puede seguir el nervio mentoniano más distalmente para realizar una disección submucosa segura sin lesionar el nervio.
Una vez expuestas todas las fracturas, se realiza la extracción dental y el desbridamiento óseo, si está indicado. En los casos de fragmentos óseos, las piezas sueltas de hueso que no están unidas al periostio se extraen hasta obtener hueso sano y sangrante. Si se encuentran denticiones dañadas o fracturas alveolares, la consulta con un equipo de cirugía oral y maxilofacial puede ayudar en la decisión de extraer los dientes dañados durante la operación o considerar la rehabilitación dental. En este caso en particular, la raíz del diente estaba fracturada y se evaluó que no era viable. La extracción dental se realizó para prevenir una infección odontogénica tardía que puede conducir a una futura infección del hardware. Una desventaja importante de la extracción dental es que deja un espacio en el hueso, lo que puede contribuir a la inestabilidad estructural, especialmente con múltiples fracturas adyacentes.
A continuación, se realizó MMF para restaurar la oclusión premórbida. En este caso, se utilizaron tornillos de fijación intermaxilar (IMF) para permitir la fijación intraoperatoria temporal para mantener la oclusión preoperatoria durante la reducción abierta. Al colocar tornillos IMF, se deben evitar las raíces dentales asumiendo que la longitud de la raíz dental es aproximadamente el doble de la altura de la corona con tornillos IMF colocados entre las raíces dentales esperadas. Una ventaja de usar un destornillador dinamométrico manual en lugar de usar un destornillador motorizado para tornillos IMF es que el operador recibe una mayor retroalimentación táctil si se encuentran inadvertidamente raíces dentales durante la colocación del tornillo. Si esto ocurre, la dirección de colocación del tornillo se puede ajustar para evitar lesiones.
A continuación, se realiza la ORIF comenzando por la fractura que es más fácilmente reducible, proporcionando una visualización más fácil y una menor disminución. Las fracturas dentro de un segmento dentado siempre deben fijarse primero. Si hay múltiples fracturas de segmentos dentados, se debe fijar primero la fractura menos conminuta o la más anterior. Las fracturas de mandíbula anterior, como las fracturas parasintomisarias, suelen ser más fáciles de colocar que las fracturas corporales, angulares o subcondilares. La razón para comenzar con la fijación rígida de una fractura más fácil es que cualquier error en la reducción ósea de la primera reparación de la fractura resultará en un error de reducción ósea agravado en los sitios de fractura posteriores y causará maloclusión.
En este caso, se abordó en primer lugar la fractura parasintosaria izquierda. La reducción ósea se refinó aún más comprimiendo las fracturas entre sí con pinzas de reducción ósea. Durante este proceso, se utiliza el borde inferior de la mandíbula y la oclusión premórbida para confirmar la correcta reducción ósea. En este caso concreto, la fractura se recubrió mediante dos miniplacas de perfil de 1 mm de cuatro orificios que utilizaban dos tornillos de bloqueo a cada lado de la fractura con una placa a lo largo de la superficie alveolar (tornillos monocorticales) y otra a lo largo de la superficie basal (tornillos bicorticales). Usando medidores de profundidad, se puede medir la longitud adecuada de los tornillos bicorticales para la placa de borde inferior.
Después de una adecuada reducción y fijación de la fractura parasintosaria, se abordó la fractura del cuerpo derecho. En este caso, para contrarrestar las fuerzas de torsión de la fractura del cuerpo, se utilizó una placa de escalera de bloqueo tridimensional. 12 Alternativamente, se pueden colocar dos miniplacas separadas. La ventaja de una placa de escalera tridimensional es la estabilidad adicional entre las placas inferior y superior, que están fusionadas. Esto facilita la colocación de dos placas separadas en áreas mal visualizadas (como fracturas posteriores del cuerpo o de ángulo). Una tercera opción incluye el uso de una placa de reconstrucción que soporte carga en el borde inferior de la fractura del cuerpo, que es lo suficientemente fuerte como para resistir tanto las fuerzas de compresión como las de separación, con o sin una barra de arco. En este caso, debido a la exposición adicional necesaria para la colocación adecuada del tornillo, se utilizó un enfoque de trócar transbucal. Durante la colocación del trócar, se hace una pequeña incisión en la piel paralela a la trayectoria de cualquier rama del nervio facial justo sobre el centro de la placa, y se utiliza un instrumento romo para diseccionar intraoralmente. Una vez asegurado el hardware, se retiró al paciente de la MMF y se confirmó el restablecimiento de la oclusión premórbida.
Por último, se realizó el cierre estanco de la mucosa. Para prevenir la infección del hardware, se debe minimizar la exposición a la saliva. En casos con laceración mucosa importante o mala calidad del tejido, las suturas se pueden enrollar alrededor del diente a lo largo de la cara lingual para proporcionar una sutura de anclaje más fuerte y evitar que la incisión se dehiscen por la tracción bucal. Antes del cierre, se realiza una abundante irrigación intraoral con pintura Betadine y suero fisiológico normal. Las estructuras más profundas, incluido el músculo mentoniano, que es el único elevador del labio inferior y el mentón, deben resuspenderse para prevenir la ptosis del mentón a largo plazo. 9, 13 La resuspensión de las estructuras más profundas también proporciona una capa vascularizada adicional para disminuir el riesgo de extrusión del hardware y ruptura de la herida. A continuación, la mucosa se cierra con suturas reabsorbibles, como Vicryl interrumpido en este caso. Para mejorar el cierre hermético, el autor principal (TL) utiliza a menudo Dermabond (adhesivo de cianoacrilato) para sellar la herida mucosa, actuando como complemento de sutura al tiempo que proporciona propiedades bacteriostáticas y hemostáticas. De 14 a 16 años
Este caso representa un tipo relativamente común de trauma facial. En esta sección, discutiremos los conceptos clave que influyeron en el plan de tratamiento para este paciente en particular. En primer lugar, discutiremos la biomecánica de las fracturas de mandíbula que son únicas para cada subsitio y demostraremos las configuraciones de placas comúnmente utilizadas para estos sitios de fractura. La comprensión de los patrones de desplazamiento óseo predominantes únicos para cada sitio de fractura determinará la configuración óptima del hardware.
Una fractura parasintosaria es cualquier fractura que se extiende de canino a canino. Según los estudios biomecánicos, un patrón de desplazamiento óseo común que ocurre en la parasínfisis o sínfisis es que el borde basal (inferior) de la mandíbula se ensancha, mientras que el borde alveolar (superior) de la mandíbula se comprime (Figura 4A). 17 Como tal, durante ORIF, se prioriza la placa de borde inferior, ya que proporciona la mayor parte de la estabilidad estructural para contrarrestar las fuerzas de separación. Uno puede proporcionar estabilidad adicional mediante el uso de una placa de soporte de carga más gruesa o mediante el uso de una placa con orificios para tornillos adicionales. De 18 a 20 años
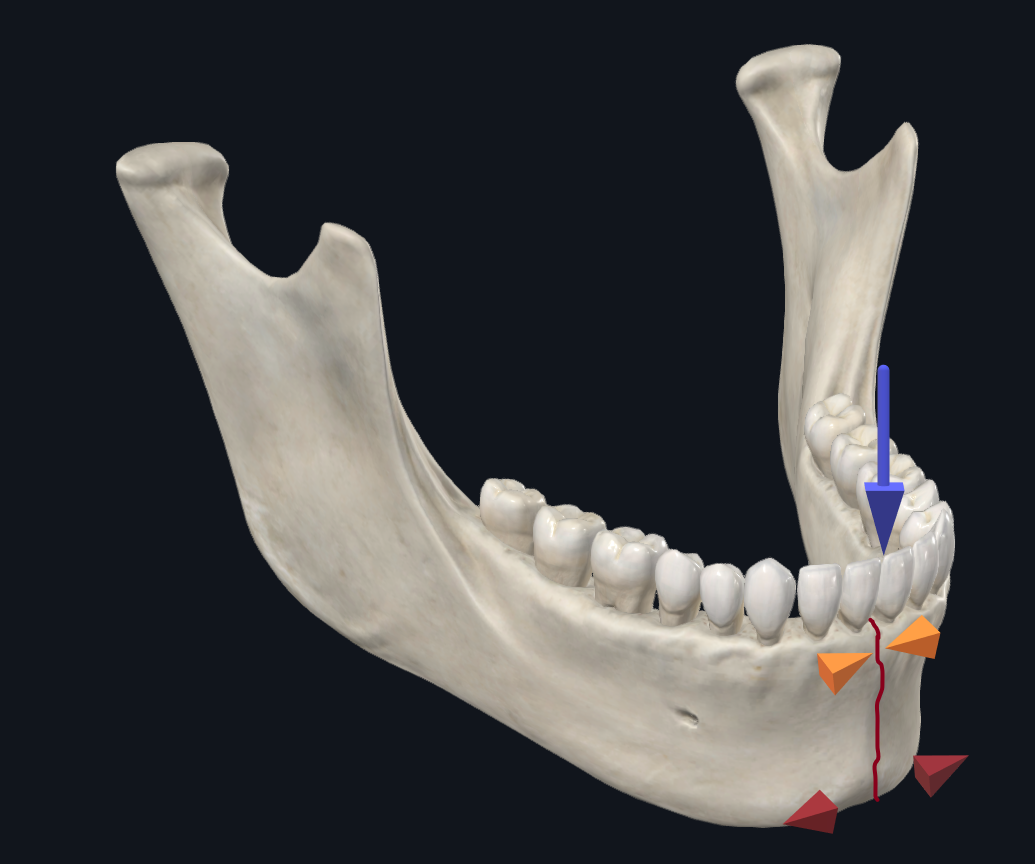
Figura 4A. Biomecánica de las fracturas sínfisisicas. Con la carga de incisivos, hay una tendencia a que el borde inferior de la mandíbula se ensanche mientras que el borde superior de la mandíbula se comprimirá.
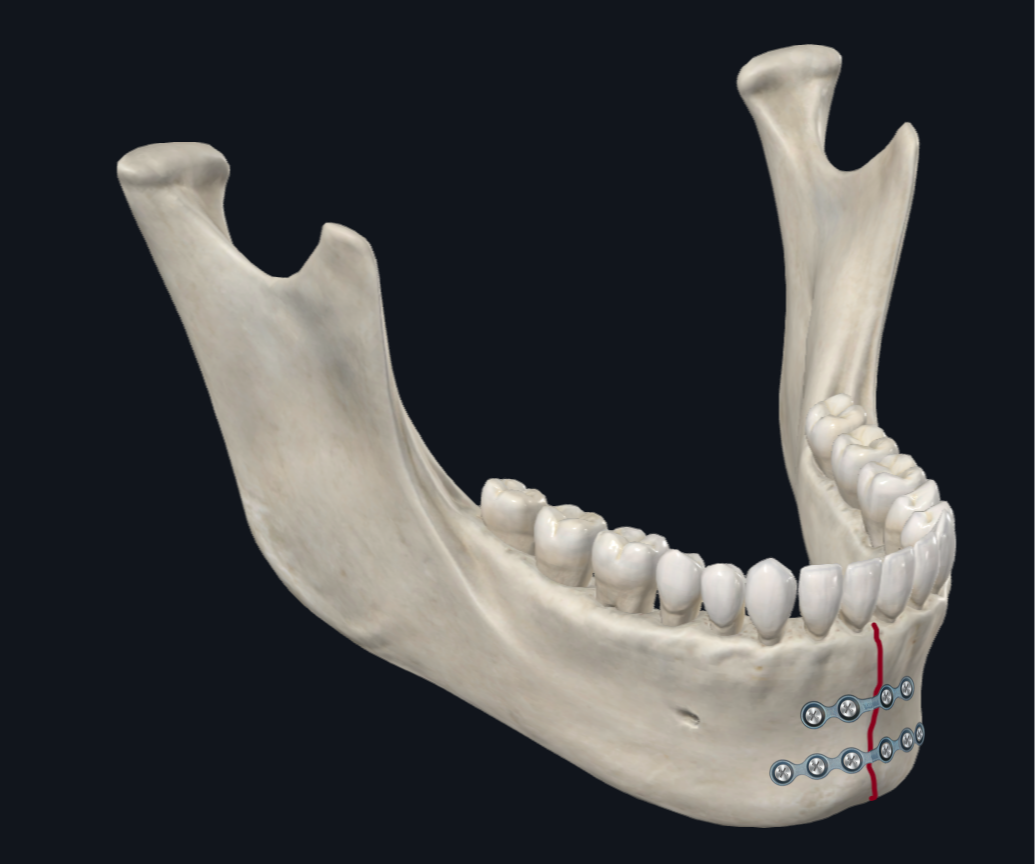
Figura 4B. Configuración de la placa de parasínfisis. El énfasis se pone en el revestimiento a lo largo de la placa de borde inferior. Se puede considerar el uso de dos miniplacas (perfil de 1 mm de espesor) con la placa de borde inferior siendo una placa de 6 orificios en lugar de una placa de 4 orificios si se desea una estabilidad adicional.
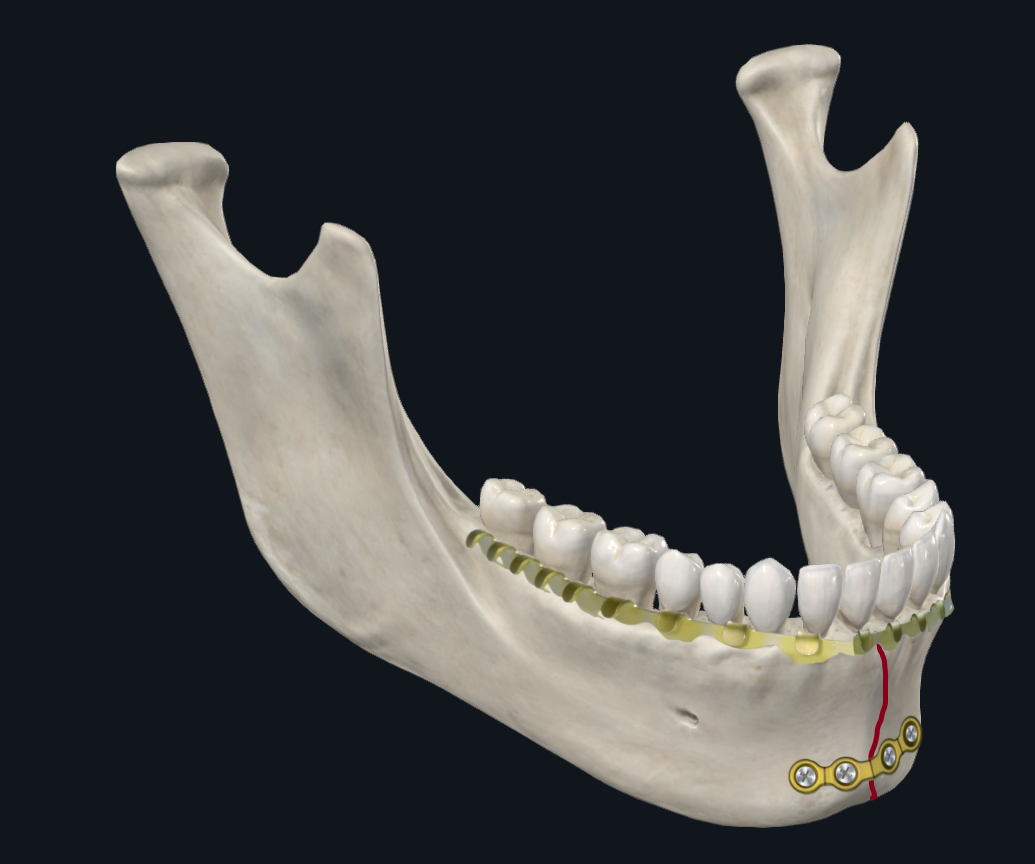
Figura 4C. Configuración de la placa de parasínfisis. Alternativamente, se puede usar una placa de borde inferior simple más gruesa (perfil de 2 mm de grosor) con una barra de arco que actúa como una banda de tensión, lo que proporciona estabilidad adicional a lo largo del borde superior de la mandíbula.
Por el contrario, las fracturas en ángulo con fuerzas de carga de incisivos tienden a causar ensanchamiento a lo largo del borde alveolar y compresión en el borde basal (Figura 5A). La idea detrás de la placa Champy es que proporciona suficiente estabilidad al enchaparse contra las fuerzas de separación a lo largo del borde superior solamente. Sin embargo, con la carga molar en el ángulo, hay una tendencia opuesta a lo largo del borde basal a ensancharse, mientras que el borde alveolar se comprime (Figura 5B). 17 Un estudio biomecánico realizado por Abraha et al. comparó el uso de una sola placa de borde alveolar (fijación de Champy) con la fijación biplanar con una segunda placa de borde inferior durante una simulación de reparaciones de fracturas en ángulo, y encontró que la técnica de fijación biplanar proporcionó una estabilidad superior. 21, De manera similar, Alkan et al. encontraron que la placa de puntal de ángulo curvo 3D proporcionaba una estabilidad biomecánica más favorable que la placa Champy, pero no era significativamente diferente de la colocación de la placa biplanar. 12 Para las fracturas angulares, el autor principal (TL), por lo tanto, prefiere el uso de una placa tridimensional con 5 o 6 orificios a lo largo de la placa del borde superior y 4 orificios a lo largo de la placa del borde inferior, colocada a través de un abordaje de trócar transbucal (Figura 5C).
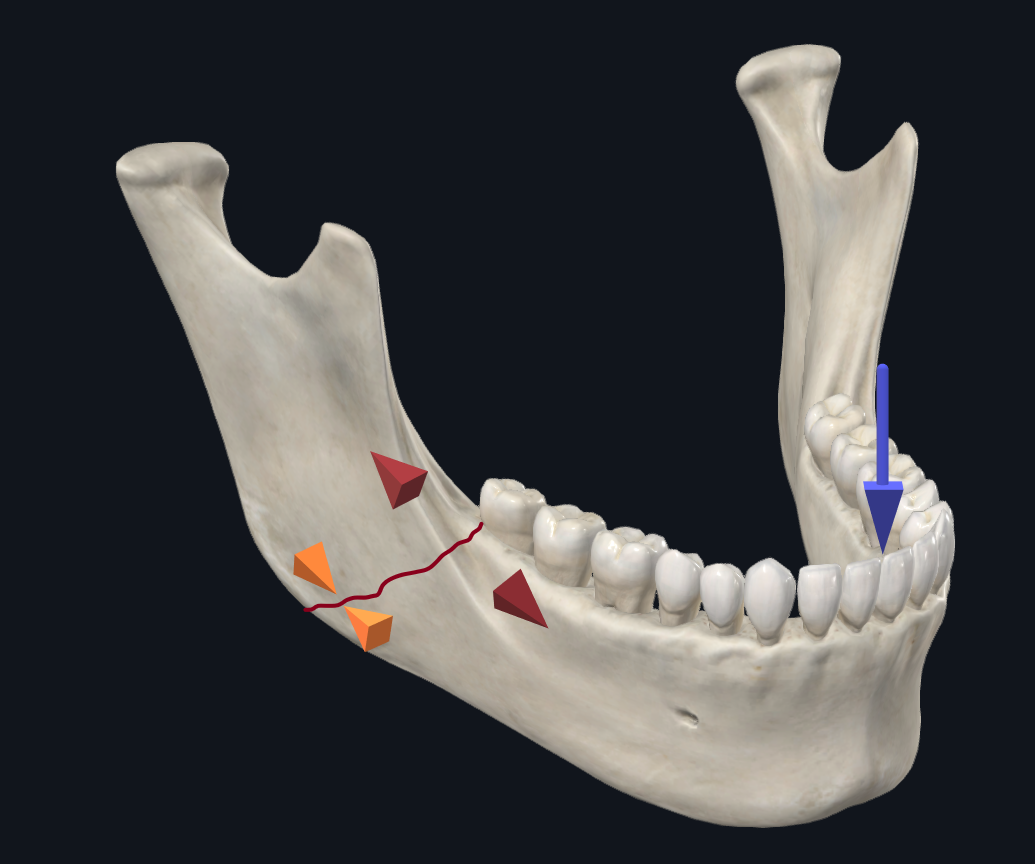
Figura 5A. Biomecánica de la fractura en ángulo con carga de incisivos. La carga incisiva da lugar a fuerzas de separación a lo largo del borde superior y compresión a lo largo del borde inferior.
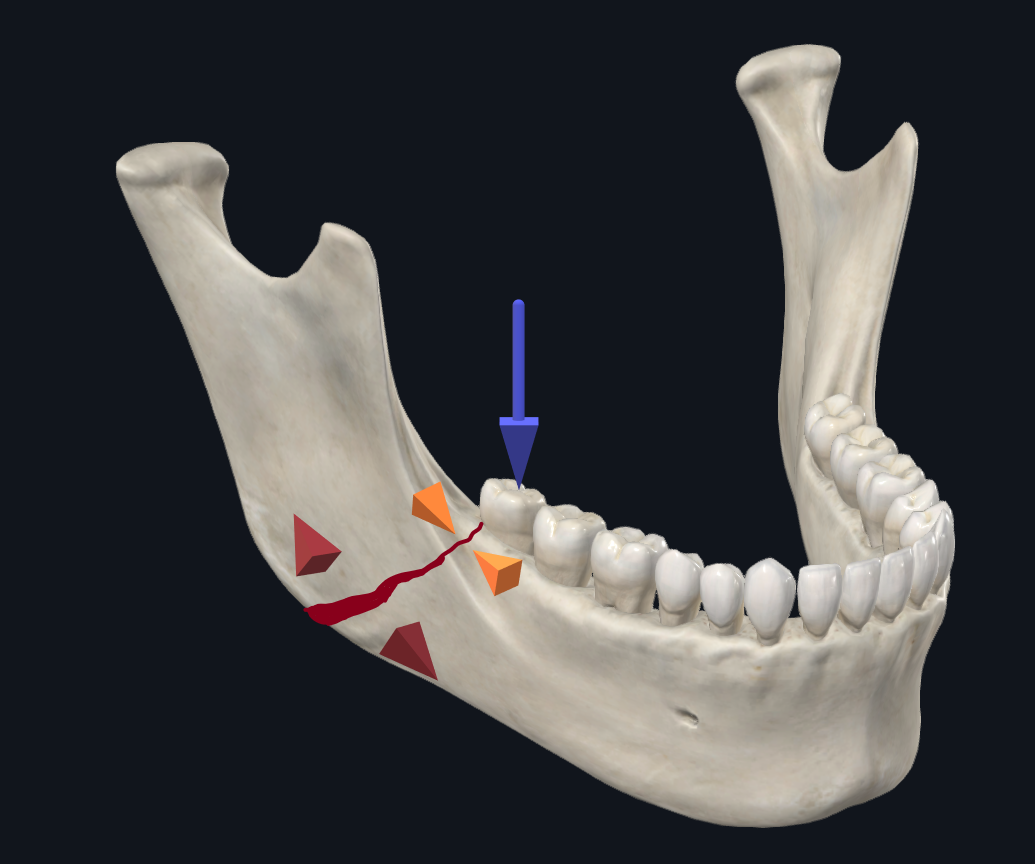
Figura 5B. Biomecánica de la fractura angular con carga molar. La carga molar da como resultado una compresión a lo largo del borde superior, mientras que el borde inferior se ensanchará.
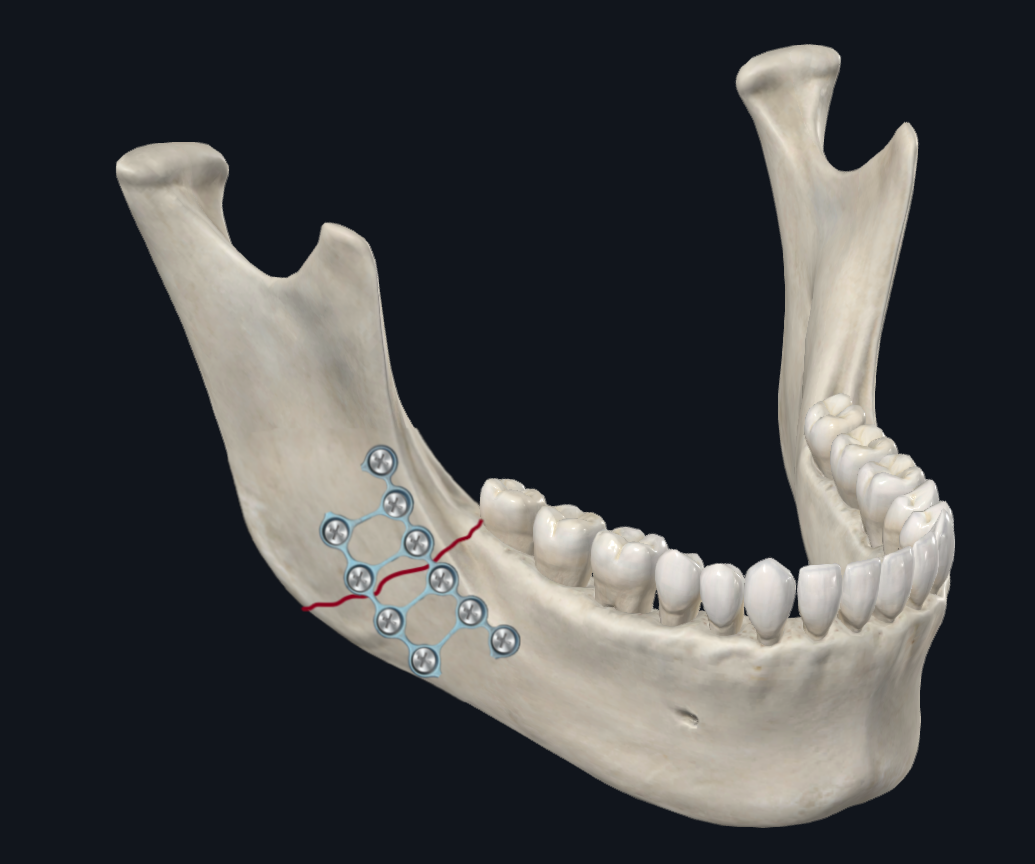
Figura 5C. Configuración de la placa angular. Esto muestra el uso de una placa de escalera tridimensional, que une las placas alveolar y basal.
El cuerpo mandibular es una zona de transición entre el ángulo mandibular y la parasínfisis. Como tal, las fuerzas de torsión predominan en esta región junto con el desplazamiento del borde inferior o superior dictado por cuán anteriores o posteriores se encuentran las fuerzas de carga (Figura 6A). 17 Los estudios biomecánicos que analizan la configuración de las placas recomiendan estabilizar una fractura corporal con dos placas en lugar de una sola placa para abordar el desplazamiento torsional que puede ocurrir en esta región. 22 El autor principal (TL) prefiere la colocación de dos miniplacas o una placa tridimensional para las fracturas corporales (Figura 6B). Una configuración de placa alternativa utilizada por el autor principal (DH) es colocar una placa más gruesa en el borde inferior junto con una barra de arco en la dentición mandibular para comprimir el aspecto alveolar de la fractura, resistiendo tanto las fuerzas de compresión como las de separación (Figura 6C). Esto ofrece la ventaja de evitar la colocación de tornillos en la placa alveolar, que puede dañar las raíces de los dientes. También existe un menor riesgo de exposición de la placa alveolar secundaria a la dehiscencia de la herida.
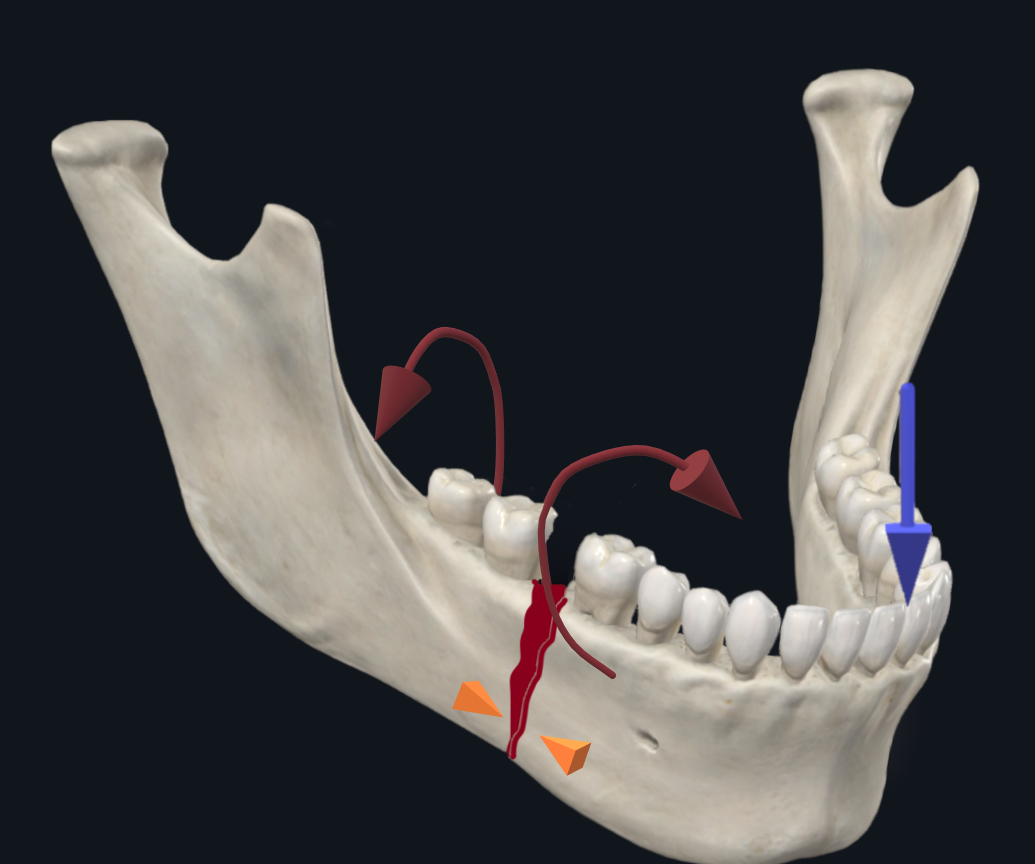
Figura 6A. Fractura del cuerpo mandibular. Las fracturas corporales experimentan compresión a lo largo del borde inferior/basal con separación en el borde alveolar. Estas son fuerzas de torsión opuestas adicionales en los segmentos anterior y posterior a la línea de fractura.
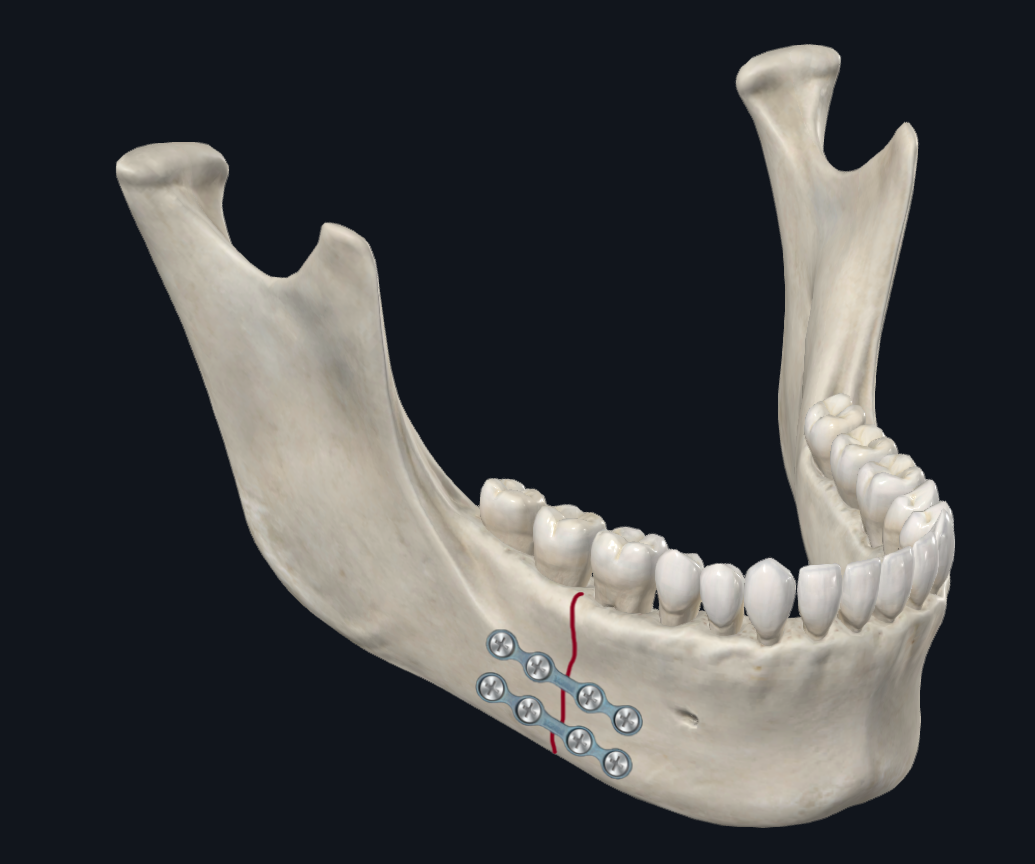
Figura 6B. Placas de fractura corporal. Configuración mediante dos miniplacas.
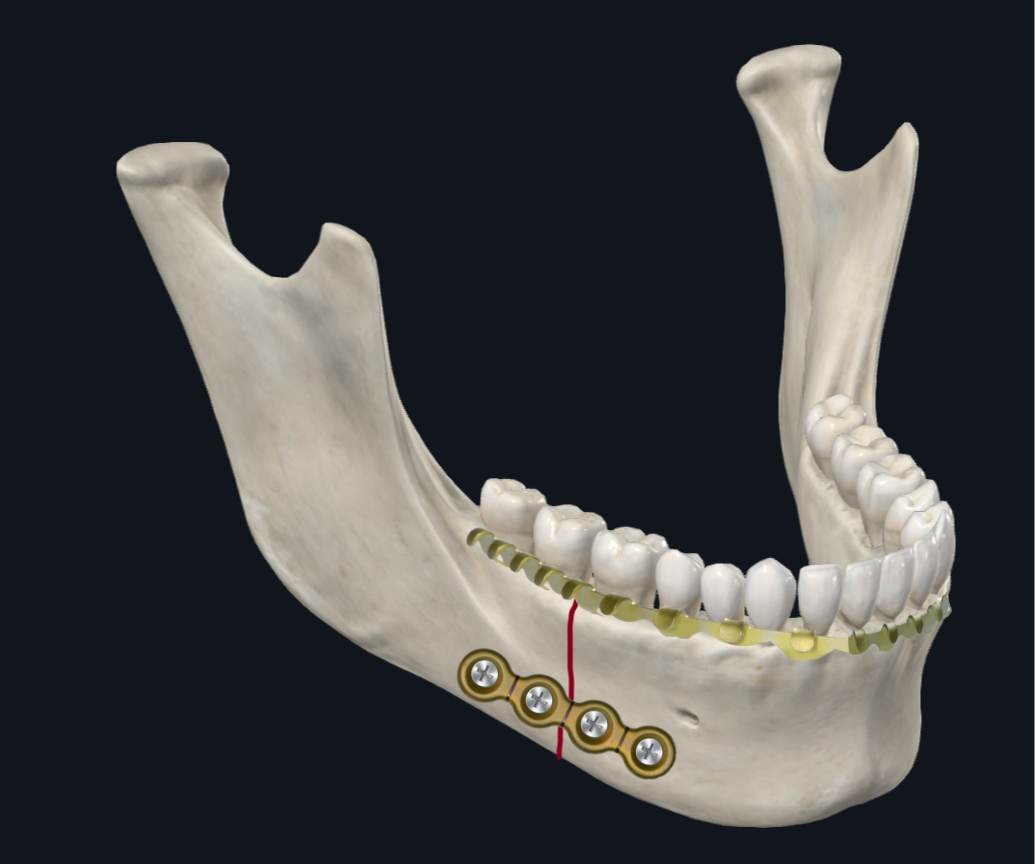
Figura 6C. Placas de fractura corporal. Configuración mediante una sola placa de borde inferior más gruesa y una barra de arco en la dentición mandibular.
Una vez que un cirujano está familiarizado con la biomecánica de los sitios de fractura individuales, la selección del tipo correcto de hardware es crucial para el éxito general de la cirugía. Para las fracturas no conminutas con un stock óseo adecuado presente en ambos lados de la línea de fractura, las miniplacas se han convertido en un método estándar para proporcionar RAFI. Estos se consideran un tipo de hardware de carga compartida, lo que significa que la carga se comparte entre el hardware y el hueso durante el proceso de curación ósea.
Sin embargo, para fracturas conminutas o defectos óseos segmentarios con material óseo inadecuado presente a ambos lados de la línea de fractura, se utiliza un tipo de placa que soporta carga, que comúnmente se conoce como placa de reconstrucción. Con el tipo de hardware que soporta la carga, el hardware soporta toda la fuerza de las cargas.
En el contexto de un traumatismo craneofacial, en comparación con las placas de compresión obsoletas, las miniplacas ofrecen una adaptabilidad ósea mejorada sin necesidad de fijación con tornillos bicorticales. Esto promueve la fijación semirrígida (reparto de cargas), lo que conduce a una mejor perfusión ósea cortical y a la formación de callos óseos apropiados durante la cicatrización. 23
Las miniplacas vienen con versiones con bloqueo o sin bloqueo. Las miniplacas de bloqueo minimizan el movimiento entre la placa y el hueso al asegurar las roscas de la cabeza del tornillo a una placa roscada. Durante el apriete, esto estabiliza los segmentos óseos sin tirar de ellos hacia la placa y reduce el riesgo de necrosis ósea que puede ocurrir por una compresión excesiva en la superficie ósea. Una ventaja importante es que las placas de bloqueo proporcionan una fijación rígida adecuada incluso con una adaptación subóptima de la placa, con márgenes de error que oscilan entre 0 y 3 mm de desplazamiento de la placa con respecto a la superficie ósea. Por otro lado, las placas sin bloqueo muestran un debilitamiento significativo (límite elástico, límite elástico y rigidez) incluso con 1 mm de desplazamiento de la placa. 24 Lo ideal es apretar el tornillo perpendicular a la placa; Sin embargo, la mayoría de los sistemas de herrajes de cierre modernos toleran hasta 10-30 grados de desviación, dependiendo del fabricante. 6 Un inconveniente es el aumento potencial del costo del hardware, ya que los tornillos de bloqueo suelen costar más que los tornillos sin bloqueo. Sin embargo, el aumento en el costo del hardware puede ser neutralizado por una disminución en el costo relacionado con el tiempo operativo. Otra desventaja del sistema de bloqueo es la pérdida de retroalimentación táctil del apriete del tornillo en el hueso, que solo es proporcionada por el torque que se siente del tornillo que se bloquea directamente en la placa.
Los sistemas sin bloqueo difieren en el mecanismo al asegurar la placa al ras contra el hueso. Esta capacidad de apriete plantea un riesgo teórico de reducir el suministro de sangre al hueso subyacente, lo que puede provocar necrosis ósea y falla prematura del hardware. Es obligatoria una adaptación precisa de la placa a la superficie de contacto con el hueso para evitar una fijación incorrecta causada por transferencias de fuerza menores. 9, 20, 24, 25 Esto tiende a dar lugar a tiempos quirúrgicos más prolongados para lograr una adaptación perfecta de la placa y puede crear un desafío significativo en las fracturas subcondíleas y angulares en las que la visualización y el acceso quirúrgico son limitados. Las revisiones sistemáticas que comparan placas de las mismas dimensiones, principios de fijación y diseño han demostrado que, a corto plazo, las placas de bloqueo requirieron menos casos de fijación postoperatoria de MMF, pero arrojaron tasas de complicaciones generales similares. 6, 9, 20, 2529 Aunque el autor principal (TL) generalmente prefiere usar un sistema de bloqueo para la gran mayoría de sus casos, cada caso debe ser adaptado, considerando el costo y la facilidad de colocación de acuerdo con la experiencia y preferencia del cirujano.
La biomecánica de la colocación de tornillos y la estabilidad de la fractura dicta el número total de tornillos que deben colocarse. Generalmente, las placas de 4 orificios con 2 tornillos a cada lado de una fractura son adecuadas para fracturas no conminutas con un stock óseo suficientemente sano. Sin embargo, las placas de 6 orificios con 3 tornillos a cada lado de la fractura proporcionan una estabilidad estructural significativamente mayor. 30 Un estudio biomecánico realizado por Haug et al demostró que el uso de tres tornillos a cada lado de la línea de fractura proporciona significativamente más estabilidad que el uso de dos tornillos a cada lado. Sin embargo, el uso de 4 tornillos a cada lado de la línea de fractura proporciona una estabilidad marginalmente mejorada en comparación con el uso de 3 tornillos a cada lado. 30 Por lo tanto, se deben utilizar 3 tornillos a cada lado de la línea de fractura para fracturas menos estables que requieran soporte adicional.
La práctica convencional dicta el uso de tornillos monocorticales en el borde alveolar para prevenir lesiones inadvertidas en las raíces dentales y el nervio alveolar inferior. Es importante recordar que existe un riesgo inherente de lesiones a estas estructuras solo por la perforación. 18 Las raíces de los dientes, particularmente en la región del cuerpo, están muy cerca del hueso cortical bucal (externo), generalmente alrededor de 2-2,5 mm de profundidad. 31 La fijación bicortical, por otro lado, proporciona una estabilidad teóricamente mejorada para facilitar la curación, sin embargo, conlleva riesgos potenciales de lesión inadvertida de la raíz del diente y del nervio alveolar inferior. Los modelos biomecánicos indican que tanto los tornillos monocorticales como los bicorticales pueden lograr y mantener una adecuada reducción ósea sin diferencias significativas en el desplazamiento mandibular de la carga incisiva y molar. 23 En última instancia, la decisión debe basarse en la discreción del cirujano y en la evaluación de si los tornillos bicorticales pueden emplearse de forma segura en casos específicos.
Otro método de fijación rígida incluye el uso de tirafondos, particularmente en fragmentos óseos que tienen superposición cortical u orientaciones oblicuas. 6 Esto se popularizó en 1976 para su uso en fracturas parasintomisarias no conminutas sin espacios significativos. 6, 31, 32 Estos tornillos contienen roscas que se enganchan solo en el fragmento de hueso distal, comprimiendo el hueso entre el segmento distal y la cabeza del tornillo. La técnica del tirafondos demostró tener una ligera superioridad en comparación con los otros métodos de fijación para resistir la carga de fuerza en los dientes molares. 6, 19, 33, 34 1 tirafondo simple con una barra de arco o 2 tirafondos sin MMF pueden ser una buena manera de asegurar las fracturas mandibulares anteriores. 31-33 No obstante, la colocación de tirafondos perpendiculares a las líneas de fractura es técnicamente desafiante y depende de la disponibilidad de tornillos y la experiencia del cirujano, lo que hace que se empleen con menos frecuencia.
Otra alternativa para la reparación de fracturas consiste en utilizar una placa de reconstrucción más gruesa por su capacidad de "carga". 6, 35 El recubrimiento de reconstrucción se utiliza en fracturas conminutas y defectos óseos segmentarios. Estas placas eliminan las fuerzas extrínsecas que actúan sobre el hueso en las zonas de tensión, donde se produce la separación de los fragmentos. Los estudios biomecánicos indican que las placas de reconstrucción coinciden con los tirafondos en la resistencia a las cargas de torsión, superando a las placas de escalera y las miniplacas paralelas. 18, 19, 34 Esta placa más gruesa puede ser superior al uso de 2 miniplacas separadas para pacientes ancianos o mujeres con alturas verticales mandibulares más cortas o mandíbulas atróficas. 18 Su colocación, sin embargo, puede ser engorrosa y costosa, y en la mayoría de los otros casos, se puede lograr una estabilidad adecuada mediante el uso de 2 miniplacas biplanares en fracturas no conminutas. En la práctica clínica, su uso está indicado principalmente para defectos mandibulares significativos, fracturas conminutas con pobre stock óseo, presencia de osteomielitis grave o defectos mandibulares segmentarios que requieren el uso de sus propiedades portantes. 6
En resumen, la configuración ideal de la placa para la parasínfisis y las fracturas corporales debe basarse en la biomecánica de los sitios de fractura, así como en las variables relacionadas con el paciente. Para fracturas parasintofisarias no conminutas, es aceptable el uso de 2 o 3 tornillos a cada lado de la línea de fractura con miniplacas. Para las fracturas parasintomisarias, la placa del borde inferior se considera más importante y algunos autores han recomendado el uso de una sola placa inferior más gruesa en lugar de 2 miniplacas. 18 Otras opciones de reparación válidas incluyen el uso de tirafondos. Para las fracturas corporales, la clave es resistir las fuerzas de torsión. Se ha demostrado que el uso de una sola placa tridimensional en lugar de 2 miniplacas separadas a lo largo de los bordes mandibulares inferior y superior proporciona resultados y estabilidad similares. Alternativamente, una barra de arco puede sustituir a la placa superior en fracturas parasintosarias, corporales o de ángulo para minimizar las complicaciones relacionadas con la placa superior. Por último, una sola placa inferior más gruesa es un enfoque tradicional y probado en el tiempo, especialmente si la fijación postoperatoria de MMF se realiza al mismo tiempo. 18
El manejo de los dientes a lo largo de una línea de fractura puede ser un desafío. Cualquier diente involucrado que no se extrae tiene el potencial de sufrir necrosis, particularmente en presencia de infecciones crónicas, que pueden conducir a la falta de unión. Por el contrario, la extracción de cualquier diente puede provocar inestabilidad estructural dentro de la mandíbula restante. Los autores principales abogan por un enfoque más conservador, enfatizando el potencial de rescate de los dientes viables a través de tratamientos endodónticos y antibióticos profilácticos. Las fracturas verticales de la raíz y las fracturas horizontales cerca de la corona son menos favorables para el cuidado endodóntico futuro, y se debe considerar la extracción.
En nuestro caso, la raíz del diente del paciente se partió por la mitad, minimizando la posibilidad de una futura restauración. Tras consultar con un cirujano buco-maxilofacial, se extrajo la raíz del diente. Las indicaciones para la extracción de dientes incluyen enfermedad periodontal grave, coronas que no se pueden restaurar, fracturas verticales de la raíz o cualquier diente desalineado que interfiera con la reducción mandibular adecuada. 2, 9, 37
En este caso particular, solo se utilizó MMF temporal intraoperatorio para la reducción ósea, de acuerdo con el manejo quirúrgico convencional. El uso de MMF postoperatorio también ha sido un protocolo de tratamiento estándar y su eficacia en la promoción de la unión ósea es indiscutible. Sin embargo, el MMF postoperatorio de rutina conlleva riesgos inherentes que incluyen compromiso de las vías respiratorias, lesión gingival, inmovilidad o anquilosis de la articulación temporomandibular, dificultad con la higiene bucal e incumplimiento o insatisfacción del paciente. Un estudio de Saman et al. analizó 413 fracturas de mandíbula (fracturas sinfisarias no conminutas, parasintofisarias o de ángulo). Entre los pacientes, el 54% fueron tratados con MMF postoperatorio, mientras que el 46% restante no. El estudio no encontró diferencias significativas en la dehiscencia de la herida, la infección, la extracción de la placa, la pseudoartrosis, la mala unión y la maloclusión, lo que respalda el uso selectivo de MMF postoperatorio en línea con los estudios retrospectivos actuales.
La MMF postoperatoria puede ser beneficiosa para los defectos mandibulares segmentarios o conminutados graves. El MMF rígido seguido de elásticos también puede mantener una oclusión adecuada durante la cicatrización para fracturas subcondíleas mínimamente desplazadas o fracturas de cabeza condilar que no se pueden colocar con tornillos. Lo ideal es que los pacientes con fracturas verdaderas de la cabeza condilar o intracapsulares se coloquen en MMF durante el menor tiempo posible para lograr la oclusión premórbida. 39 De manera similar, los pacientes que tienen discrepancias oclusales menores residuales también pueden beneficiarse de un período corto (1-2 semanas) de MMF para permitir la curación. 38, 40, 41 El MMF no se recomienda para pacientes que no cumplen, que están obnubilados psiquiátrica o neurológicamente, o que tienen convulsiones o trastornos de náuseas y vómitos, enfermedad pulmonar o de las vías respiratorias graves, o discapacidad intelectual. 42
Juego de placas mandibulables craneofaciales Stryker.
Nada que revelar.
El paciente al que se refiere este artículo en vídeo ha dado su consentimiento informado para ser filmado y es consciente de que la información y las imágenes se publicarán en línea.
References
- Motamedi MH. Una evaluación de las fracturas maxilofaciales: un estudio de 5 años con 237 pacientes. J Cirugía Oral Maxilofac Surg. enero de 2003; 61(1):61-4. doi:10.1053/joms.2003.50049.
- Rahpeyma A, Khajehahmadi S, Abdollahpour S. Fractura mandibular sínfisaria/parasintofisaria con pérdida de dientes incisivos: prevención de la constricción de la arcada inferior. Reconocimiento de traumatismos craneomaxilofac. marzo de 2016; 9(1):15-9. doi:10.1055/s-0035-1551542.
- Rey RE, Scianna JM, Petruzzelli GJ. Patrones de fractura de mandíbula: una experiencia en un centro de trauma suburbano. Am J Otolaryngol. septiembre-octubre de 2004; 25(5):301-7. doi:10.1016/j.amjoto.2004.03.001.
- Koshy JC, Feldman EM, Chike-Obi CJ, Bullocks JM. Perlas del manejo del trauma mandibular. Semin Plast Surg. noviembre de 2010; 24(4):357-74. doi:10.1055/s-0030-1269765.
- Jain P, Rathee M. Fractura del cuerpo de la mandíbula. [Actualizado el 10 de abril de 2023]. En: StatPearls [Internet]. Isla del Tesoro (FL): StatPearls Publishing; 2023 Ene-. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK553119/.
- A. Y. Principios de fijación interna en cirugía maxilofacial. En: Bonanthaya K, Panneerselvam E, Manuel S, Kumar VV, Rai A, eds. Cirugía oral y maxilofacial para el clínico. Naturaleza Springer; 2021.
- Barker DA, Parque SS. ¿Es urgente la fijación de las fracturas mandibulares? Laringoscopio. mayo de 2011; 121(5):906-7. doi:10.1002/lary.21777.
- James J, Farrell Tt, Stevens M, Looney S, Faigen A, Anderson J. Tiempo para abrir la reparación de fracturas mandibulares y complicaciones asociadas. J Cirugía Oral Maxilofac Surg. enero de 2020; 78(1):101-107. doi:10.1016/j.joms.2019.09.009.
- Pérez D, Ellis E III. Complicaciones de la reparación de fracturas mandibulares y reconstrucción secundaria. Semin Plast Surg. noviembre de 2020; 34(4):225-231. doi:10.1055/s-0040-1721758.
- Webb LS, Makhijani S, Khanna M, et al. Comparación de los resultados entre la reparación inmediata y diferida de las fracturas mandibulares. Can J Plast Surg. Invierno 2009; 17(4):124-6. doi:10.1177/229255030901700401.
- Leal PK, Butt F, Ogeng'o JA. Patrón de ramificación del nervio mental extraóseo en una población keniana. Reconocimiento de traumatismos craneomaxilofac. Dic 2013; 6(4):251-6. doi:10.1055/s-0033-1356756.
- Alkan A, Celebi N, Ozden B, et al. Comparación biomecánica de diferentes técnicas de recubrimiento en la reparación de fracturas de ángulo mandibular. Cirugía Oral Med Oral Pathol Oral Radiol Endod. Año 2007; 104(6):752-6.
- Shah A, Patel A, Steinbacher D. Cobertura de tejidos blandos para fracturas mandibulares mediante dos miniplacas. Reconocimiento de traumatismos craneomaxilofac. Dic 2012; 5(4):253-4. doi:10.1055/s-0032-1329543.
- Borie E, Rosas E, Kuramochi G, Etcheberry S, Olate S, Weber B. Aplicaciones orales de adhesivos de cianoacrilato: una revisión de la literatura. Biomed Res Int. 2019;2019:8217602. doi:10.1155/2019/8217602.
- Kazzi MG, Silverberg M. Reparación pediátrica de laceraciones linguales con cianoacrilato de 2-octilo (dermabond((R))). J Emerg Med. Dic 2013; 45(6):846-8. doi:10.1016/j.jemermed.2013.05.004.
- Sagar P, Prasad K, Lalitha RM, Ranganath K. Cianoacrilato para el cierre intraoral de heridas: ¿una posibilidad? Int J Biomater. 2015;2015:165428. doi:10.1155/2015/165428.
- Tams J, van Loon JP, Otten E, Rozema FR, Bos RR. Estudio tridimensional de los momentos de flexión y torsión de diferentes puntos de fractura en la mandíbula: un estudio in vitro. Int J Cirugía Oral Maxilofac Art. octubre de 1997; 26(5):383-8. doi:10.1016/s0901-5027(97)80803-x.
- Ellis E, 3º. Un estudio de 2 métodos de recubrimiento óseo para fracturas de la sínfisis mandibular/cuerpo. J Cirugía Oral Maxilofac Surg. Julio de 2011; 69(7):1978-87. doi:10.1016/j.joms.2011.01.032.
- Madsen MJ, McDaniel CA, Haug RH. Evaluación biomecánica de las técnicas de placacionismo utilizadas para la reconstrucción de fracturas mandibulares por sínfisis/parasínfisis. J Cirugía Oral Maxilofac Surg. octubre de 2008; 66(10):2012-9. doi:10.1016/j.joms.2008.06.013.
- Lee T, Sawhney R, Ducic Y. Fijación en miniplaca de fracturas de las regiones sinfisaria y parasintofisaria de la mandíbula: una revisión de 218 pacientes. JAMA Facial Plast Surg. 1 de marzo de 2013; 15(2):121-5. doi:10.1001/jamafacial.2013.307.
- Mehari Abraha H, Iriarte-Díaz J, Reid RR, Ross CF, Panagiotopoulou O. Técnica de fijación de fracturas y mecánica de la mandíbula de impacto lateral masticatorio en la reparación de fracturas de mandíbula. JBMR Plus. enero de 2022; 6(1):E10559. doi:10.1002/jbm4.10559.
- De Medeiros RC, de Moura AL, Sawazaki R, et al. Evaluación mecánica comparativa in vitro de la técnica utilizada por un sistema de fijación de bloqueo de 2,0 mm para fracturas simuladas del cuerpo mandibular. J Cirugía craneomaxilofac 2015 Abr; 43(3):302-5. doi:10.1016/j.jcms.2014.11.012.
- Joshi U, Kurakar M. Evaluación de la estabilidad lingual en la fractura de mandíbula: fijación monocortical frente a bicortical mediante análisis FEM. J Maxilofac Cirugía Oral. Dic 2018; 17(4):514-519. doi:10.1007/s12663-017-1073-0.
- Haug RH, calle CC, Goltz M. ¿La adaptación de la placa afecta a la estabilidad? Una comparación biomecánica de placas de bloqueo y no bloqueo. J Cirugía Oral Maxilofac Surg. noviembre de 2002; 60(11):1319-26. doi:10.1053/joms.2002.35732.
- Harjani B, Singh RK, Pal US, Singh G. Placas de reconstrucción sin bloqueo en la reconstrucción mandibular. Natl J Maxillofac Surg. Julio de 2012; 3(2):159-65. doi:10.4103/0975-5950.111371.
- Batbayar EO, Dijkstra PU, Bos RRM, van Minnen B. Complicaciones de los sistemas de placas con y sin bloqueo en las fracturas mandibulares. Int J Cirugía Oral Maxilofac Art. septiembre de 2019; 48(9):1213-1226. doi:10.1016/j.ijom.2019.02.019.
- Collins CP, Pirinjian-Leonard G, Tolas A, Alcalde R. Un ensayo clínico prospectivo aleatorizado que compara placas de bloqueo de 2,0 mm con placas estándar de 2,0 mm en el tratamiento de fracturas de mandíbula. J Cirugía Oral Maxilofac Surg. noviembre de 2004; 62(11):1392-5. doi:10.1016/j.joms.2004.04.020.
- Herford AS, Ellis E III. Uso de un sistema de placa/tornillo óseo de reconstrucción de bloqueo para cirugía mandibular. J Cirugía Oral Maxilofac Surg. noviembre de 1998; 56(11):1261-5. doi:10.1016/s0278-2391(98)90605-x.
- Sarkar DF, Mishra N, Samal D, et al. Sistema de placas de bloqueo versus no bloqueo en el tratamiento de fracturas mandibulares: un estudio comparativo aleatorizado. J Cirugía craneomaxilofac. marzo de 2021; 49(3):184-190. doi:10.1016/j.jcms.2021.01.006.
- Haug RH. Los efectos del número y la longitud del tornillo en dos métodos de recubrimiento de bandas de tensión. J Cirugía Oral Maxilofac Surg. febrero de 1993; 51(2):159-62. doi:10.1016/s0278-2391(10)80015-1.
- Al-Jandan BA, Al-Sulaiman AA, Marei HF, Syed FA, Almana M. Espesor del hueso bucal en la mandíbula y su importancia clínica en la colocación de tornillos monocorticales. Un análisis CBCT. Int J Cirugía Oral Maxilofac Art. enero de 2013; 42(1):77-81. doi:10.1016/j.ijom.2012.06.009.
- Niederdellmann H, Schilli W, Duker J, Akuamoa-Boateng E. Osteosíntesis de fracturas mandibulares mediante tirafondos. Int J Cirugía Oral. junio de 1976; 5(3):117-21. doi:10.1016/s0300-9785(76)80059-2.
- Ellis E III, Ghali GE. Fijación con tirafondos de fracturas mandibulares anteriores. J Cirugía Oral Maxilofac Surg. enero de 1991; 49(1):13-21; Discusión 21-2. doi:10.1016/0278-2391(91)90259-O.
- Emam HA, Stevens MR. ¿Puede una barra de arco reemplazar un segundo tirafondos en el tratamiento de las fracturas mandibulares anteriores? J Cirugía Oral Maxilofac Surg. febrero de 2012; 70(2):378-83. doi:10.1016/j.joms.2011.08.010.
- Richardson M, Hayes J, Jordan JR, Puckett A, Fort M. Evaluación biomecánica de una técnica de placa de expansión mandibular en comparación con las técnicas de placa de expansión estándar para tratar las fracturas sínfisiarias mandibulares. Surg Res Pract. 2015;2015:569030. doi:10.1155/2015/569030.
- Coletti DP, Caccamese JF Jr, Norby C, Edwards S, von Fraunhofer JA. Análisis comparativo de las placas de reconstrucción de bloqueo roscadas y cónicas. J Cirugía Oral Maxilofac Surg. Diciembre de 2007; 65(12):2587-93. doi:10.1016/j.joms.2006.05.054.
- Kumar PP, Sridhar BS, Palle R, Singh N, Singamaneni VK, Rajesh P. Pronóstico de los dientes en la línea de fracturas mandibulares. J Pharm Bioallied Sci. julio de 2014; 6(Supl 1): S97-S100. doi:10.4103/0975-7406.137397.
- Spinnato G, Alberto PL. Dientes en la línea de fracturas mandibulares. Atlas Oral Maxillofac Surg Clin North Am. marzo de 2009; 17(1):15-8. doi:10.1016/j.cxom.2008.10.006.
- Saman M, Kadakia S, Ducic Y. Fijación maxilomandibular postoperatoria después de la reducción abierta de fracturas mandibulares. JAMA Facial Plast Surg. Noviembre-Diciembre 2014; 16(6):410-3. doi:10.1001/jamafacial.2014.543.
- Kumar I, Singh V, Bhagol A, Goel M, Gandhi S. Fijación maxilomandibular suplementaria con osteosíntesis en miniplaca: ¿necesaria o no? Cirugía Maxilofac Oral. marzo de 2011; 15(1):27-30. doi:10.1007/s10006-010-0229-6.
- Park JM, Jang YW, Kim SG, et al. Estudio comparativo del pronóstico de una reducción extracorpórea y un tratamiento cerrado en las fracturas de cabeza y/o cuello del cóndilo mandibular. J Cirugía Oral Maxilofac Surg. Dic 2010; 68(12):2986-93. doi:10.1016/j.joms.2010.02.034.
- Chritah A, Lazow SK, Berger JR. Fijación transoral de 2,0 mm con miniplaca de bloqueo de fracturas mandibulares más 1 semana de fijación maxilomandibular: un estudio prospectivo. J Cirugía Oral Maxilofac Surg. Diciembre de 2005; 63(12):1737-41. doi:10.1016/j.joms.2005.08.022.
- Ezhilarasi SKR. IMF Después de la ORIF en fracturas maxilofaciales: reporte de un caso y revisión de la literatura. El Traumaxilla. 2022;4:1-3. doi:10.1177/26323273211073785.
- Cornelius CP, Ehrenfeld M. El uso de tornillos MMF: técnica quirúrgica, indicaciones, contraindicaciones y problemas comunes en revisión de la literatura. Reconocimiento de traumatismos craneomaxilofac. junio de 2010; 3(2):55-80. doi:10.1055/s-0030-1254376.
Cite this article
Sheen D, Yu C, Debs S, Kwak P, Vahidi N, Hawkins D, Lee T. Reducción abierta y fijación interna del cuerpo mandibular y fracturas parasinfisarias con fijación maxilomandibular y extracción de dientes rotos. J Med Insight. 2024; 2024(414). doi:10.24296/jomi/414.







