Brustwarzenschonende Mastektomie (IMP-NSM) zur Reduzierung ischämischer Komplikationen
Main Text
Table of Contents
Brustwarzenschonende Mastektomien (NSMs) mit Brustrekonstruktion werden häufig sowohl zur Behandlung von Brustkrebs als auch zur risikoreduzierenden prophylaktischen Mastektomie durchgeführt und erzielen im Vergleich zur totalen Mastektomie oder hautschonenden Mastektomie bessere ästhetische Ergebnisse. Die Erhaltung des Brustwarzen-Areolar-Komplexes (NAC) führt zu einem natürlicheren ästhetischen Erscheinungsbild der rekonstruierten Brust sowie zu einer höheren Zufriedenheit der Patientinnen, was sich in einem verbesserten psychosozialen und sexuellen Wohlbefinden im Vergleich zur vollständigen Mastektomie zeigt. Die Aufrechterhaltung der Gefäßversorgung ist von größter Bedeutung für die Lebensfähigkeit von NAC- und Mastektomie-Hautlappen nach der Operation, da postoperative ischämische Komplikationen die ästhetischen Ergebnisse erheblich beeinträchtigen können.
Dieser Bericht beschreibt eine zeitgenössische NSM-Operationstechnik, die vom Seniorautor (MK) entwickelt wurde, um die dominante NAC-Gefäßversorgung zu erhalten und postoperative ischämische Komplikationen zu verringern. Insgesamt wurden von 2018 bis 2020 114 NSM vom Seniorautor durchgeführt. Basierend auf der präoperativen Mamma-MRT mit Kontrastmitteldarstellung der Gefäßversorgung des NAC wurde festgestellt, dass die Gefäße des Musculus pectoralis major (IMP), die den Musculus pectoralis major an der Brustbeingrenze verlassen, in 92 % der Fälle die dominante Blutversorgung des NAC darstellen und in 89 % der Fälle erhalten werden konnten.
Die Operationstechnik Internal Mammary Perforator Preserving Nipple-Sparing Mastektomie (IMP-NSM) wurde entwickelt, um diese wichtige IMP-Blutversorgung des NAC zu erhalten, was zu einer Verringerung der postoperativen ischämischen Komplikationen führt. Nach der Implementierung dieser Operationstechnik traten in 0,9 % der Fälle eine NAC-Nekrose auf, die eine NAC-Entfernung erforderte, und in 1,8 % der Fälle eine Mastektomie-Hautnekrose, die eine erneute Operation erforderte, was bei der Mehrheit der Patienten zu einer erfolgreichen NAC-Erhaltung führte. Darüber hinaus kann aufgrund der konsistenten anatomischen Lokalisation der IMP-Gefäßversorgung des NAC diese kritische Gefäßversorgung auch ohne präoperative MRT routinemäßig erhalten werden, wodurch die klinischen Ergebnisse verbessert werden. Die IMP-NSM-Operationstechnik wird in diesem Bericht anhand eines Fallbeispiels ausführlich beschrieben.
Interner Brustperforator; Brustwarzen-erhaltende Mastektomie-Ischämie, Brustwarzen-erhaltende Mastektomie-Nekrose; Perfusion; Brustwarzen-Warzenhof-Komplex.
Die brustwarzenerhaltende Mastektomie (NSM) mit sofortiger Brustrekonstruktion führt im Vergleich zur totalen Mastektomie zu einem verbesserten Erscheinungsbild der rekonstruierten Brust und einer höheren Patientenzufriedenheit. 1–6 Obwohl NSM-Techniken beschrieben wurden, um die gesamte Brusthaut und den Brustwarzenhof-Komplex (NAC) zu erhalten, stellen postoperative ischämische Komplikationen (d. h. Nekrose), die eine erneute Operation und Exzision der nekrotischen Haut oder NAC erfordern, eine signifikante Komplikation dar, die häufig bei konventionellem NSM berichtet wird, die die Blutversorgung des NAC nicht spezifisch aufrechterhält. 7–10 Daher können spezifische Methoden zur Aufrechterhaltung der Blutversorgung der NAC- und Mastektomiehaut ischämische Komplikationen verringern und die Patientenergebnisse erheblich verbessern.
Die Entwicklung der Operationstechnik Internal Mammary Perforator Preserving Nipple-Sparing Mastektomie (IMP-NSM) durch Karin basiert auf einem konsistenten Gefäßmuster und bewahrt bei der Mehrzahl der Patientinnen die dominante Blutversorgung des NAC, die von den IMP-Gefäßen ausgeht, die den Musculus pectoralis major am Brustbeinrand verlassen (Abbildung 1). Die Erhaltung dieser Gefäßachse führt vorhersehbar zu einer Verringerung ischämischer Komplikationen. 1, 1113 Darüber hinaus werden bei der IMP-Konservierung häufig die assoziierten anterioren kutanen sensorischen Äste (ACB) der Interkostalnerven (ICN) beobachtet und erhalten, die mit den IMP-Gefäßen verlaufen und die mediale Brust und NAC mit Empfindungen versorgen (Abbildung 2), was vielversprechend ist, die Empfindung in größerem Maße zu erhalten als bei herkömmlichen Mastektomietechniken. 14 Die wichtigen Schritte der IMP-NSM, einschließlich der retroareolären Dissektion, der Subnippelbiopsie, der Mastektomielappen und der Dissektion zur IMP-Konservierung, werden in diesem Bericht anhand eines Fallbeispiels ausführlich beschrieben. 15, 16
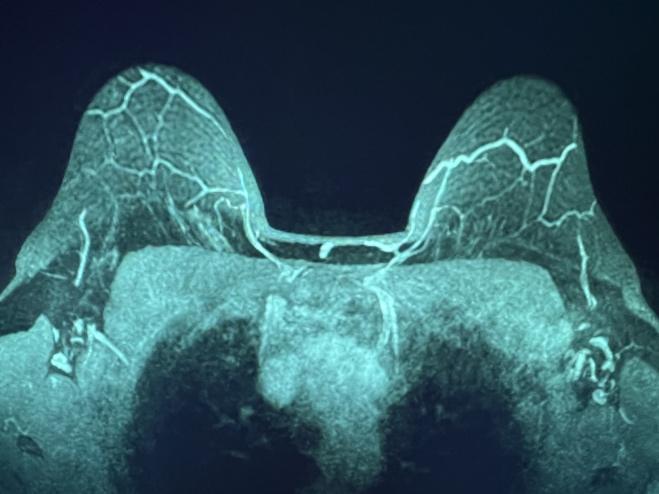
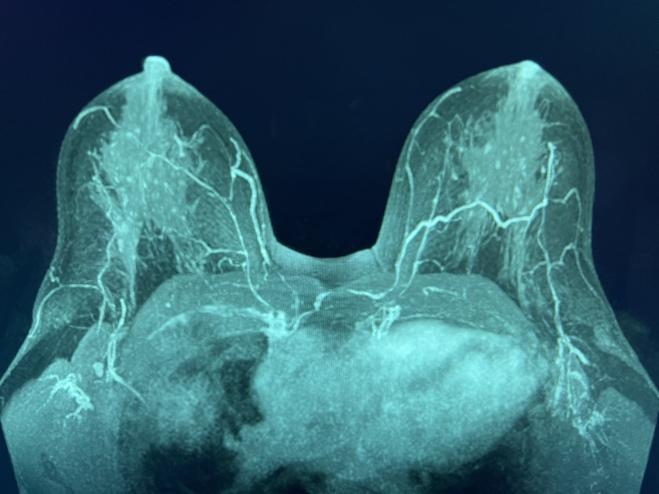
Abbildung 1. MRT-MIP zeigt die IMPs, die sich zum NAC bewegen, oberhalb der Brustwarze (links) und auf Höhe der Brustwarze (rechts).
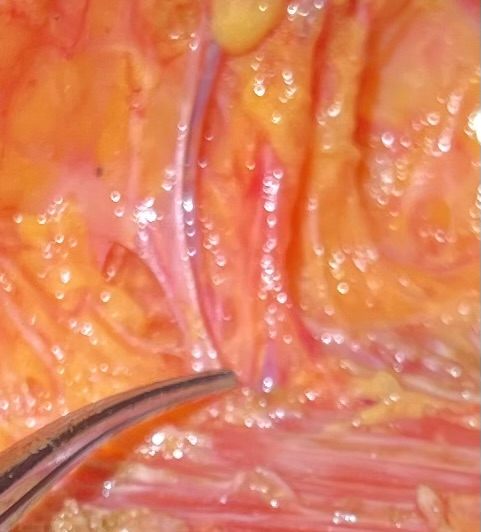
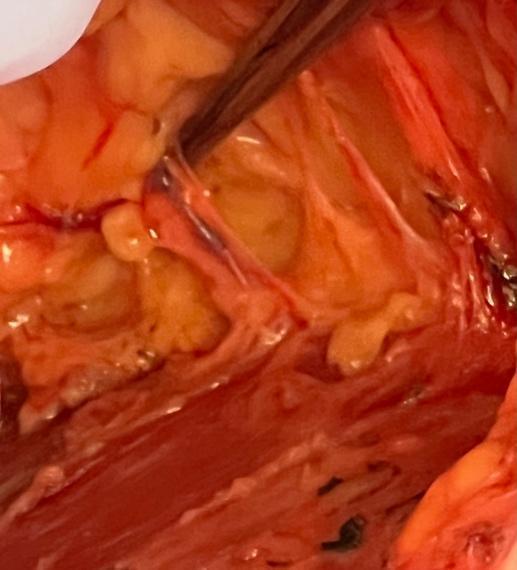
Abbildung 2. Beispiele für ein neurovaskuläres IMP-Bündel mit Arterie, Vene und ACBs des sensorischen Nervs beim 3. ICS, das im Mastektomielappen während der IMP-NSM erhalten blieb.
Eine 58-jährige postmenopausale Frau stellte sich mit einem mammographisch nachgewiesenen invasiven duktalen Karzinom Grad 3 der rechten Brust vor, das negativ auf den Östrogenrezeptor (ER), den Progesteronrezeptor (PR) negativ und HER2-positiv war, mit einem Ki67-Wert von 70–80 %, was auf eine sehr schnelle Proliferationsrate hindeutet. Die Screening-Mammographie zeigte eine Asymmetrie der rechten Brust mit entsprechenden Verkalkungen. Die diagnostische Mammographie mit Ultraschall (US) zeigte um 6:00 Uhr eine verdächtige Raumforderung von 0,9 cm, 8 cm von der Brustwarze entfernt (cmfn). Eine US-geführte Kernnadelbiopsie bestätigte die oben genannten Ergebnisse. Aufgrund einer familiären Vorgeschichte von Brustkrebs – Mutter im Alter von 78 Jahren und Schwester im Alter von 50 Jahren – und Vater mit Prostatakrebs wurde ein Gentestpanel für erblichen Brustkrebs durchgeführt und war negativ.
Für das Staging wurde eine Brust-MRT durchgeführt, die den bekannten biopsienachgewiesenen Krebs mit einer Größe von 1,8 cm um 6:00 Uhr und einen Verdacht auf eine multifokale Erkrankung, einschließlich anderer verdächtiger Anomalien, um 6:00 Uhr und eine sehr verdächtige 1,3-cm-Anomalie um 3:00 Uhr zeigte. Keine tastbaren oder abnormen Lymphknoten in der Bildgebung. Das initiale klinische Stadium war cT1c (multifokal) N0.
Der Patient war im Allgemeinen gesund mit einem BMI von 30,2 kg/m2 und ASS-Klasse 3. Sie hörte 6 Jahre vor der Operation mit dem Rauchen auf und hatte eine Rauchergeschichte von 3,75 Packungsjahren.
Zu den Befunden der körperlichen Untersuchung gehörte eine präoperative BH-Größe 38C mit Ptosis Grad 2. Der bekannte rechte Brustkrebs war tastbar als feste, unregelmäßige ca. 2 cm große Masse knapp oberhalb der Unterbrustfalte (IMF), nahe der darüber liegenden Haut, und Spannen der rechten Brust um 6:00 Uhr, 2,5 cmfn mit Festigkeit, mögliche Nadelbiopsieschwellung vs. Masse. Die rechte NAK schien normal zu sein, die linke Brustwarze war teilweise invertiert, ohne beidseitigen Ausfluss. Keine tastbaren Lymphknoten.
Die Mamma-MRT mit Kontrastmittel, die für das Staging gewonnen wurde, zeigte um 6:00 Uhr einen 1,8 cm großen rechten Brustkrebs, 9 cmfn in der Nähe der Haut des IMF, 2 weitere verdächtige kleine Massen um 2,3 cm höher, einen verdächtigen 1,3-cm-Bereich um 3:00 Uhr und keine verdächtigen Lymphknoten.
Die MRT-MIP-Bilder (Maximum Intensity Projection) der Brust, eine gängige Neuformatierung mit Mittelwert mehrerer Schichten, visualisierten deutlich die dominante Blutversorgung des NAC (Abbildung 1). Bilateral dominante IMPs, die vom Musculus pectoralis major entlang der Sternumgrenze am 2. und/oder 3. Interkostalraum (ICS) ausgehen. Danach verliefen die Gefäße anterior im Unterhautgewebe der Brust und endeten in der Nähe des NAC.
Die PET-CT, die nach der postoperativen Diagnose von Lymphknotenmetastasen durchgeführt wurde, zeigte keine Fernmetastasen.
Die Patientin wurde von der medizinischen Onkologie hinsichtlich der Optionen einer neoadjuvanten vs. adjuvanten Chemotherapie mit HER2-gerichteter Behandlung evaluiert und basierend auf dem ersten klinischen Stadium wurde zunächst eine Operation empfohlen. Die systemische Standardbehandlung war eine Kombination aus Chemotherapie und HER2-gerichteter Therapie. Aufgrund der Heterogenität der HER2-Erkrankung würde die Chemotherapie die Teile der Krankheit behandeln, die nicht HER2-positiv waren.
Der Patientin wurde eine brusterhaltende Behandlung sowie eine Mastektomie (Brustwarzenschonung) mit sofortiger Rekonstruktion angeboten.
Basierend auf den bildgebenden Befunden und einer starken Familienanamnese von Brustkrebs entschied sie sich für eine bilaterale Mastektomie und wünschte sich einen brustwarzenschonenden Ansatz mit sofortiger Brustrekonstruktion.
Als rekonstruktive Optionen wurden sowohl die implantatbasierte Rekonstruktion als auch die autologe Rekonstruktion angeboten. Nach eingehender Besprechung entschied sich die Patientin für eine beidseitige autologe Rekonstruktion mit freien Bauchlappen.
Zu den Zielen der chirurgischen Behandlung gehörte die Entfernung von Krebs mit deutlichen Rändern. Dies wurde durch bilaterale IMP-NSM, axilläre Sentinel-Lymphknotenbiopsie (SLNB) und eine abschließende axilläre Lymphknotendissektion (ALND) erreicht, die intraoperativ bei SLNB-Makrometastasen und mehreren verdächtigen tastbaren Lymphknoten durchgeführt wurde. Das letzte pathologische Stadium war pT2N3a (Krebs bei 15/26 LN's). Sie erhielt adjuvante ddAC-Taxol und Herceptin sowie eine adjuvante Strahlentherapie (RT) (50 Gy über 5 Wochen), bei der die rechte rekonstruierte Brust und alle regionalen Knoten mit einer konformalen 3D-Strahlentherapietechnik behandelt wurden.
Die Biopsie der rechten Subbrustwarze wurde intraoperativ als gutartig abgelesen; Die endgültige Pathologie zeigte jedoch ein Karzinom in den Lymphräumen und an der Brustwarzenbasis. Daher wurde anschließend die rechte Brustwarze entfernt, wodurch das Verfahren in eine mastektomie mit dem rechten Brustwarzenhof (ASM) umgewandelt wurde (Abbildung 3). Sie entwickelte eine partielle areoläre Nekrose inferior und eine inferiore Mastektomie-Hautnekrose, die der IMF beidseitig überlegen war (vermutlich im Zusammenhang mit der Retraktion), die mit lokaler Wundversorgung abheilte. Für die untere areoläre Hypopigmentierung wurde angeboten, die umgebende Farbe mit einem Warzenhof-Tattoo abzugleichen, aber sie lehnte es ab, mit dem Aussehen zufrieden zu sein. Dies zeigt das ästhetische Erscheinungsbild nach ASM und NSM, mit sofortiger Brustrekonstruktion, die zu einer natürlichen Brustkontur führt, die dem überlegen ist, was mit totalen Mastektomien erreicht werden kann.
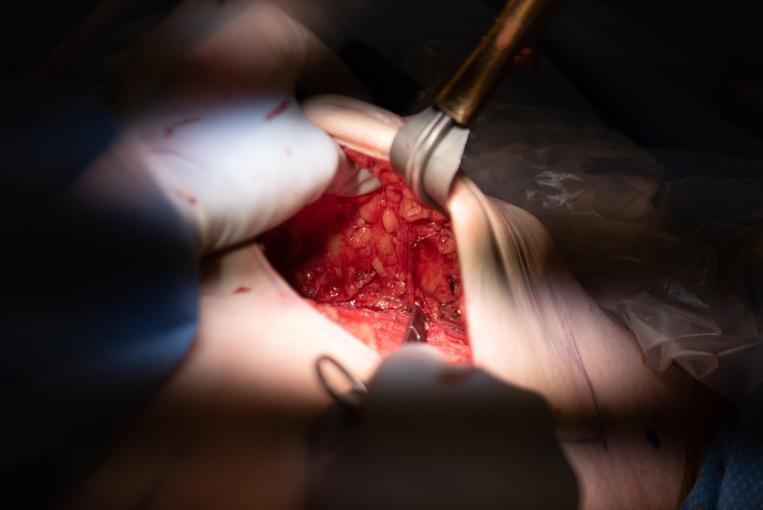
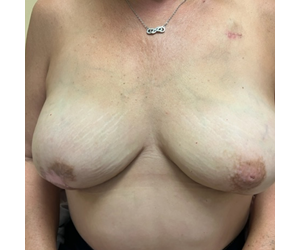
Abbildung 3. Links: IMP-NSM-Dissektion, die die erhaltene IMP zeigt, entsprechend der obigen MRT in Abbildung 1. Rechts: Postoperatives Foto 3 Monate nach bilateraler IMP-NSM und sofortiger abdominaler Lappenrekonstruktion der Brust mit rechtem muskelschonenden transversalen Rectus abdominis myokutanem Lappen (MS-TRAM) und linkem tiefen inferioren epigastrischen Perforatorlappen (DIEP). Anschließende Exzision der rechten Brustwarze bei Krebs in der Subbrustwarzenbiopsie und Heilung nach Umstellung auf rechte ASM und partielle areoläre/Hautnekrose inferior.
Die IMP-NSM-Operationstechnik zur Erhaltung der wichtigen NAC-Blutversorgung wurde bereits veröffentlicht, einschließlich der wichtigsten wichtigen Schritte. 1, 11, 12 Eine Brust-MRT mit Kontrastmittel, wenn sie für das präoperative Staging durchgeführt wird, kann die NAC-Blutversorgung deutlich machen, was am besten auf MIP-Bildern visualisiert werden kann. Dies zeigt die dominante NAC-Blutversorgung, die typischerweise bilateral vom IMP ausgeht, in der Regel am 2. oder 3. ICS entlang der Sternumgrenze (Abbildung 1).
Das 2.–4. ICS ist auf der Haut 1 cm seitlich des Brustbeinrandes markiert und zeigt die gemeinsamen Bereiche an, in denen die wichtigsten IMP-Gefäße identifiziert und vor dem Musculus pectoralis major erhalten sind. Die IMP-NSM-Technik kann ohne Brust-MRT durchgeführt werden, indem diese üblichen Stellen markiert und anschließend sorgfältig in diesen Bereichen dispariert wird. Wenn jedoch MRT-Bilder der Brust verfügbar sind, können sie hilfreiche Informationen über die IMP-Blutversorgung liefern und die Lage bei der Operation antizipieren. IMP-NSM ist definiert als die Aufrechterhaltung der dominanten IMP-Blutversorgung des NAC; Die Technik hat sich jedoch weiterentwickelt, um zusätzliche kleine, nicht-dominante IMP-Gefäße entlang der Sternumgrenze zu erhalten, die zusätzlich zu den zugehörigen sensorischen Zweigen von ACN zur Gefäßversorgung beitragen können. (Abbildungen 1 und 2).
Die Hautschnitte erfolgen am häufigsten entlang des IMF, und in diesem Fall beinhaltet sie die Hautentfernung über dem größten rechten Brustkrebs in der Nähe der Haut um 6:00 Uhr am IMF. Durch den Hautschnitt wird eine geringvolumige verdünnte Tumeszenzlösung in das über dem Brustgewebe liegende Unterhautgewebe injiziert (1% Lidocain mit Epinephrin 1:100.000, 20 cc verdünnt in 200 cc NS). 17, 18 IMP-NSM-subkutane Lappen werden durch eine Kombination aus Kauterisation, stumpfer und scharfer Dissektion über das Brustgewebe angehoben. Dies wird durch die vorangegangene Tumeszenz-Hydrodissektion erleichtert. Darüber hinaus erweitert die Tumeszenz die Breite des subkutanen Gewebes, wodurch es einfacher wird, die Mastektomielappen mit gleichbleibend optimaler Dicke zu präparieren und eine Verletzung der Gefäßversorgung des Unterhautgewebes und der Haut zu vermeiden, wodurch ischämische Komplikationen verringert werden.
Die subareoläre Dissektion über dem Brustgewebe liegt in der Regel sehr hautnah, da das Unterhautgewebe viel dünner ist. Daher wird die Metzenbaum-Schere für die stumpfe und scharfe Dissektion verwendet, und eine Kauterierung wird im Allgemeinen vermieden, um eine thermische Schädigung des subdermalen Gefäßplexus zu vermeiden. Das duktale Bündel, das zur Brustwarze führt, wird mit einer stumpfen Dissektion (Abbildung 4) in Umfangsrichtung identifiziert, mit Metzenbaum direkt unter der Dermis der Brustwarze geteilt und ca. 0,5–1 cm lang entfernt, wobei der endgültige vordere Rand unter der Dermis der Brustwarze mit einer Naht markiert wird. Die Subbrustwarzenbiopsie wird zur intraoperativen Beurteilung an die Pathologie geschickt, um sicherzustellen, dass die Brustwarze frei von bösartigen Pathologien ist.
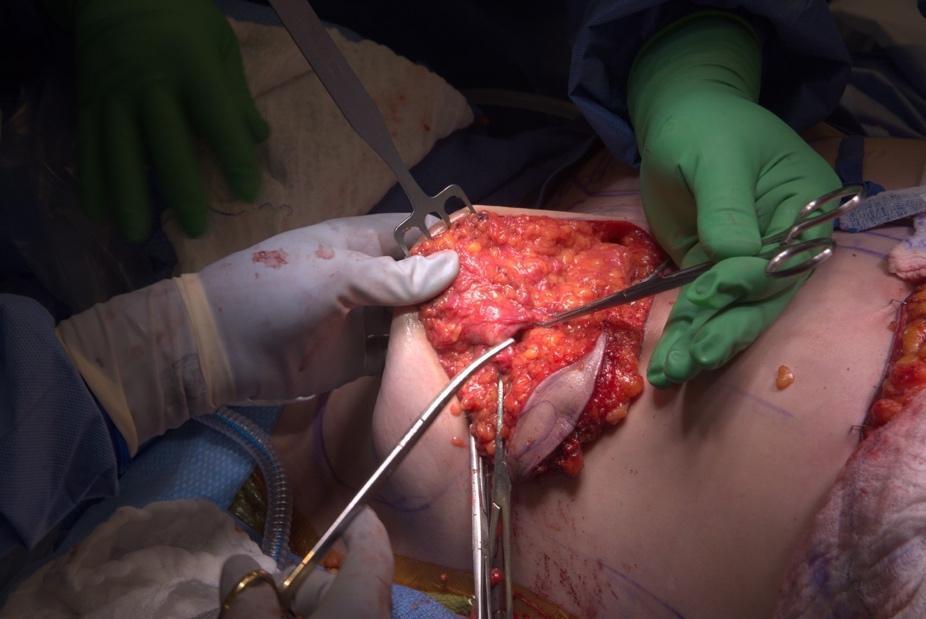
Abbildung 4. Subnippelbiopsie-duktales Bündel, das die Brustwarze umlaufend versorgt. Teilung des duktalen Gewebes mit Metzenbaums, direkt unter der Dermis.
Der entscheidende Schritt bei der IMP-NSM ist eine sehr sorgfältige und schonende Dissektion mit IMP-Konservierung in der Nähe der Brustbeingrenze, in der Regel am 2. und 3. ICS, wo der dominante IMP typischerweise den Musculus pectoralis major perforiert und dann in das subkutane Gewebe verläuft (Abbildung 3). Kleinere IMP-Blutgefäße werden oft an anderen ICS beobachtet und erhalten, wenn sie identifiziert werden. Die Tumeszenz erleichtert diese Dissektion, und durch sanftes Spreizen mit einer Klemme wird das Brustgewebe leicht vom subkutanen Gewebe getrennt, das das IMP enthält, wobei die IMP erhalten bleibt (Abbildungen 2 und 3). Die Dissektion zur Erhaltung des dominanten IMP wird durch die Visualisierung des 2.–3. ICS in der Nähe der Sternumgrenze erleichtert, in der Regel nachdem der Rest der Mastektomie-Dissektion weitgehend abgeschlossen ist.
Chirurgisch platzierte Pectoralis (PECS) regionale Blöcke werden in der Regel unter direkter Visualisierung injiziert. Bupivacain mit Epinephrin wird wie folgt injiziert: PECS1 (10 cc unter der Faszie zwischen dem großen und kleinen Brustmuskel), PECS2 (10 cc unter der Faszie zwischen dem Pectoralis minor und dem Serratus) und 10 cc oder der Rest als Serratus-Ebenenblock unter der exponierten Serratusfaszie und dem Feldblock.
Dieser Bericht beschreibt die IMP-NSM-Operationstechnik, die speziell entwickelt wurde, um ischämische Komplikationen zu verringern, indem das wichtige IMP erhalten bleibt, das in 92 % der MRT-Tests die dominante Blutversorgung des NAC darstellt. 1 Frühere Beschreibungen stellten bei der Mehrzahl der Patienten eine IMP-dominante NAC-Blutversorgung fest, zusätzlich zu Beiträgen aus der Arteria thoracica lateralis. 19 Amanti erklärte, dass die Erhaltung der IMP-Hautäste von größter Bedeutung für die Lebensfähigkeit der NAC bei NSM sei. 20 Wichtig ist, dass die IMP auf der Grundlage von MRT-Blutversorgungsmustern der Brust zur NAC-Gefäßversorgung beiträgt, auch wenn sie nicht die dominante Blutversorgung ist, und daher wird bei allen IMP-NSM versucht, eine Konservierung durchzuführen, um Nekrosen zu verhindern. Trotz Berichten, die die Bedeutung der IMP-Konservierung betonen, ist die Literatur bis zu unserer kürzlich veröffentlichten IMP-NSM-Technik und -Ergebnisse durch einen Mangel an Studien gekennzeichnet, die über die spezifische Erfolgsrate der IMP-Konservierung und ihre Auswirkungen auf ischämische Komplikationen berichten. 1, 12, 13
IMP-NSM erfordert einen klaren Rand an der Brustwarze, ähnlich wie bei jedem NSM, und die Hauptkontraindikation ist Krebs an der Brustwarze oder die Notwendigkeit, die Brustwarze zu entfernen, um klare Ränder zu erhalten. 21 Daher umfasst die IMP-NSM-Technik eine Subnippelbiopsie zur intraoperativen Beurteilung mit Schnellschnitt oder Scrape-Präparation. Wenn die Pathologie Krebs am Rand der Subbrustwarzenbiopsie zeigt, wird eine Brustwarzenexzision durchgeführt und das Verfahren in ein ASM umgewandelt (Abbildung 2). Auch nach der Brustwarzenentfernung ist das ästhetische Erscheinungsbild von ASM, das die Form und Pigmentierung der Warzenhofhaut bewahrt, der NAC-Entfernung überlegen. Extrem seltene Kontraindikationen für die IMP-Konservierung sind Angiosarkome oder maligne Phylloden, wenn eine breite Exzision in der Nähe des IMP für Ränder erforderlich ist, was bei < 1 % der Patienten auftritt.
Die Lokalisationsoptionen der IMP-NSM-Inzision ähneln denen der konventionellen NSM, wobei IMF am häufigsten vorkommt, gefolgt von radialen oder vertikalen Inzisionen mit periareolären Verlängerungen, je nach Bedarf. 1, 13 periareoläre Inzisionen werden jedoch aufgrund der höheren Inzidenz von NAC-Nekrosen nach Möglichkeit vermieden. 22, 23 Peritumorale Schnitte können in den Mastektomieschnitt integriert werden oder geplant werden, um die Haut über dem Krebs zu resezieren, um klare Ränder zu erhalten. Vertikale Schnitte können eine gute ästhetische und praktische Option für Patientinnen mit Ptosis sein, die sich keiner Mammareduktionsplastik unterzogen haben oder die vorherige vertikale oder IMF-Narbe nach früheren Brustverkleinerungen verwenden. 1, 12, 13 Vertikale Mastopexie-Inzisionen werden seltener durchgeführt, bei 5 % der IMP-NSM, als Option zur Korrektur der Ptosis, die eine periareoläre Deepithelisierung beinhaltet, um die NAC besser anzuheben. 1, 13 Die endgültige Entscheidung über die Inzisionslokalisation basiert auf der Krebslokalisation für den besten onkologischen Ansatz. Weitere Überlegungen sind vorherige Narben und ein Gespräch mit dem plastischen Chirurgen, um das beste ästhetische Ergebnis zu gewährleisten.
Bei signifikanter Ptosis oder Makromastie, die aufgrund der Lage der Brustwarze keine initiale NSM zulässt, kann zunächst eine initiale Mastopexie oder Brustverkleinerung in Kombination mit einer Lumpektomie angeboten werden, falls indiziert, um die Brustform und die Brustwarzenposition auf zukünftige NSM vorzubereiten (Abbildung 5). Nr. 1, 2326 Wir haben gezeigt, dass dieser Ansatz erfolgreich die Erhaltung der Brustwarzen bei Patientinnen mit Ptosis, Makromastie oder Adipositas mit mittlerem BMI=35 ermöglicht, die zuvor nicht routinemäßig NSM angeboten wurden. 23, 25 Bei Mastopexie oder Brustverkleinerung vor NSM besteht das Schlüsselprinzip zur Vorbeugung von Hautlappen- oder NAC-Nekrosen laut Spear darin, die "periareoläre Dermis intakt zu halten, um die maximale kutane NAC-Blutversorgung zu erhalten". 24 IMP-NSM bewahrt die maximale NAC-Blutversorgung auf der Grundlage von MRT-Blutflussmustern, was besonders nach einer vorherigen Brustverkleinerung oder einer anderen Brustoperation wichtig sein kann. Daher erleichtert eine initiale Mastopexie oder onkoplastische Brustverkleinerung, mit oder ohne Lumpektomie, gefolgt von IMP-NSM mit Brustrekonstruktion, eine erfolgreiche Brustwarzenerhaltung bei sehr großen oder ptotischen Brüsten, die sonst keine Kandidaten für NSM wären.
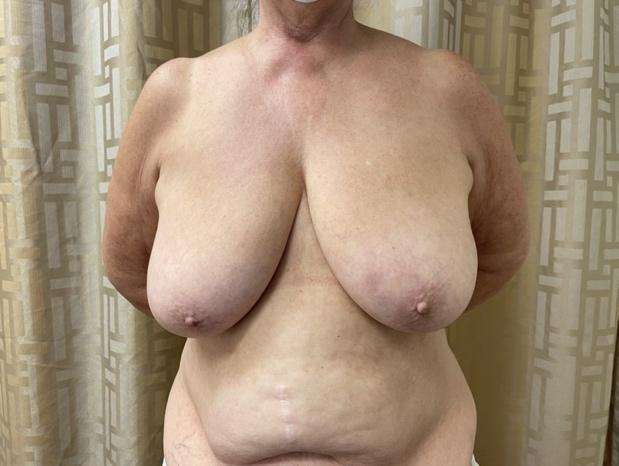
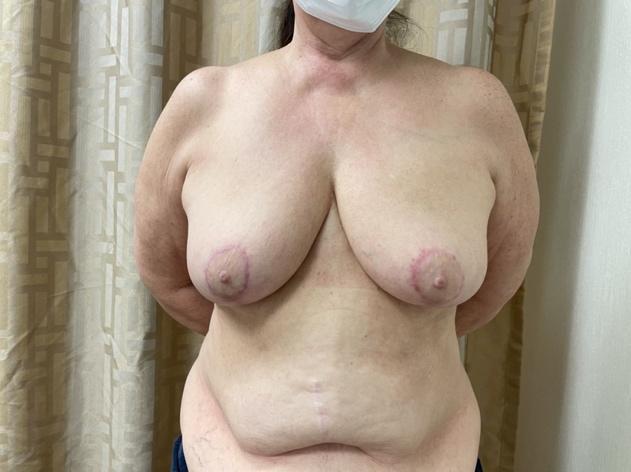
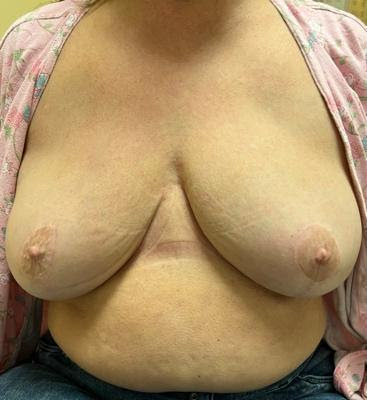
Abbildung 5. Von links nach rechts: A) Präoperatives Foto mit ausgeprägter Ptosis. Wünscht bilaterales NSM für BRCA2-Genmutationen. B) Nach Mammareduktionsplastik, erste Phase, für geplante NSM 3 Monate später. C) Postoperativ, 6 Monate nach bilateraler IMP-NSM mit sofortiger autologer Rekonstruktion mit freien Bauchlappen. Die Patientin hat eine leichte Berührung vom Sternumrand medial für 5 cm auf der rechten Brust und 8 cm auf der linken Brust, was auf eine sensorische Nervenerhaltung der ACBs der ICNs hinweist.
Hautnahe Krebslokalisation, die eine Hautentfernung erfordert, oder frühere Brustnarben sind keine Kontraindikationen für IMP-NSM. Die Verwendung von zuvor bestrahlten Lumpektomienarben für NSM wurde jedoch mit einer erhöhten Mastektomie-Hautnekrose in Verbindung gebracht und bisher nicht empfohlen. Mit IMP-NSM wurde sie jedoch erfolgreich ohne ischämische Komplikationen durchgeführt. 27 Bei Patientinnen mit früheren Brustnarben, die klein oder weiter von der NAC entfernt sind und bei denen nicht zu erwarten ist, dass sie eine NAC-Ischämie verursachen, wird die IMP-NSM routinemäßig ohne vorheriges Verzögerungsverfahren durchgeführt. Abbildung 6 zeigt eine Patientin mit einer vorangegangenen Lumpektomienarbe im oberen inneren Quadranten und die Ergebnisse nach einstufiger bilateraler IMP-NSM mit abdominaler Brustrekonstruktion ohne ischämische Komplikationen. Daher erfordern die meisten früheren Brustnarben außerhalb des NAC keine Brustwarzenverzögerung vor der IMP-NSM.
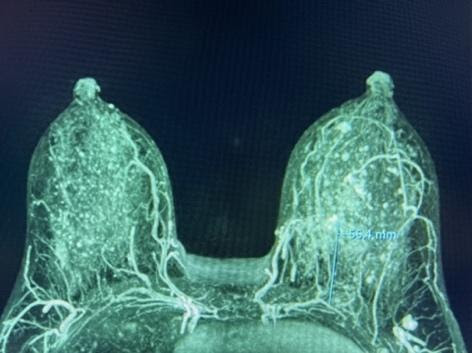
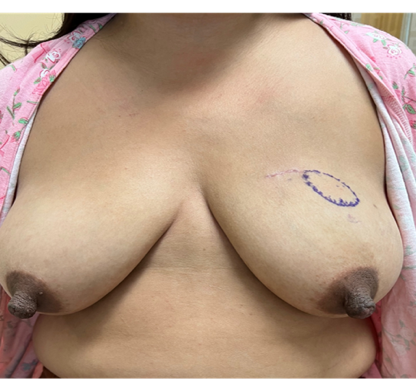
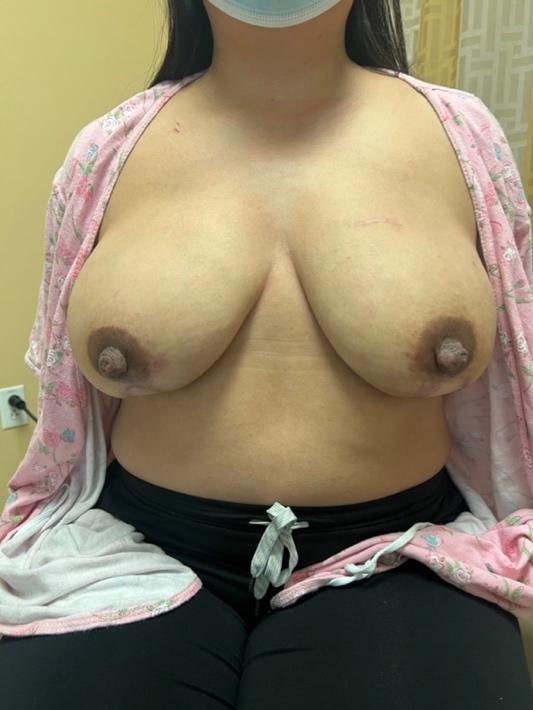
Abbildung 6. Von links nach rechts: A) Präoperatives Mamma-MRT MIP, das die IMP-Blutversorgung des NAC demonstriert. B) Präoperatives Foto, das die vorherige Lumpektomienarbe im oberen inneren Quadranten und an der markierten Krebsstelle zeigt. Bilaterale totale Mastektomien wurden aufgrund von Ptosis in einem externen Krankenhaus empfohlen; Der Patient wünschte jedoch eine NAC-Konservierung. C) Postoperatives Foto 3 Monate nach bilateraler IMP-NSM (vertikaler Schnitt) mit bilateralen freien Bauchlappen.
Bei bestimmten Indikationen mit erwartetem erhöhtem Nekroserisiko wird vor der IMP-NSM ein Brustwarzenverzögerungsverfahren durchgeführt, bei dem das gesamte NAC mit Sub-Brustwarzenbiopsie, ggf. mit Lumpektomie, angehoben wird (Tabelle 1). Dazu gehören onkologische Gründe, wie z.B. bei bildgebenden Auffälligkeiten sehr nahe an der Brustwarze. Weitere Indikationen sind die erwartete Notwendigkeit einer subkutanen Exzision, um klare Ränder zu erhalten, die Notwendigkeit periareolärer Inzisionen, die die Blutversorgung des NAC unterbrechen, geplante Mastektomie-Inzisionen oder eine vorherige RT. Es hat sich gezeigt, dass ein zweistufiges Verfahren mit Brustwarzenverzögerung vor NSM die NAC und die Lebensfähigkeit der Brustwarzen nach NSM verbessert, indem Nekrosekomplikationen verringert werden. 28, 29 Ein zweistufiges Verfahren mit anfänglicher Lumpektomie und Verzögerungsverfahren ist onkologisch sicher, wobei sich die Mehrheit der Patienten der abschließenden NSM ohne invasive Resterkrankung in der endgültigen Pathologie unterzieht. 30 Abgesehen von den oben genannten Indikationen erfordert die Standard-IMP-NSM, in der Regel mit IMF-, radialen oder vertikalen Inzisionen, jedoch kein routinemäßiges Verfahren zur Verzögerung der Brustwarzen; Sie ist jedoch mit einer sehr niedrigen postoperativen Nekroserate verbunden, die nur in 0,9 % der Fälle eine NAC-Entfernung erfordert. 13 Abgesehen von den oben genannten onkologischen Gründen sind unsere Hauptindikationen für ein Brustwarzenverzögerungsverfahren bei IMP-NSM frühere Brustnarben oder -schnitte, von denen erwartet wird, dass sie eine signifikante Ischämie verursachen, oder eine vorherige RT, ähnlich den von Guliano et al. beschriebenen Indikationen.28 Durch die Erhaltung des dominanten Gefäßsystems wird die IMP-NSM jedoch bei den meisten Patientinnen durchgeführt, ohne dass eine zusätzliche Brustwarzenverzögerungsoperation erforderlich ist.
Tabelle 1: Indikationen für ein initiales Brustwarzenverzögerungsverfahren mit Subbrustwarzenbiopsie vor IMP-NSM.
| Indikationen für das Stillwarzenverzögerungsverfahren mit Subnippelbiopsie (Nipple Delay-bx) |
Kommentare |
| Bildgebende Anomalien < 1 cm bis zur Brustwarze |
Ziehen Sie eine Sub-Brustwarzen-Biopsie während der IMP-NSM im Vergleich zu einer Brustwarzenverzögerung in Betracht |
|
Onkologische Probleme (z. B. großflächig hautnaher Krebs) |
Ziehen Sie zunächst eine Lumpektomie mit möglicher Hautexzision in Betracht, um die Ränder zu beurteilen, gefolgt von einer verzögerten IMP-NSM |
| Rechnen Sie mit einem signifikant erhöhten Risiko für Ischämie aufgrund von Mastektomie, Hautschnitt oder früheren Narben | Ziehen Sie die Brustwarzenverzögerung bx vor der IMP-NSM in Betracht, wenn Sie einen Mastektomieschnitt vom Typ Mastopexie oder einige große periareoläre Schnitte benötigen. |
| Vorherige RT der ganzen Brust |
Empfehlen Sie die Durchführung von Nipple Delay-bx |
Nipple Delay-Bx: Brustwarzenverzögerungsverfahren mit retroareolärer Dissektion und Subnippelbiopsie, die ähnlich wie die NSM-Dissektion durchgeführt wird, typischerweise mit Anhebung des Mastektomielappens bis knapp außerhalb des NAC vor NSM.
Die dominante IMP-NAC-Blutversorgung geht am häufigsten am 2. oder 3. ICS entlang der Sternumgrenze aus und bleibt während der IMP-NSM erhalten. Darüber hinaus werden während der Operation am 4.–5. ICS häufig kleinere IMP-Gefäße identifiziert und erhalten, die zur Blutversorgung der Mastektomiehaut und/oder NAC beitragen. 31 Die Dissektion am 4. ICS in der Nähe der Sternumgrenze ist besonders wichtig, basierend auf einer kürzlich durchgeführten Metaanalyse von NAC und Brustinnervation durch Tuinder et al., die zeigt, dass der anteore kutane sensorische Nerv, der am Sternumrand austritt, und der laterale Hautast des 4. ICN am wichtigsten sind, um während einer Brustoperation erhalten zu werden. da diese die größte Oberfläche der Brusthaut und NAC liefern. 14 Wichtig ist, dass diese ACBs des 3. und 4. ICNs häufig an der Sternumgrenze als neurovaskuläres Bündel mit dem IMP austreten und daher während der IMP-NSM erhalten bleiben können (Abbildungen 3 und 5). Die IMP-NSM-Technik umfasst derzeit die Dissektion entlang der Sternumgrenze an allen ICS, die während der Mastektomie exponiert werden, um die IMP-Gefäße und die damit verbundenen sensorischen Nerven zur sensorischen Erhaltung zu erhalten.
Die Ergebnisse nach dem IMP-NSM-Verfahren waren sehr günstig für Patienten, die sich einer autologen Rekonstruktion (Abbildung 5) oder einer implantatbasierten Rekonstruktion (Abbildung 7) unterzogen. Wie bereits veröffentlicht, waren die Brustwarzen- oder Hautnekroseraten nach IMP-NSM niedrig, wobei die Mehrheit ohne weitere Operation heilte. 1 Daher wird die Indocyanin-Grün-Fluoreszenz-Angiographie zur Beurteilung der Mastektomie-Lappenperfusion bei intraoperativer Exzision nicht routinemäßig bei IMP-NSM eingesetzt, da eine postoperative Nekrose-Exzision bei Aufrechterhaltung der Blutversorgung selten ist. 32 Die Verwendung von Tumeszenzlösung hilft nicht nur bei der Entwicklung der richtigen Gewebeebenen, sondern minimiert auch den Blutverlust. Von Chirurgen eingesetzte PEC-Blöcke führen zu einer effektiven Schmerzkontrolle und einer daraus resultierenden deutlichen Verringerung des Bedarfs an Betäubungsmitteleinnahme.
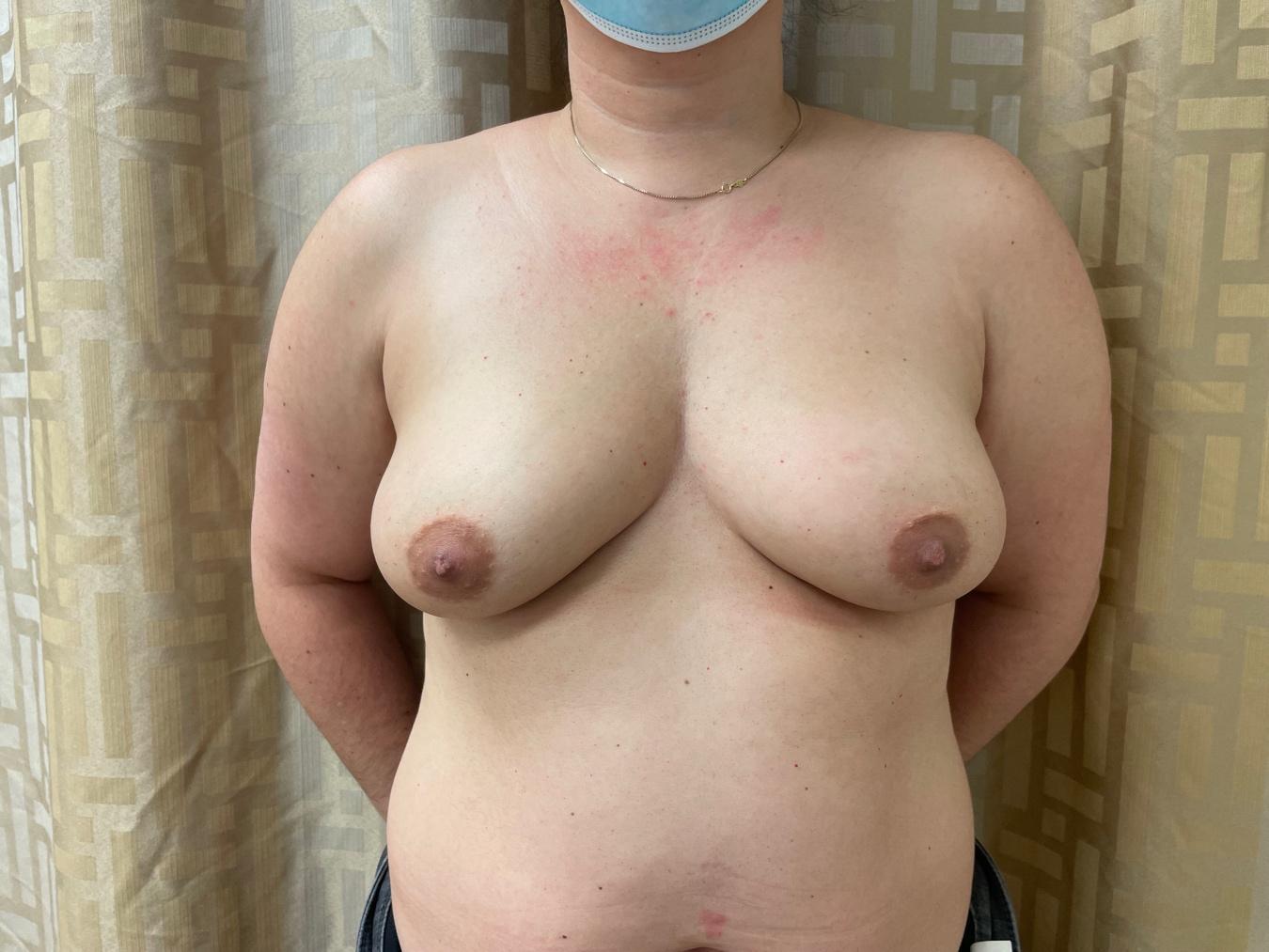

Abbildung 7. Links) Präoperatives Foto. Rechts) Postoperativ nach bilateraler IMP-NSM und gestufter präpektoraler implantatgestützter Rekonstruktion. Die Patientin berichtet über eine leichte Berührung der medialen Brust, einschließlich einer beidseitigen Brustwarzenempfindung, was auf eine sensorische Konservierung der ACBs der ICNs hinweist.
Zukünftige Studien könnten evaluieren, ob MRT-Blutflussmuster der Brust bei der chirurgischen Planung des Inzisionstyps nützlich sein könnten oder dabei helfen könnten, Indikationen für Brustwarzenverzögerungsverfahren bei Patientinnen mit höherem Nekroserisiko zu bestimmen. Die Auswahl geeigneter Patienten, die von einem Brustwarzenverzögerungsverfahren vor der IMP-NSM profitieren würden, und die Auswirkungen verschiedener Arten von MRT-Blutflussmustern auf die Entscheidung über die Platzierung eines Schnitts sind nach wie vor Bereiche, in denen zukünftige Studien sehr aufschlussreich sein könnten. Darüber hinaus scheint IMP-NSM die Empfindung in der medialen Brust zu erhalten, basierend auf den bei der Operation beobachteten vorderen kutanen sensorischen Nerven, die mit dem neurovaskulären IMP-Bündel konserviert werden, und vorläufigen Ergebnissen, die auf eine entsprechende konservierte Empfindung hinweisen, die weiter untersucht wird, um die Wirkung auf die sensorische Konservierung zu bewerten.
Die IMP-NSM stellt eine wichtige aktualisierte Operationstechnik dar, um die IMP absichtlich zu erhalten, und kann leicht durchgeführt werden, um ischämische Komplikationen zu verringern. Patientinnen mit signifikanter Ptosis oder Makromastie, die sonst keine Kandidaten für NSM wären, wird eine anfängliche Mastopexie oder Brustverkleinerung angeboten, gefolgt von IMP-NSM mit Rekonstruktion für eine verbesserte Ästhetik, die mit der Erhaltung der Brustwarzen verbunden ist. Die Erhaltung der IMP-Gefäße in der Nähe der Sternumgrenze verbessert die NAC- und Hautgefäßversorgung, was zu sehr geringen ischämischen Komplikationen und hervorragenden klinischen Ergebnissen führt, mit dem zusätzlichen Vorteil der damit verbundenen sensorischen Nervenerhaltung. Daher kann IMP-NSM routinemäßig durchgeführt werden, um die klinischen Ergebnisse zu verbessern.
Alle Patientinnen wurden alle 3-6 Monate postoperativ vom brustchirurgischen Onkologen und zusätzlich vom plastischen Chirurgen nachuntersucht.
Für NSM werden keine speziellen Geräte außer chirurgischen Routineinstrumenten benötigt.
Keine relevanten Angaben.
Der Patient, auf den in diesem Videoartikel Bezug genommen wird, hat sein Einverständnis gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
Das Video wurde am 20.10.23 aktualisiert, um das Split-Screen-Bild in Kapitel 9 des IMP hinzuzufügen und am Ende eine zusätzliche Beschriftung für den PECs 2-Block hinzuzufügen.
References
- Karin MR, Pal S, Ikeda D, Silverstein M, Momeni A. Brustwarzenschonende Mastektomie-Technik zur Reduzierung ischämischer Komplikationen: Erhaltung des wichtigen Blutflusses auf der Grundlage der Brust-MRT. Welt J Surg. 2023; 47(1):192-200. doi:10.1007/s00268-022-06764-x.
- Wong SM, Chun YS, Sagara Y, Golshan M, Erdmann-Sager J. Nationale Muster der Brustrekonstruktion und brustwarzenerhaltende Mastektomie bei Brustkrebs, 2005–2015. Ann Surg Oncol. 2019; 26(10):3194-3203. doi:10.1245/s10434-019-07554-x.
- Krajewski AC, Boughey JC, Degnim AC, et al. Erweiterte Indikationen und verbesserte Ergebnisse für die brustwarzenerhaltende Mastektomie im Laufe der Zeit. Ann Surg Oncol. 2015; 22(10):3317-3323. doi:10.1245/s10434-015-4737-3.
- Didier F, Radice D, Gandini S, et al. Verbessert die Erhaltung der Brustwarzen bei der Mastektomie die Zufriedenheit mit kosmetischen Ergebnissen, die psychologische Anpassung, das Körperbild und die Sexualität? Brustkrebs wird behandelt. 2009; 118(3):623-633. doi:10.1007/s10549-008-0238-4.
- Satteson ES, Braun BJ, Nahabedian MY. Rekonstruktion des Brustwarzen-Areolar-Komplexes und Patientenzufriedenheit: eine systematische Übersichtsarbeit und Meta-Analyse. Drüsen-Chirurgie. 2017; 6(1):4-13. doi:10.21037/gs.2016.08.01.
- Wei CH, Scott AM, Price AN, et al. Psychosoziales und sexuelles Wohlbefinden nach brustwarzenerhaltender Mastektomie und Rekonstruktion. Brust J. 2016; 22(1):10-17. doi:10.1111/tbj.12542.
- Ahn SJ, Woo TY, Lee DW, Lew DH, Song SY. Nischämie und Nekrose des Brustwarzen-Areolar-Komplexes bei brustwarzenerhaltender Mastektomie. Eur J Surg Oncol. 2018; 44(8):1170-1176. doi:10.1016/j.ejso.2018.05.006.
- Bahl M, Pien IJ, Buretta KJ, et al. Können Gefäßmuster in der präoperativen Magnetresonanztomographie helfen, Hautnekrose nach brustwarzenerhaltender Mastektomie vorherzusagen? J Am Coll Surg. 2016; 223(2):279-285. doi:10.1016/j.jamcollsurg.2016.04.045.
- Agha RA, Al Omran Y, Wellstead G, et al. Systematische Übersichtsarbeit zur therapeutischen brustwarzenerhaltenden versus hautschonenden Mastektomie. BJS offen. 2019; 3(2):135-145. doi:10.1002/bjs5.50119.
- Galimberti V, Vicini E, Corso G, et al. Brustwarzen- und hautschonende Mastektomie: Überprüfung der Ziele, der onkologischen Sicherheit und der Kontraindikationen. Die Brust. 2017; 34:S82-S84. doi:10.1016/j.breast.2017.06.034.
- Karin M, Pal S, Silverstein M. Brustwarzenschonende Mastektomie mit Perforatorerhaltung der inneren Brustarterie auf der Grundlage von Brust-MRT reduziert ischämische Komplikationen. In: Offizieller Tagungsband der American Society of Breast Surgeons. Bd. XXIII. 29; 1-330. Ann Surg Oncol; 2022.
- Karin MR, Momeni A. Zeitgenössische brustwarzenerhaltende Mastektomie-Technik zur Aufrechterhaltung des Blutflusses des inneren Brustperforators zur Brustwarze und Analyse der Ergebnisse. J Am Coll Surg. 2022; 235(5). doi:10.1097/01.XCS.0000895632.71287.67.
- Karin MR, Wu R, Black CK, Momeni A. Verwendung von Brust-MRT-Blutflussdaten zur Verbesserung der klinischen Ergebnisse nach hautschonender Mastektomie und brustwarzenerhaltender Mastektomie. J Am Coll Surg. 2021; 233(5):E13. doi:10.1016/j.jamcollsurg.2021.08.037.
- Smeele HP, Bijkerk E, van Kuijk SMJ, Lataster A, van der Hulst RRWJ, Tuinder SMH. Innervation der weiblichen Brust und Brustwarze: eine systematische Übersichtsarbeit und Metaanalyse anatomischer Dissektionsstudien. Plast Reconstr Surg. 2022; 150(2):243-255. doi:10.1097/PRS.0000000000009306.
- Edquilang J, Wu R, Momeni A, Karin MR. Ergebnisse nach Erhaltung des Perforators der inneren Brustarterie bei brustwarzenerhaltender Mastektomie. Springer. 2020:S441-442.
- Karin M, Edquilang J, Momeni A. Verwendung von Brust-MRT zur Erleichterung der Identifizierung und Konservierung des dominanten internen Mammaperforator-Blutflusses zur Brustwarze bei brustwarzenerhaltender Mastektomie. ANZ J Surg. 2020; 90(S1):12-13.
- Khavanin N, Fine NA, Bethke KP, et al. Die Tumeszenztechnik erhöht das Risiko von Komplikationen nach einer Mastektomie mit sofortiger Rekonstruktion nicht. Ann Surg Oncol. 2014; 21(2):384-388. doi:10.1245/s10434-013-3311-0.
- Tasoulis MK, Agusti A, Karakatsanis A, Montgomery C, Marshall C, Gui G. Der Einsatz der Hydrodissektion bei brustwarzen- und hautschonender Mastektomie: eine retrospektive Kohortenstudie. Plast Reconstr Surg Glob offen. 2019; 7(11):E2495. doi:10.1097/GOX.00000000000002495.
- Urban C, Rietjens M, El-Tamer M, Sacchini VS, Hrsg. Onkoplastische und rekonstruktive Brustchirurgie. Springer International Publishing; 2019. doi:10.1007/978-3-319-62927-8.
- Maggi S, Amanti C, Lombardi A, et al. Bedeutung der Perforation von Gefäßen bei der brustwarzenerhaltenden Mastektomie: eine anatomische Beschreibung. BCTT. Online veröffentlicht Juli 2015:179. doi:10.2147/BCTT.S78705.
- Coopey SB, Smith BL. Die Brustwarze ist nur ein weiterer Rand. Ann Surg Oncol. 2015; 22(12):3764-3766. doi:10.1245/s10434-015-4648-3.
- Tevlin R, Griffin M, Karin M, Wapnir I, Momeni A. Einfluss der Inzisionsplatzierung auf ischämische Komplikationen bei der mikrochirurgischen Brustrekonstruktion. Plast Reconstr Surg. 2022; 149(2):316-322. doi:10.1097/PRS.0000000000008770.
- Momeni A, Kanchwala S, Sbitany H. Onkoplastische Verfahren zur Vorbereitung auf eine brustwarzenerhaltende Mastektomie und autologe Brustrekonstruktion: Kontrolle der Brusthülle. Plast Reconstr Surg. 2020; 145(4):914-920. doi:10.1097/PRS.0000000000006657.
- Spear SL, Rottman SJ, Seiboth LA, Hannan CM. Brustrekonstruktion mit einer gestuften brustwarzenerhaltenden Mastektomie nach Mastopexie oder Verkleinerung. Plast Reconstr Surg. 2012; 129(3):572-581. doi:10.1097/PRS.0b013e318241285c.
- Daly L, Tsai J, Stone K, et al. Erhaltung des Brustwarzenhofkomplexes und Fettleibigkeit – erfolgreich in Etappen. Mikrochirurgie. Online veröffentlicht am 3. April 2023:micr.31043. doi:10.1002/micr.31043.
- Salibian AA, Frey JD, Karp NS, Choi M. Verringert eine stufenweise Brustverkleinerung vor einer brustwarzenerhaltenden Mastektomie die Komplikationen? Eine abgestimmte Kohortenstudie zwischen gestuften und nicht-gestuften Techniken: Plast Reconstr Surg. 2019; 144(5):1023-1032. doi:10.1097/PRS.0000000000006121.
- Frederick M, Lin A, Neuman R, Smith BL, Austen W, Colwell AS. Brustwarzenerhaltende Mastektomie bei Patientinnen mit vorangegangenen Brustoperationen: vergleichende Analyse von 775 Brust-Sofortrekonstruktionen. Brustkrankheiten: Vierteljährlich ein Jahrbuch. 2016; 27(1):55-57. doi:10.1016/j.breastdis.2016.01.014.
- Jensen JA, Lin JH, Kapoor N, Giuliano AE. Chirurgische Verzögerung des Brustwarzen-Warzenhof-Komplexes: eine leistungsstarke Technik zur Maximierung der Lebensfähigkeit der Brustwarze nach einer brustwarzenerhaltenden Mastektomie. Ann Surg Oncol. 2012; 19(10):3171-3176. doi:10.1245/s10434-012-2528-7.
- Ju T, Chandler J, Momeni A, et al. Zweizeitige versus einzeitige brustwarzenerhaltende Mastektomie: Der Zeitpunkt der Operation verhindert den Verlust der Brustwarze. Ann Surg Oncol. 2021; 28(10):5707-5715. doi:10.1245/s10434-021-10456-6.
- Thompson C, Chandler J, Ju T, Wapnir I, Tsai J. Die zweizeitige brustwarzenerhaltende Mastektomie beeinträchtigt die onkologische Sicherheit nicht. Springer. 2022; 29(1):204-205.
- Nahabedian MY, Angrigiani C, Rancati A, Irigo M, Acquaviva J, Rancati A. Die Bedeutung der fünften vorderen Interkostalgefäße nach brustwarzenerhaltender Mastektomie. Plast Reconstr Surg. 2022; 149(3):559-566. doi:10.1097/PRS.0000000000008828.
- Liu EH, Zhu SL, Hu J, Wong N, Farrokhyar F, Thoma A. Intraoperative SPY reduziert Hautlappenkomplikationen nach Mastektomie: eine systematische Übersichtsarbeit und Metaanalyse. Plast Reconstr Surg Glob offen. 25. April 2019; 7(4):E2060. doi:10.1097/GOX.00000000000002060.
Cite this article
Karin MR, Momeni A, Thompson CN. Brustwarzenerhaltende Mastektomie (IMP-NSM) mit internem Brustperforator zur Reduzierung ischämischer Komplikationen. J Med Einblick. 2023; 2023(365). doi:10.24296/jomi/365.



