थोरैकोफेमोरल बाईपास: एक रेट्रोपरिटोनियल दृष्टिकोण
Main Text
Table of Contents
महाधमनी रोड़ा रोग (एआईओडी) के लिए सर्जिकल हस्तक्षेप एआईओडी के प्रबंधन में एक महत्वपूर्ण उपकरण बना हुआ है। एआईओडी इन्फ्रारेनल और/या इलियाक धमनियों के रोड़ा के कारण होता है, जो अक्सर एथेरोस्क्लेरोसिस के लिए माध्यमिक होता है। यहां, हम पारिवारिक हाइपरलिपिडिमिया और क्रोनिक तंबाकू के उपयोग के इतिहास के साथ एक युवा, पुरुष रोगी का मामला प्रस्तुत करते हैं, जिसने एक रेट्रोपरिटोनियल दृष्टिकोण के माध्यम से थोरैकोफेमोरल बाईपास (टीएफबी) प्रक्रिया से गुजरना पड़ा। उन्होंने चलते समय द्विपक्षीय पैर दर्द के क्लासिक लक्षणों के साथ प्रस्तुत किया, रात के निचले छोर में दर्द, और सहसंबद्ध निचले छोर की दालों को कम कर दिया। आक्रामक, नरम पट्टिका के बोझ के कारण टीएफबी पसंदीदा दृष्टिकोण था जो सुपररेनल महाधमनी में फैलता था, जिसने एंडोवास्कुलर मरम्मत को रोक दिया था और मानक इन्फ्रेरेनल एओर्टोफेमोरल बाईपास (एएफबी) के लिए जोखिम बढ़ा दिया था। यह वीडियो और केस रिपोर्ट एक टीएफबी प्रक्रिया के लिए एक रेट्रोपरिटोनियल दृष्टिकोण और एआईओडी के लिए सर्जिकल हस्तक्षेप के सूक्ष्म संकेतों का विस्तृत विवरण प्रस्तुत करती है। 1,2
महाधमनी ओक्लूसिव रोग (एआईओडी) परिधीय धमनी रोग (पीएडी) की एक जटिल अभिव्यक्ति है, जिसमें इन्फ्रारेनल महाधमनी और/या इलियाक धमनियों के लुमेन को एथेरोस्क्लेरोसिस (अक्सर कैल्सीफाइड और लिपिड-समृद्ध पट्टिका का मिश्रण) के लिए द्वितीयक रूप से मिटा दिया जाता है। रोगसूचक पीएडी प्राथमिक एथेरोस्क्लोरोटिक सजीले टुकड़े लुमेन को संकुचित करने और प्रवाह को सीमित करने के कारण हो सकता है, या इन सजीले टुकड़े की एम्बोलिक जटिलताओं से माध्यमिक रुकावट के कारण हो सकता है। 1,2 एआईओडी अक्सर ऐसे लक्षणों के साथ प्रस्तुत करता है जो नितंब/जांघ की खंजता से प्रगति करते हैं, निचले छोरों में दर्द को आराम देने के लिए, और, सबसे गंभीर रूप में, इस्केमिक अल्सरेशन तक। एआईओडी की प्रस्तुति के लिए क्लासिक विवरण लेरिच द्वारा किया गया था, जिसमें उनके नामांकित सिंड्रोम में नितंब/जांघ की अकड़न, अनुपस्थित ऊरु पल्स और स्तंभन दोष शामिल थे। 1,2 सहवर्ती डिस्टल एम्बोलिज़ेशन या इन्फ्राइनगुइनल रोड़ा के साथ प्रस्तुत करते समय, एआईओडी के परिणामस्वरूप क्रोनिक अंग-धमकी देने वाला इस्किमिया (सीएलटीआई) हो सकता है, जिसमें खराब रोग का निदान होता है। 3
एथेरोस्क्लेरोसिस के लिए सबसे महत्वपूर्ण जोखिम कारक, और परिणामस्वरूप एआईओडी, तंबाकू का उपयोग और मधुमेह मेलेटस हैं। 1 हाइपरलिपिडिमिया, जो जीवन शैली से प्रेरित हो सकता है या शुरुआती शुरुआत पारिवारिक हाइपरलिपिडिमिया के कारण हो सकता है, एआईओडी के विकास में भी योगदान देता है। अन्य जोखिम कारकों में बढ़ी हुई उम्र, पारिवारिक इतिहास, पुरुष लिंग और दौड़ शामिल हैं। 4,5
सामान्य आबादी में एआईओडी का प्रसार 3.56% से लेकर 14% से अधिक तक है। 4,6 अध्ययनों ने 70% से 80% की आयु सीमा में 14% से 23% की उच्च व्यापकता दिखाई है। 8,9 जैसे-जैसे जनसंख्या बढ़ती जा रही है और मधुमेह और हृदय रोग की दर बढ़ती जा रही है, एआईओडी के अधिक बोझ की संभावना होगी। इस प्रकार, प्रारंभिक हस्तक्षेप प्राप्त करने के लिए विशिष्ट जोखिम वाले रोगियों की पहचान करना महत्वपूर्ण है।
वर्क-अप को टखने-ब्रैचियल इंडेक्स (एबीआई) के साथ शुरू किया जाना चाहिए। 10-12 एआईओडी के लिए नैदानिक संदेह एक असामान्य एबीआई और अनुपस्थित/असामान्य ऊरु नाड़ी परीक्षा के साथ उच्च होना चाहिए। रोगसूचक रोगी में, वर्क-अप को रोग की प्रकृति को चित्रित करने और हस्तक्षेप के लिए उचित जोखिम स्तरीकरण करने के लिए एक कंप्यूटेड टोमोग्राफी आर्टेरियोग्राम (सीटीए) के साथ आगे बढ़ना चाहिए। हालांकि, अभी भी कुछ रोगी हैं जो रोगसूचक हैं और शुरू में चलने के कार्यक्रमों और सिलोस्टाज़ोल जैसे रूढ़िवादी उपायों द्वारा प्रबंधित किए जा सकते हैं। इन रोगियों को सीटीए से गुजरने की आवश्यकता नहीं है क्योंकि यह अवांछित विकिरण और इसके विपरीत मध्यम जोखिम होगा। 13,14
हस्तक्षेप की रणनीति के बावजूद, सभी रोगियों को पुरानी बीमारियों के इष्टतम चिकित्सा प्रबंधन की आवश्यकता होती है, जिसमें स्टेटिन और एंटीप्लेटलेट प्रशासन के लिए मूल्यांकन, एक व्यायाम आहार और धूम्रपान बंद करना शामिल है। 11,15,16 उन लोगों के लिए जिनमें हस्तक्षेप की आवश्यकता होती है, एंडोवास्कुलर थेरेपी अक्सर उपचार की पहली पंक्ति होती है, जिसमें सर्जिकल बाईपास उन लोगों के लिए आरक्षित होता है जिनके पास या तो सहवर्ती धमनीविस्फार या अधिक व्यापक रोग का बोझ होता है।
रोगी एक 52 वर्षीय सज्जन है, जिसके पास शुरुआती शुरुआत पारिवारिक हाइपरलिपिडिमिया और पिछले तंबाकू के उपयोग (50 पैक-वर्ष) का पिछला चिकित्सा इतिहास है, जिसने शुरू में कोरोनरी धमनी बाईपास ग्राफ्टिंग (सीएबीजी) के लिए प्रस्तुत किया था, जो एक तीव्र रोधगलन के लिए माध्यमिक था। सीएबीजी के लिए नैदानिक मूल्यांकन के दौरान, उन्हें एक इन्फ्रेरेनल महाधमनी रोड़ा पाया गया। एक सफल सीएबीजी और हृदय पुनर्वास से गुजरने के बाद, एक संवहनी क्लिनिक में उनका मूल्यांकन किया गया था। रोगी ने सीएबीजी के बाद धूम्रपान बंद करने में सफलता की सूचना दी, लेकिन फिर भी 50 गज की दूरी पर द्विपक्षीय जांघों/नितंबों/पिंडलियों में ऐंठन दर्द के साथ कम दूरी की अकड़न का समर्थन करता है। इसके अलावा, उनके पास हाइपरलिपिडिमिया का एक महत्वपूर्ण व्यक्तिगत इतिहास था और 50 वर्ष से कम आयु के सूचकांक हृदय संबंधी घटनाओं के साथ कई प्रथम-डिग्री रिश्तेदारों का पारिवारिक इतिहास था। वह इस्केमिक घावों के बिना स्वस्थ दिखाई देता था, लेकिन ऊरु /
सीटीए ने कैल्सीफाइड और सॉफ्ट एथेरोस्क्लेरोटिक पट्टिका के संयोजन से द्विपक्षीय गुर्दे की धमनियों के स्तर पर एक पूर्ण महाधमनी रोड़ा का प्रदर्शन किया। गौरतलब है कि इस मामले में, एथेरोमा बेहतर मेसेंटेरिक धमनी (एसएमए) के स्तर के निकट रूप से विस्तारित हो गया, जैसा कि चित्र 1 में देखा गया है, जिसमें जटिल सुप्रारेनल क्लैंपिंग होगी और मानक महाधमनी बाईपास (एएफबी) के लिए उपयुक्त प्रवाह से समझौता किया जाएगा। सुप्रेसेलियाक महाधमनी धमनी रोग (चित्रा 2) से मुक्त थी। रोड़ा द्विपक्षीय सामान्य ऊरु धमनियों तक विस्तारित हुआ, जहां अधिजठर और सर्कमफ्लेक्स इलियाक धमनी संपार्श्विक से प्रवाह का पुनर्गठन किया गया था। द्विपक्षीय सामान्य ऊरु धमनियों (सीएफए) में लगभग 60% स्टेनोसिस की एथेरोमेटस पट्टिका थी, और फिर सीएफए विभाजन के नीचे अपवाह बरकरार था।
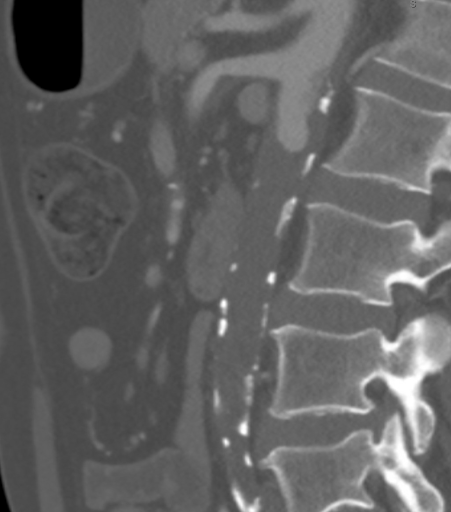
चित्रा 1. सीटीए दिखा रहा है कि एथेरोमा बेहतर मेसेंटेरिक धमनी (एसएमए) के स्तर तक निकटता से विस्तारित हो गया है, जिसमें सुप्रारेनल क्लैंपिंग जटिल होगी और मानक एएफबी के लिए उपयुक्त प्रवाह से समझौता होगा।
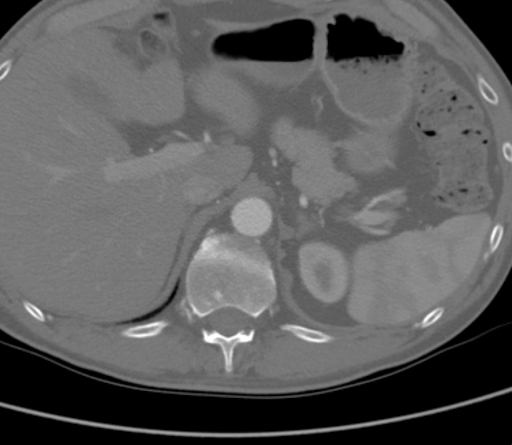
चित्रा 2. सीटीए दिखा रहा है कि सुप्रेसेलियाक महाधमनी धमनी रोग से मुक्त थी।
क्लॉडिकेशन वाले किसी भी रोगी की तरह, उपचार के लिए पहला विकल्प रूढ़िवादी है, इष्टतम चिकित्सा चिकित्सा और धूम्रपान बंद करने के साथ। हालांकि, उचित रूप से चयनित रोगियों में कम रुग्णता और मृत्यु दर के साथ संयुक्त प्रवाह प्रक्रियाओं का स्थायित्व, उन रोगियों के लिए हस्तक्षेप को उपयुक्त बनाता है जो रूढ़िवादी उपायों के बावजूद रोगसूचक बने रहते हैं। परिधीय धमनी रोग के प्रबंधन के लिए अंतर-समाज सहमति (TASC II)17 विभिन्न उपचार विकल्पों का वर्णन करने और रोगी शरीर रचना विज्ञान और सहरुग्णता के आधार पर उचित विकल्प के लिए तर्क का वर्णन करने के लिए एक उत्कृष्ट मार्गदर्शिका है। सामान्य तौर पर, इस तरह के रोगियों के लिए, फ्लश महाधमनी रोड़ा और बाहरी इलियाक रोड़ा के साथ सीएफए endarterectomy की आवश्यकता होगी, एक खुला शल्य चिकित्सा दृष्टिकोण पसंदीदा प्रबंधन है. इन्फ्रारेनल महाधमनी से द्विपक्षीय सीएफए +/- सीएफए एंडाटेरेक्टॉमी के लिए ओपन सर्जिकल बाईपास गंभीर एओआईडी के लिए सबसे आम पुनर्निर्माण है, जिसमें 10 साल की धैर्य 90% तक बताई गई है। 17 हालांकि, कुछ शारीरिक बाधाएं जैसे समीपस्थ क्लैंप साइट में बीमारी का बोझ या पूर्व एएफबी विफल मानक दृष्टिकोण को सीमित कर सकता है, इस मामले में प्रवाह के रूप में अवरोही वक्षीय महाधमनी का उपयोग करके द्विपक्षीय सीएफए के लिए एक बाईपास एक व्यवहार्य दृष्टिकोण है। 5 साल की उम्र में धैर्य 80% से अधिक है जब या तो एक थोरैकोटॉमी या रेट्रोपरिटोनियल दृष्टिकोण के माध्यम से डिस्टल अवरोही वक्षीय महाधमनी के लिए किया जाता है। 18 महाधमनी स्तर के ऑपरेशन को रोकने वाली गंभीर चिकित्सा सहरुग्णता वाले रोगी में, सहवर्ती सीएफए एंडाटेरेक्टॉमी के साथ एक्सिलो-बाइफेमोरल बाईपास एक और व्यवहार्य विकल्प होगा, हालांकि 5 साल में केवल ~ 50% की अपेक्षित धैर्य के साथ।
यह रोगी धूम्रपान बंद करने और सफल कोरोनरी पुनरोद्धार के बाद युवा और फिट है। वह रोगसूचक बने रहे और अपनी उम्र को देखते हुए, अभी भी बेहतर दीर्घकालिक स्वास्थ्य के लिए रोजगार, दैनिक जीवन शैली और बेहतर व्यायाम क्षमता की सुविधा के लिए बेहतर पैदल दूरी चाहते थे।
अवरोही वक्षीय महाधमनी महाधमनी पर एक वैकल्पिक महाधमनी प्रवाह स्थल का उपयोग करने का निर्णय ज्यादातर एक विशिष्ट क्लैंप साइट जक्सटेरेनल के भीतर नरम एथेरोमा के लिए माध्यमिक बनाया गया था, जिसने मानक समीपस्थ महाधमनी एनास्टोमोसिस से समझौता किया होगा। इसके अलावा, एक बाएं थोरैकोटॉमी के विपरीत एक रेट्रोपरिटोनियल दृष्टिकोण का उपयोग करने का निर्णय लिया गया था क्योंकि यह पर्याप्त प्रवाह सुनिश्चित करने और यदि आवश्यक हो तो सहवर्ती आंत बाईपास करने के लिए आंत और गुर्दे के जहाजों के इंट्राऑपरेटिव डुप्लेक्स मूल्यांकन की अनुमति देगा। इसके अतिरिक्त, उनकी युवावस्था को देखते हुए, यदि आवश्यक हो तो हम भविष्य के पुनरोद्धार के लिए वक्षीय गुहा प्रवाह स्थल को छोड़ सकते हैं।
थोरैकोफेमोरल बाईपास (टीएफबी) के चरणों को अधिकांश संवहनी सर्जनों से परिचित होना चाहिए क्योंकि वे एक वैकल्पिक प्रवाह साइट के साथ एक मानक एएफबी के समान अनुक्रमण की नकल करते हैं। रोगी को एक संशोधित दाएं पार्श्व डिक्यूबिटस में रखा जाता है, जिसमें कूल्हों को जितना संभव हो सके फ्लैट के करीब रखा जाता है ताकि संकेत दिए जाने पर एंडेटेरेक्टॉमी करने के लिए पर्याप्त ऊरु पहुंच की अनुमति मिल सके, जैसे कि यह रोगी। ऑपरेशन तिरछे चीरों के माध्यम से कमर के जोखिम के साथ शुरू होना चाहिए ताकि समग्र समय को सीमित किया जा सके कि रेट्रोपरिटोनियम (आरपी) असंवेदनशील नुकसान को कम करने के लिए खुला है। जब सहवर्ती ऊरु endarterectomy प्रत्याशित है, यह पर्याप्त endarterectomy सुनिश्चित करने के लिए पट्टिका से मुक्त क्षेत्रों के लिए सतही ऊरु धमनी (SFA) और profunda femoris (पीए) को नियंत्रित करने के लिए महत्वपूर्ण है. एएफबी में विफलता का मुख्य स्थल ऊरु एनास्टोमोस है, इस प्रकार, इस कदम पर सावधानीपूर्वक ध्यान देने की आवश्यकता है।
पर्याप्त धमनी विच्छेदन के बाद, वंक्षण लिगामेंट को ग्राफ्ट अंगों के संपीड़न से बचने के लिए थोड़ा विभाजित किया जाना चाहिए क्योंकि वे ऊरु क्षेत्र में गुजरते हैं। यह सतही circumflex iliac नस के प्रत्यक्ष दृश्य के लिए भी अनुमति देता है के रूप में यह सुरंग से पहले बाहर बाहरी इलियाक धमनी (ईआईए) और बंधाव पर पाठ्यक्रम. कमर को नम धुंध के साथ पैक किया जाना चाहिए और महाधमनी जोखिम पर ध्यान केंद्रित किया जाना चाहिए।
एक घुमावदार चीरा तब अधिकांश रोगियों में 8 वें या 9 वें इंटरकोस्टल स्थान से शुरू किया जाता है क्योंकि यह डायाफ्राम के विभाजन की सुविधा प्रदान करेगा यदि पर्याप्त समीपस्थ नियंत्रण सुनिश्चित करने के लिए आवश्यक है, जैसा कि इस मामले में देखा गया है। यह इस समझ के साथ किया जाना चाहिए कि यह बाद में डायाफ्रामिक हर्निया या फुफ्फुस बहाव का कारण बन सकता है और यदि आवश्यक नहीं हो तो इससे बचा जा सकता है। कुछ रोगियों में, वक्षीय गुहा को औपचारिक रूप से दर्ज करने की आवश्यकता नहीं होती है, लेकिन यदि आवश्यक हो तो ऐसा करने में संकोच न करें। चीरे को तब पेट के पार रेक्टस एब्डोमिनिस मांसपेशी की पार्श्व सीमा तक तिरछा ले जाया जाता है और फिर नाभि के स्तर से कुछ सेंटीमीटर नीचे तक बढ़ाया जाता है। यह रेक्टस मांसपेशी के बलिदान के बिना पेट की मांसलता के विभाजन की अनुमति देता है। ट्रांसवर्सस एब्डोमिनिस को विभाजित करने के बाद, आरपी विमान पेट की दीवार से पेरिटोनियम को औसत दर्जे का खींचकर बनाया जाता है। हमें पहले विमान को बाएं निचले चतुर्थांश में विकसित करना और यह सुनिश्चित करने के लिए मूत्रवाहिनी की पहचान करना सबसे आसान लगता है कि यह घायल नहीं है। यह इलियाक वाहिकाओं तक त्वरित पहुंच की अनुमति देता है और फिर विमान को बेहतर ढंग से विकसित किया जा सकता है, गुर्दे और प्लीहा को ऊपर और औसत दर्जे का उठाता है। इस बिंदु पर, रक्तस्राव को रोकने और बाएं गुर्दे की धमनी की पहचान करने के लिए काठ-गुर्दे की नस का बंधाव किया जाना चाहिए।
एक बार औसत दर्जे का आंत का रोटेशन पूरा हो जाने के बाद, विज़ुअलाइज़ेशन में सहायता के लिए एक ओमनी रिट्रैक्टर रखा जाता है और डायाफ्राम के बाएं क्रूस को दाग़ना के साथ विभाजित किया जाता है, जिससे सुप्रेसेलियाक महाधमनी को उजागर किया जाता है। इस स्तर पर महाधमनी का परिधीय नियंत्रण एक गर्भनाल टेप के साथ प्राप्त किया जाता है ताकि एक महाधमनी जटिलता का सामना करने पर पूर्ण क्रॉस क्लैंपिंग की सुविधा मिल सके। फिर सुरंगों को कमर में कुंद रूप से बनाया जा सकता है। बाईं सुरंग काफी आसान होनी चाहिए क्योंकि मूत्रवाहिनी और बृहदान्त्र को औसत दर्जे का बनाया गया है। सही कमर सुरंग महाधमनी द्विभाजन की पहचान करने के लिए कोमल विच्छेदन की आवश्यकता होती है और फिर उंगली विच्छेदन का उपयोग करके मूत्रवाहिनी को बेहतर तरीके से नाखून के साथ इलियाक वाहिकाओं को महसूस करके सुविधाजनक बनाता है। दोनों तरफ सुरंगों को पकड़ने के लिए लाल रबर कैथेटर लगाए जाते हैं और हेपरिन का प्रशासन किया जाता है।
समीपस्थ क्लैंप की नियुक्ति से पहले, हम यह सुनिश्चित करने के लिए कि महाधमनी एथेरोमा से मुक्त है, बाँझ डुप्लेक्स का उपयोग करना पसंद करते हैं। पश्च पट्टिका के साथ मामलों में, मानक समीपस्थ और बाहर के कुल क्लैंप बेहतर हो सकता है और डायाफ्राम के विभाजन द्वारा महाधमनी पर अधिक बेहतर विच्छेदन की सुविधा हो सकती है। इस मामले में, डुप्लेक्स पर सुप्रेसेलियाक महाधमनी सामान्य थी और इस प्रकार नियंत्रण के लिए एक साइड-बाइटिंग सैटिनस्की क्लैंप का उपयोग किया गया था।
एक बार जब क्लैंप सुरक्षित हो जाता है और रोड़ा होने के लिए जाँच की जाती है, तो महाधमनी को ऊतक के एक दीर्घवृत्त को हटाने के लिए एक महाधमनी पंच के साथ बढ़ाया जाता है, और ग्राफ्ट को बेवल किया जाता है और एक तरफ से एक तरफ सिल दिया जाता है। ग्राफ्ट के मुख्य शरीर को इतना लंबा छोड़ दिया जाना चाहिए कि अंगों को दोनों ऊरु धमनियों तक पहुंचने के लिए पर्याप्त लंबाई हो।
समीपस्थ एनास्टोमोसिस के बाद, ग्राफ्ट को हेपरिनाइज्ड खारा, नरम क्लैंप का उपयोग करने और अंगों को बहुत कम अतिरेक के साथ सुरंग के साथ फ्लश किया जाना चाहिए। ऑपरेशन को तब उस क्रम में एसएफए, पीए और ईआईए के क्लैंपिंग के साथ दाहिने कमर में जाना चाहिए, जिसके बाद अनुदैर्ध्य धमनीओटॉमी और एंडाटेरेक्टॉमी का संकेत दिया जाता है, जैसा कि इस मामले में है। ग्राफ्ट अंग को फिर बेवल किया जाता है और एंड-टू-साइड एनास्टोमोस किया जाता है। बाएं ऊरु एनास्टोमोसिस एक समान तरीके से किया जाता है, और फिर प्रत्येक मरम्मत का पूरा डुप्लेक्स किया जाता है जिसके बाद पैरों की दृश्य और नाड़ी परीक्षा होती है ताकि कोई एम्बोलिज़ेशन और अच्छा हेमोडायनामिक परिणाम सुनिश्चित किया जा सके।
इस बिंदु पर, हेपरिन को प्रोटामाइन के साथ उलट दिया जाता है और पुनर्जीवन और हेमोस्टेसिस की सहायता के लिए एक नया जमावट पैनल भेजा जाता है। कमर को अंतिम बंद करने के लिए खुला छोड़ दिया जाना चाहिए और आवश्यकतानुसार सूखी धुंध और हेमोस्टैटिक एजेंटों के साथ पैक किया जाना चाहिए। फिर आरपी का हेमोस्टेसिस और पानी से धोने के लिए उपयोग किए जाने वाले गर्म खारे के लिए सावधानीपूर्वक निरीक्षण किया जाता है। यदि डायाफ्राम खोला गया था, जैसा कि इस मामले में, एक छाती ट्यूब रखी जाती है और फिर डायाफ्राम को लॉकिंग के साथ बंद कर दिया जाता है, जो 0-0 मोनोफिलामेंट सिवनी चलाता है। पसलियों को # 2 लट सिवनी के साथ पुन: अनुमानित किया जाता है और पेट की सामग्री सामान्य स्थिति में वापस आ जाती है। आरपी चीरा # 1 अवशोषक मोनोफिलामेंट सिवनी चलाने के साथ बंद हो जाता है और कमर परतों में बंद हो जाता है।
जबकि आरपी एक्सपोजर के माध्यम से सभी टीएफबी के लिए डायाफ्राम का विभाजन आवश्यक नहीं है, यह प्लीहा के दृश्य की सुविधा प्रदान कर सकता है क्योंकि इसे जुटाया जा रहा है और अधिक समीपस्थ महाधमनी नियंत्रण की अनुमति देता है। यह विशेष रूप से पुरुष रोगियों में उपयोगी है जिनके पास 'बैरल-छाती' पुरानी धूम्रपान से शरीर की आदत है, जैसा कि इस मामले में देखा गया है। डायाफ्राम को एक एंडो जीआईए स्टेपलर में बैंगनी लोड स्टेपल के साथ विभाजित किया जा सकता है ताकि कटे हुए किनारों से रक्तस्राव को कम किया जा सके और मामले के अंत में बंद करने की सुविधा मिल सके। हम बंद होने पर लॉकिंग सिवनी तकनीक का उपयोग करना पसंद करते हैं क्योंकि यह सिवनी लाइन को ढीला होने से रोकता है जबकि पसलियों को फिर से अनुमानित किया जा रहा है।
सुप्रा-सीलिएक क्लैंप साइट का विज़ुअलाइज़ेशन उत्कृष्ट होना चाहिए क्योंकि साइड-बाइटिंग क्लैंप सिलाई करने के लिए बोझिल हो सकता है। फिर भी, आंत के इस्किमिया में कमी के साथ आंशिक क्लैंप के शारीरिक प्रभाव सर्जन की असुविधा से अधिक हैं। ऊतक के एक उपयुक्त दीर्घवृत्त को हटाने के लिए एक महाधमनी पंच का उपयोग करके, समीपस्थ एनास्टोमोसिस की सुविधा प्रदान की जा सकती है। फिर भी, जैसा कि इस मामले में देखा गया है, समीपस्थ सिवनी लाइन को मरम्मत टांके की आवश्यकता हो सकती है। क्लैंप को हटाने से पहले इसे करना आदर्श है ताकि कई बार फिर से क्लैंप करने की आवश्यकता को रोका जा सके। हम सिवनी लाइन में स्पष्ट दोषों की पहचान करने के लिए क्लैंप हटाने से पहले एक बल्ब सिरिंज के साथ हेपरिनाइज्ड खारा इंजेक्शन लगाकर एनास्टोमोसिस का परीक्षण करना पसंद करते हैं। एक बार क्लैंप हटा दिए जाने के बाद, किसी भी शेष मरम्मत टांके को प्लेगेट सपोर्ट टांके और सटीक गाँठ बांधने के साथ सबसे अच्छा प्रदर्शन किया जाता है।
इंट्राऑपरेटिव डुप्लेक्स मूल्यांकन के लाभ को अतिरंजित नहीं किया जा सकता है। हम हर मामले में समीपस्थ एनास्टोमोसिस के पूरा होने के बाद इसे करने का चुनाव करते हैं ताकि यह सुनिश्चित किया जा सके कि पर्याप्त आंत के छिड़काव को क्लैंप करने से कोई जटिलता न हो। पल्स परीक्षा और/या निरंतर तरंग डॉपलर अकेले धोखा दे सकता है। पर्याप्त मरम्मत सुनिश्चित करके, आरपी चीरा से ध्यान हटाया जा सकता है और ऊरु एनास्टोमोस करने पर पूरा ध्यान दिया जा सकता है।
टीएफबी के लिए बाएं थोराकोरट्रोपरिटोनियल महाधमनी जोखिम का उपयोग करने की रणनीति, जैसा कि हमारे रोगी में देखा गया है, पारंपरिक थोरैकोटॉमी तकनीक पर कुछ फायदे प्रदान करती है। इस जोखिम का प्रमुख लाभ फुफ्फुसीय संबंधी जटिलताओं से बचने का लाभ है। 18 एक द्वितीयक लाभ सीलिएक, बेहतर मेसेंटेरिक और बाईं गुर्दे की धमनियों तक सीधी पहुंच है, जिसे संकेत दिए जाने पर पुनरोद्धार किया जा सकता है। 18 इसके अलावा, यह अधिक चुनौतीपूर्ण क्षेत्रों में सुरंग बनाने की सुविधा प्रदान करता है क्योंकि सुरंगों तक सीधे पहुंचा जा सकता है। पारंपरिक दो गुहा दृष्टिकोण पर संभावित नुकसान प्लीहा की चोट की बढ़ती संभावना और चीरा हर्निया की उच्च घटना है।
हमारे मरीज को अस्पताल में ठीक होने का मौका मिला और अब सामान्य एबीआई और असीमित कार्यात्मक स्थिति के साथ प्रक्रिया से एक वर्ष से अधिक समय से हटा दिया गया है।
अंत में, टीएफबी एक्सिलो-बाइफेमोरल बाईपास के लिए एक सुरक्षित और प्रभावी उपचार विकल्प है जब रोगी शरीर रचना विज्ञान और महाधमनी रोग के बोझ की सीमा इसे कम अनुकूल बनाती है। सबसे अच्छा नैदानिक निर्णय ऑपरेटिंग सर्जन को उनके अनुभव और रोगी की व्यक्तिगत नैदानिक प्रस्तुति के आधार पर स्थगित कर दिया जाना चाहिए। जैसा कि हमारे रोगी के साथ और पहले रिपोर्ट की गई श्रृंखला में देखा गया है, चुनिंदा रोगी आबादी में टीएफबी के लिए एक निरंतर भूमिका बनी हुई है।
- ओमनी-रिट्रैक्टर।
खुलासा करने के लिए कुछ भी नहीं।
इस वीडियो लेख में संदर्भित रोगी ने फिल्माए जाने के लिए अपनी सूचित सहमति दी है और वह जानता है कि जानकारी और चित्र ऑनलाइन प्रकाशित किए जाएंगे।
एनीमेशन 05/30/2025 को प्रकाशन के बाद जोड़ा गया। लेख की सामग्री में कोई परिवर्तन नहीं किया गया था।
References
-
फ्रेडरिक एम, न्यूमैन जे, Kohlwes जे. Leriche सिंड्रोम. जे जनरल इंटर्न मेड। 2010 अक्टूबर; 25(10):1102-4. डीओआइ:10.1007/एस11606-010-1412-जेड.
-
Rodríguez सपा, Sandoval F. Aortoiliac occlusive रोग, एक मूक सिंड्रोम. बीएमजे केस प्रतिनिधि। 2019 जुलाई 15; 12(7):ई230770. डीओआइ:10.1136/बीसीआर-2019-230770.
-
नरुला एन, डैनबर्ग ए जे, ओलिन जेडब्ल्यू, एट अल। क्रिटिकल लिम्ब इस्किमिया वाले रोगियों में परिधीय धमनी रोग की विकृति। जे एम कोल कार्डियोल। 2018 अक्टूबर 30; 72(18):2152-2163. डीओआइ:10.1016/जे.जेएसीसी.2018.08.002.
-
एलीसन एमए, कुशमैन एम, सोलोमन सी, एट अल। "टखने-ब्रेकियल इंडेक्स में परिवर्तन के लिए जातीयता और जोखिम कारक: एथेरोस्क्लेरोसिस का बहु-जातीय अध्ययन"। J Vasc Surg. 2009 नवंबर; 50(5):1049-56. डीओआइ:10.1016/जे.जे.वी.एस.2009.05.061.
-
क्रिकी एमएच, वर्गास वी, डेनेनबर्ग जो, एट अल। जातीयता और परिधीय धमनी रोग: सैन डिएगो जनसंख्या अध्ययन। परिसंचरण। 2005 अक्टूबर 25; 112(17):2703-7. डीओआइ:10.1161/सर्कुलेशनएएचए.105.546507.
-
बर्जर जे एस, Hochman जे, Lobach मैं, एडेलमैन एमए, Riles टीएस, रॉकमैन सीबी. "परिवर्तनीय जोखिम कारक बोझ और विभिन्न संवहनी क्षेत्रों में परिधीय धमनी रोग की व्यापकता"। J Vasc Surg. 2013 सितंबर; 58(3):673-81.e1. डीओआइ:10.1016/जे.जे.वी.एस.2013.01.053.
-
डायहम सी, शूस्टर ए, एलेनबर्ग जेआर, एट अल। 6880 प्राथमिक देखभाल रोगियों में परिधीय धमनी रोग और सह-रुग्णता का उच्च प्रसार: क्रॉस-अनुभागीय अध्ययन। एथेरोस्क्लेरोसिस। 2004 जनवरी; 172(1):95-105. डीओआइ:10.1016/एस0021-9150(03)00204-1.
-
ओलिन जेडब्ल्यू, सीलोव बीए। परिधीय धमनी रोग: रोग और इसके निदान और प्रबंधन में वर्तमान अंतर्दृष्टि। मेयो क्लीन प्रो. 2010 जुलाई; 85(7):678-92. डीओआइ:10.4065/एमसीपी.2010.0133.
-
संयुक्त राज्य अमेरिका में परिधीय धमनी रोग के लिए व्यापकता और जोखिम कारक: राष्ट्रीय स्वास्थ्य और पोषण परीक्षा सर्वेक्षण, 1999-2000 से परिणाम। परिसंचरण। 2004 अगस्त 10; 110(6):738-43. डीओआइ:10.1161/01.सीआईआर.0000137913.26087.एफ0.
-
Guirguis-ब्लेक जेएम, इवांस सीवी, रेडमंड एन, लिन जे एस. "टखने-ब्रेकियल इंडेक्स का उपयोग करके परिधीय धमनी रोग के लिए स्क्रीनिंग: यूएस प्रिवेंटिव सर्विसेज टास्क फोर्स के लिए अद्यतन साक्ष्य रिपोर्ट और व्यवस्थित समीक्षा"। जामा। 2018 जुलाई 10; 320(2):184-196. डीओआइ:10.1001/जामा.2018.4250.
-
संवहनी सर्जरी के लिए सोसायटी लोअर एक्सट्रीमिटी दिशानिर्देश लेखन समूह; कॉन्टे एमएस, पोम्पोसेली एफबी, क्लेयर डीजी, एट अल ; संवहनी सर्जरी के लिए सोसायटी। "निचले छोरों के एथेरोस्क्लोरोटिक रोड़ा रोग के लिए सोसाइटी अभ्यास दिशानिर्देश: स्पर्शोन्मुख रोग और क्लैडिकेशन का प्रबंधन"। J Vasc Surg. 2015 मार्च; 61 (3 वोल): 2 एस -41 एस। डीओआइ:10.1016/जे.जे.वी.एस.2014.12.009. इरेटम इन: जे वास्क सर्जरी। 2015 मई; 61(5):1382.
-
गेरहार्ड-हरमन एमडी, गोर्निक एचएल, बैरेट सी, एट अल 2016 लोअर एक्सट्रीमिटी पेरिफेरल आर्टरी डिजीज वाले मरीजों के प्रबंधन पर एएचए / एसीसी दिशानिर्देश: कार्यकारी सारांश: क्लिनिकल प्रैक्टिस दिशानिर्देशों पर अमेरिकन कॉलेज ऑफ कार्डियोलॉजी / अमेरिकन हार्ट एसोसिएशन टास्क फोर्स की एक रिपोर्ट। परिसंचरण। 2017 मार्च 21; 135(12):e686-e725. डीओआइ:10.1161/सीआईआर.0000000000000470. इरेटम इन: सर्कुलेशन। 2017 मार्च 21; 135(12):ई790. डीओआइ:10.1161/सीआईआर.00000000000000501.
-
अहमद एस, रमन एसपी, फिशमैन ईके। "महाधमनी रोड़ा रोग में सीटी एंजियोग्राफी और 3 डी इमेजिंग: लेरिके सिंड्रोम में संपार्श्विक मार्ग"। एब्डोम रेडिओल (एनवाई)। 2017 सितंबर; 42(9):2346-2357. डीओआइ:10.1007/एस00261-017-1137-0.
-
Koelemay एमजे, डेन Hartog डी, प्रिंस MH, Kromhout जेजी, Legemate दा, Jacobs एमजे. "डुप्लेक्स अल्ट्रासोनोग्राफी के साथ निचले छोरों की धमनी रोग का निदान"। बीआर जे सर्जरी. 1996 मार्च; 83(3):404-9. डीओआइ:10.1002/बीजेएस.1800830336.
-
गार्डनर एडब्ल्यू, पोहलमैन ईटी। क्लैडिकेशन दर्द के उपचार के लिए व्यायाम पुनर्वास कार्यक्रम। एक मेटा-विश्लेषण। जामा। 1995 सितम्बर 27; 274(12):975-80.
-
वेइट्ज़ जी, बायरन जे, क्लैगेट जीपी, एट अल। निचले छोरों की पुरानी धमनी अपर्याप्तता का निदान और उपचार: एक महत्वपूर्ण समीक्षा। परिसंचरण। 1996 दिसंबर 1; 94(11):3026-49. डीओआइ:10.1161/01.cir.94.11.3026. इरेटम इन: सर्कुलेशन। 2000 अगस्त 29; 102(9):1074.
-
नॉरग्रेन एल, हयात डब्ल्यूआर, डोरमंडी जेए, नेहलर एमआर, हैरिस केए, फॉक्स एफजी ; TASC द्वितीय कार्य समूह. परिधीय धमनी रोग (TASC II) के प्रबंधन के लिए अंतर-समाज सहमति। J Vasc Surg. 2007 जनवरी; 45 सप्ल एस: एस 5-67। डीओआइ:10.1016/जे.जे.वी.एस.2006.12.037.
-
क्रॉफर्ड जेडी, स्कैली एसटी, जाइल्स केए, एट अल। थोरैकोफेमोरल बाईपास के समकालीन परिणाम। J Vasc Surg. 2019 अप्रैल; 69(4):1150-1159.e1. डीओआइ:10.1016/जे.जे.वी.एस.2018.07.053.
Cite this article
एलन जेएम, Aucoin वी, Pearce बीजे. थोरैकोफेमोरल बाईपास: एक रेट्रोपरिटोनियल दृष्टिकोण। जे मेड अंतर्दृष्टि। 2024; 2024(353). डीओआइ:10.24296/जोमी/353.



