Offene distale Pankreatektomie bei Bauchspeicheldrüsenkrebs
Main Text
Table of Contents
Die distale Pankreatektomie ist ein Verfahren, das am häufigsten bei Bauchspeicheldrüsentumoren durchgeführt wird - sowohl gutartig als auch bösartig -, kann aber auch bei der Behandlung von Pankreatitis indiziert sein. Die Operation kann mit einer en-bloc-Resektion der Milz oder mit Milzkonservierung durchgeführt werden - Splenektomie ist für die onkologische Resektion indiziert. Der operative Ansatz – laparoskopisch, roboterhaft oder offen – wird durch den jeweiligen Patienten und das klinische Szenario bestimmt. In diesem Fall führen wir eine offene distale Pankreatektomie mit Splenektomie bei einem Patienten durch, der sich einer neoadjuvanten Behandlung des Pankreasadenokarzinoms unterzogen hat. Dies ist ein einzigartiger Fall eines Patienten, der sich nach der Erstdiagnose einer metastasierten Erkrankung einer chirurgischen Resektion unterzieht. Die Patientin ist eine 69-jährige Frau, die sich zunächst mit Bauchschmerzen und Blähungen präsentierte und einen 2 cm großen verdächtigen Tumor im Körper ihrer Bauchspeicheldrüse und eine biopsienachgewiesene einzelne Lebermetastasierung hatte. Sie wurde mit einer verlängerten neoadjuvanten Chemotherapie behandelt, und Restaging-Scans zeigten ein signifikantes Ansprechen. Die Chemobestrahlung war abgeschlossen und die Lebermetastasen waren in der Bildgebung nicht mehr sichtbar. Siebenundzwanzig Monate nach der Diagnose wurde sie zur distalen Pankreatektomie und Splenektomie in den Operationssaal gebracht; Es wurden keine Leber- oder Peritonealmetastasen beobachtet. Ihr postoperativer Verlauf verlief insgesamt ereignislos und sie erholte sich gut. Die endgültige chirurgische Pathologie zeigte ein vollständiges pathologisches Ansprechen ohne Anzeichen einer Erkrankung und 0/11 Lymphknoten positiv für Malignität. Sie wird derzeit alle drei Monate von ihrem medizinischen Onkologieteam mit CT-Scans und Tumormarkern verfolgt, und ab Februar, Februar 2022, gibt es keine Hinweise auf ein Rezidiv.
Trotz seiner relativ geringen Inzidenz ist Bauchspeicheldrüsenkrebs die vierthäufigste Todesursache durch Krebs in den USA. 1 Das duktale Adenokarzinom der Bauchspeicheldrüse (PDAC) ist die häufigste Form von Bauchspeicheldrüsenkrebs, wobei ein kleiner Teil der Patienten langsamer wachsende bösartige endokrine Tumoren aufweist. Zu den Risikofaktoren gehören unter anderem fortgeschrittenes Alter, männliches Geschlecht, Diabetes, Rauchen in der Anamnese, Pankreatitis und bestimmte genetische Suszeptibilitätsorte. Die chirurgische R0-Resektion dieser Tumoren bietet die einzige Chance auf eine kurative Behandlung. Bei der Diagnose werden Bauchspeicheldrüsenkrebs als inoperable/disseminierte, lokal fortgeschrittene, grenzwertig resezierbare oder im Voraus resezierbare (siehe Tabelle 1) kategorisiert, was weitgehend von der Tumorbeteiligung des lokalen Gefäßsystems und dem Vorhandensein von Fernmetastasen abhängt. 2 Die Mehrzahl der Bauchspeicheldrüsenkrebserkrankungen (60–70%) entsteht im Kopf der Drüse, der Rest im Körper und Schwanz. 1 Relevant für die distale Pankreatektomie ist, dass die Beteiligung des Milzgefäßsystems keine Kontraindikation für eine chirurgische Resektion darstellt. Leider wird die Mehrheit der Patienten mit Bauchspeicheldrüsenkrebs zum Zeitpunkt der Diagnose eine Fernausbreitung der Krankheit haben; Dies wird bei Patienten mit Tumoren des Pankreaskörpers und des Schwanzes noch häufiger beobachtet, da kleine Massen in diesem Teil der Bauchspeicheldrüse typischerweise asymptomatisch sind. Letztendlich werden nur 5-7% der Personen mit PDAC im Körper / Schwanz der Bauchspeicheldrüse operiert. 3
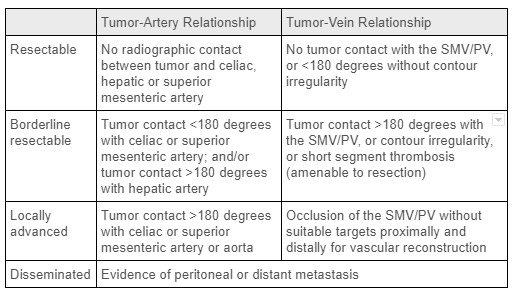
Tabelle 1: Kriterien für das Tumor-Staging bei Bauchspeicheldrüsenkrebs. Quelle: Aktuelle chirurgische Therapie, neoadjuvante und adjuvante Therapie bei Bauchspeicheldrüsenkrebs2
Für Patienten mit resezierbarer Erkrankung ohne Hochrisikomerkmale ist eine Operation die empfohlene Erstlinien-Behandlungsoption gemäß den NCCN-Richtlinien 2019 und wird durch aktuelle klinische Studien unterstützt. 4">4 Optionen für die chirurgische Behandlung des Pankreas-Adenokarzinoms umfassen Pankreatikoduodenektomie (Whipple-Verfahren) für Läsionen im Kopf und distale Pankreatektomie mit Splenektomie für Läsionen des Körpers und des Schwanzes. Die Erstlinientherapie für grenzwertig resezierbare und lokal fortgeschrittene Erkrankungen erfolgt mit neoadjuvanter Behandlung (NAT), bestehend aus FOLFIRINOX oder Gemcitabin-nab-Paclitaxel.3 Eine wachsende Menge an Literatur unterstützt NAT in PDAC, so dass eine Reihe von klinischen Studien NAT vor der chirurgischen Resektion bei resezierbaren Erkrankungen im Voraus untersuchen. 5, 6 Die Vor- und Nachteile eines solchen Ansatzes werden im Folgenden näher erläutert.
Die Behandlungsergebnisse variieren je nach Stadium des Tumors bei Patientenpräsentation und dem Ausmaß der chirurgischen Resektion. Die gesamte 5-Jahres-Überlebensrate für alle Patienten mit Bauchspeicheldrüsenkrebs beträgt etwa 10%. Dies reicht von Patienten mit erfolgreicher R0-Resektion, die eine 5-Jahres-Überlebensrate von etwa 30% bei nodal-negativer Erkrankung und 10% 5-Jahres-Überleben bei knotenpositiver Erkrankung andeutet, bis hin zu Patienten mit disseminierter Erkrankung bei Diagnose, praktisch ohne Möglichkeit eines langfristigen Überlebens. 1
Die Patientin ist eine 69-jährige Frau mit einer signifikanten Rauchergeschichte, HLD, HTN und GERD, die sich zunächst mit Bauchschmerzen, Gewichtsverlust und Blähungen präsentierte. Die Aufarbeitung umfasste einen CT-Scan, der eine Körpermasse der Bauchspeicheldrüse von 2,1 cm und eine Leberläsion ergab. Der Tumormarker CA 19-9 war bei 69 U/ml erhöht. CT Chest to complete staging war negativ für metastasierende Erkrankung. US-gesteuerte Leberbiopsie ergab ein Adenokarzinom. Der Patient durchlief dann 4 Zyklen von FOLFIRINOX. Re-Staging-Scans zeigten eine Zunahme der Größe von Leberläsionen und eine Abnahme der Pankreasmasse, und sie wurde für vier Zyklen auf Gemcitabin / Abraxane umgestellt. Das wiederholte CT zeigte dann eine Abnahme sowohl der Leber- als auch der Pankreasmassen. Insgesamt wurden 17 Zyklen Gem/Abraxan verabreicht, wobei die CT eine stabile Erkrankung und CA 19-9 von 5 U/ml zeigte. Sie wurde dann auf Gemcitabin-Monotherapie umgestellt. Sie vertrug die Chemotherapie bemerkenswert gut mit minimalen Nebenwirkungen - Schlaflosigkeit und Neuropathie.
Ein langer Kurs (5 Wochen) der Chemobestrahlung wurde dann bei anhaltender stabiler Krankheit angeboten. Gleichzeitig wurde Capecitabin mit Strahlentherapie (RT) verabreicht. Die Leberbildgebung mit MRT ergab nach Abschluss der Behandlung keine Anzeichen einer Erkrankung. Der Primärtumor hatte auch bemerkenswert an Größe abgenommen. Konsens der multidisziplinären Diskussion war, dass das chirurgische Management mit distaler Pankreatektomie und Splenektomie ein angemessener, wenn auch unkonventioneller nächster Schritt bei einer Patientin war, bei der ursprünglich Bauchspeicheldrüsenkrebs im Stadium IV diagnostiziert wurde, angesichts ihrer dauerhaften Reaktion und des Fehlens von Hinweisen auf eine metastasierende Erkrankung bei wiederholter Bildgebung und niedrigem Tumormarkerspiegel.
Bei der Präsentation zeigte der Patient keine Anzeichen von Gelbsucht, tastbaren Bauchmassen oder abdominalen Operationsnarben.
Der CT-Scan bei der Diagnose zeigte eine heterogene, unregelmäßige Pankreasmasse mit geringer Dämpfung im Körper der Bauchspeicheldrüse von 2,1 cm x 2,1 cm mit Pankreasduktalerweiterung und Atrophie des Parenchyms der Bauchspeicheldrüse, verdächtig für Pankreasmalignität. Eine 9 mm heterogene Leberläsion mit geringer Dämpfung im rechten Leberlappen wurde weiter mit Leber-MRT charakterisiert, und schließlich bestätigte die US-gesteuerte Biopsie ein metastasiertes Adenokarzinom.
Die SMA und SMV waren nicht an der Masse beteiligt, aber es gab eine Auslöschung der Milzvene.
Die CT-Untersuchung nach Abschluss der neoadjuvanten Behandlung vor der chirurgischen Resektion über zwei Jahre nach der Erstdiagnose zeigte einen hypodichten Fokus von 1,2 cm x 0,5 cm im Körper der Bauchspeicheldrüse, der gegenüber früheren bildgebenden Studien unverändert war ohne duktale Dilatation, sondern anhaltende Atrophie des Pankreasschwanzes. Die Leber-MRT visualisierte nicht mehr, was zu einer subzentimeterlangen Leberläsion im rechten Lappen geworden war.
Die operative Technik bei der distalen Pankreatektomie folgt im Allgemeinen zwei Modellen. Man kann sich der Dissektion medial bis lateral nähern, zuerst einen Tunnel unter der Bauchspeicheldrüse bilden und die Drüse durchqueren, wobei die Dissektion in Richtung Pankreasschwanz und Milzhilum verlängert wird. Alternativ kann die Dissektion am lateralen Aspekt der Drüse eingeleitet und medial getragen werden. Unser bevorzugter Ansatz ist die mediale bis laterale Dissektion, obwohl ein Verständnis und eine Fähigkeit, die beide einbeziehen, dem Chirurgen alternative Wege bietet, wenn eine schwierige Dissektion den einen oder anderen Ansatz ausschließen kann.
Die distale Pankreatektomie kann mit oder ohne Splenektomie durchgeführt werden. Chirurgische Techniken zur Milzkonservierung umfassen die sorgfältige Dissektion der Milzgefäße von der Hinterseite der Bauchspeicheldrüse oder die Erhaltung der kurzen Magengefäße, die die Milz bei der Ligatur der Milzgefäße mit Blut versorgen, die erstmals von Warshaw et al. beschrieben wurde. im Jahr 1988. 7 In diesem Fall haben wir uns aufgrund der Art der onkologischen Präsentation des Patienten für eine Splenektomie entschieden, obwohl die Erhaltung der Milz einige klinische Vorteile mit sich bringt, wie z. B. die Vermeidung des Risikos einer überwältigenden Postsplenektomieinfektion (OPSI). Bei Patienten, die sich einer Splenektomie in Verbindung mit einer distalen Pankreatektomie unterziehen, müssen Impfstoffe gegen verkapselte Organismen verabreicht werden, um das OPSI-Risiko zu verringern. Dazu gehört die Impfung gegen Neisseria meningitides, Streptococcus pneumoniae und Haemophilus influenzae. Die Patienten erhalten auch routinemäßig eine Notfallversorgung mit Antibiotika im Falle einer Infektion.
Das Ziel der chirurgischen Behandlung von Pankreaskörper- und Schwanzläsionen mit distaler Pankreatektomie und Splenektomie ist die R0-Resektion mit Entfernung aller Krankheiten. Dies bietet dem Patienten die einzige Möglichkeit zur kurativen Behandlung. Obwohl die perioperative Mortalitätsrate in hochvolumigen Zentren niedrig ist (1-2%), bleibt die Morbidität hoch (20-30%). 8 Dazu gehören Komplikationen im Zusammenhang mit der Operation, einschließlich der Pankreasfistel, die am häufigsten ist, aber auch Folgen, wie die Entwicklung von Diabetes, der bei etwa 15-30% der Patienten auftritt. 9 Daher muss das Risiko einer relativ krankhaften Operation auch gegen den potenziellen Nutzen und die Wahrscheinlichkeit einer R0-Resektion abgewogen werden, die eine individualisierte Diskussion ist, die in multidisziplinären Konferenzen und zwischen Patient und Chirurg gleichermaßen geführt werden muss.
Dieser Fall zeigt einen einzigartigen Patienten, der sich zunächst mit metastasierender Erkrankung präsentierte und über zwei Jahre lang ein dauerhaftes Ansprechen auf NAT zeigte, bevor er sich einer chirurgischen Resektion unterzog, mit einem pathologischen vollständigen Ansprechen. Dieser bemerkenswerte Verlauf ist ein Ausreißer, bietet aber erhebliche Hoffnung für die Zukunft der Behandlung bei PDAC und unterstreicht die Kraft von NAT bei potenziell Down-Staging-Erkrankungen (ein Paradigma, das bei anderen Krebsarten des Verdauungstraktes, einschließlich Rektumkarzinom, beobachtet wird, bei dem eine vollständige pathologische Reaktion oft nach NAT10 beobachtet wird). Einige Fallberichte in der Literatur beschreiben ähnliche Patientenreaktionen. 11
Zu den technischen Höhepunkten dieses Falles gehört eine schwierige retroperitoneale Dissektion mit ausgedehnter Fibrose, wie sie häufig bei Patienten nach NAT beobachtet wird. Der gefrorene Schnitt wurde von fibrotischem Gewebe über der Leberarterie gesendet und war negativ für Malignität. Es wurde festgestellt, dass der Tumor weich und geschmeidig ist, was häufig bei Patienten mit gutem Ansprechen auf eine neoadjuvante Behandlung beobachtet wird. Die Dissektion der wichtigsten Gefäßstrukturen um den Körper und den Schwanz der Bauchspeicheldrüse, einschließlich PV und SMV, Leberarterie, Nierenvene und Nebenniere, verlief ohne Zwischenfälle. Die Bauchspeicheldrüse wurde mit einem Hefter durchschnitten, wobei eine Nahtschutz-Klammerlast verwendet wurde. Ein Abfluss wurde am Rand der Pankreastransektion belassen, wie es unser Protokoll ist. Der geschätzte Blutverlust betrug < 100 cc und der Patient erholte sich ohne signifikante postoperative Komplikationen. Bemerkenswerterweise ergab die endgültige chirurgische Pathologie keine Hinweise auf eine Erkrankung mit vollständiger pathologischer Reaktion.
Die moderne Behandlung von Bauchspeicheldrüsenkrebs hängt von dem Stadium ab, in dem sich der Patient präsentiert, und die Patienten werden mit einer multimodalen Therapie einschließlich Chemotherapie und Strahlentherapie behandelt. Im Voraus kann resezierbarer Bauchspeicheldrüsenkrebs zuerst mit einer Operation behandelt werden, mit dem Ziel, eine R0-Resektion zu erreichen; Es besteht jedoch ein zunehmendes Interesse daran, NAT vor der Operation auch bei resezierbaren Erkrankungen im Voraus anzubieten. Wie oben erwähnt, ist bei lokal fortgeschrittenen und grenzwertig resezierbaren Erkrankungen die Erstlinienbehandlung NAT; Wenn die Patienten unter NAT kein Fortschreiten der Erkrankung zeigen, wird in der Regel eine chirurgische Untersuchung angeboten, da radiologische Befunde oft nicht die Resektierbarkeit nach NAT vorhersagen.
Zu den Vorteilen von NAT bei resezierbaren Erkrankungen gehören eine frühere und schnellere Behandlung mikroskopischer Erkrankungen, eine verbesserte Patientenauswahl sowie eine höhere Wahrscheinlichkeit für den Abschluss des vollständigen Behandlungsschemas. Angesichts der hohen Raten von Patienten (bis zu 25%), bei denen zum Zeitpunkt der Operation eine metastasierende Erkrankung festgestellt wurde, ermöglicht die Bereitstellung einer neoadjuvanten Behandlung die Entwicklung der Tumorbiologie und möglicherweise die Selbstselektion für Patienten, die am wahrscheinlichsten von einem chirurgischen Eingriff profitieren, der einen Patienten einem Risiko für eine signifikante Morbidität aussetzt. Ein weiterer Vorteil ist, dass das Risiko einer Pankreasfistel nach NAT deutlich abnimmt.12
Es gibt jedoch einige Nachteile dieses Ansatzes. Der Verzicht auf NAT bietet die Möglichkeit, den Tumor zu entfernen, bevor eine Progression auftritt, da die chirurgische Entfernung die einzige Chance auf eine langfristige Heilung bei PDAC ist. Bei Patienten mit Gallenobstruktion, die sich einer NAT unterziehen, muss ein biliäres Stenting durchgeführt werden, das seine eigenen Risiken birgt, die in mehreren Studien aufgezeichnet wurden. 13
Fortschritte in der distalen Pankreatektomie umfassen den Einsatz minimalinvasiver Techniken; Sowohl laparoskopische als auch robotergestützte Verfahren werden im ganzen Land durchgeführt. Vor kurzem wurden die ersten randomisierten kontrollierten klinischen Studien zur minimalinvasiven versus offenen distalen Pankreatektomie veröffentlicht. 14 Die LEOPARD-Studie ist eine multizentrische, patientenverblindete RCT für Patienten mit linksseitigen Pankreastumoren ohne vaskuläre Beteiligung. In dieser Studie war die minimalinvasive distale Pankreatektomie mit einer verkürzten Zeit bis zur funktionellen Erholung verbunden; Die Gesamtkomplikationsrate wurde jedoch nicht beeinflusst. 15 Bei der LAPOP-Studie handelt es sich um eine prospektive RCT, die nicht verblindet war und den primären Endpunkt der Dauer des postoperativen Krankenhausaufenthalts untersucht. Diese Studie zeigte eine signifikante Abnahme der Dauer des Krankenhausaufenthalts (5 Tage gegenüber 6 Tagen) und insgesamt keine Veränderung der Komplikationsrate. 16 Diese Daten deuten darauf hin, dass eine minimalinvasive distale Pankreatektomie den Patienten eine zweckmäßigere Genesung bieten kann. Beim Vergleich offener mit minimalinvasiven Verfahren fehlen jedoch Daten zu onkologischen Ergebnissen, und in diesem Bereich sind weitere Arbeiten erforderlich. Bei Patienten mit NAT, insbesondere wenn die Bestrahlung eine Komponente war, kann es zu einer ausgeprägten Fibrose um die Hauptgefäße kommen, was die Dissektion, obwohl minimalinvasiv, erschwert.
In der Nachsorge konnte diese Patientin zu ihren normalen Aktivitäten des täglichen Lebens zurückkehren. Sie berichtete von einem signifikanten Gewichtsverlust von > 25 Pfund und anhaltendem weichem Stuhl. Sie wurde auf Kreon wegen mutmaßlicher exokriner Pankreasinsuffizienz begonnen. Die jüngste Bildgebung zum Zeitpunkt der Erstellung dieses Artikels im Februar 2022 zeigte keine Hinweise auf eine wiederkehrende Erkrankung. Die Patientin wird weiterhin von ihrem medizinischen Onkologieteam mit Q3-Monats-CT-Scans und Tumormarkermessungen begleitet.
Nichts zu enthüllen.
Der in diesem Videoartikel erwähnte Patient hat seine informierte Zustimmung zum Filmen gegeben und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
References
- McGuigan A, Kelly P, Turkington RC, Jones C, Coleman HG, McCain RS. Bauchspeicheldrüsenkrebs: eine Überprüfung der klinischen Diagnose, Epidemiologie, Behandlung und Ergebnisse. Welt J Gastroenterol. 2018;24(43):4846-4861. doi:10.3748/wjg.v24.i43.4846.
- Cameron JK, Cameron AM. Aktuelle chirurgische Therapie. 10. Aufl. Philadelphia: Elsevier Mosby; 2011.
- Oba A, Ho F, Bao QR, Al-Musawi MH, Schulick RD, Del Chiaro M. Neoadjuvante Behandlung bei Bauchspeicheldrüsenkrebs. Grenzen in der Onkologie. 2020;10(245). doi:10.3389/fonc.2020.00245.
- Ghaneh P, Palmer DH, Cicconi S, et.al. ESPAC-5F: Vierarmige, prospektive, multizentrische, internationale randomisierte Phase-II-Studie zur sofortigen Operation im Vergleich zu neoadjuvantem Gemcitabin plus Capecitabin (GEMCAP) oder FOLFIRINOX oder Chemoradiotherapie (CRT) bei Patienten mit resezierbarem Borderline-Bauchspeicheldrüsenkrebs. J Clin Oncol. 2020;38(15)4505. doi:10.1200/JCO.2020.38.15_suppl.4505.
- Muller PC, Frey MC, Ruzza CM, et al. Neoadjuvante Chemotherapie bei Bauchspeicheldrüsenkrebs: eine Bewertung der aktuellen Evidenz auf hohem Niveau. Pharmakologie. 2021;106:143-153. doi:10.1159/000510343.
- Versteijne E, Suker M, Groothuis K, et al. Präoperative Chemoradiotherapie versus sofortige Operation bei resezierbarem und grenzwertig resezierbarem Bauchspeicheldrüsenkrebs: Ergebnisse der niederländischen randomisierten Phase-III-Studie PREOPANC. J Clin Oncol. 2020;38(16):1763-1773. doi:10.1200/JCO.19.02274.
- Warshaw AL. Distale Pankreatektomie mit Erhaltung der Milz. J Hepatobiliary Pancreat Sci. 2010;17:818-812. doi:10.1007/s00534-009-0226-z.
- Lillemoe KD, Kaushal S, Cameron JL, Sohn TA, Pitt HA, Yeo CJ. Distale Pankreatektomie: Indikationen und Ergebnisse bei 235 Patienten. Ann Surg. 1999;229(5):693. doi:10.1097/00000658-199905000-00012.
- De Brujin KMJ, van Eijck CHJ. Neu auftretender Diabetes nach distaler Pankreatektomie: eine systematische Übersicht. Ann Surg. 2015;216(5):854-61. doi:10.1097/SLA.0000000000000819.
- Kong M, Hong SE, Choi WS, Kim SY, Choi J. Präoperative gleichzeitige Chemoradiotherapie bei lokal fortgeschrittenem Rektumkarzinom: Behandlungsergebnisse und Analyse prognostischer Faktoren. Krebs Res behandeln. 2012;44(2):104-112. doi:10.4143/crt.2012.44.2.104.
- Rios Perez MV, Dai B, Koay EJ, Wolff RA, Fleming JB. Regression von Bauchspeicheldrüsenkrebs im Stadium IV zu kurativer Chirurgie und Einführung eines neuartigen ex-vivo Chemosensitivitätstests. Kureus. 2015;7(12):e423. doi:10.7759/cureus.423.
- Hank T, Sandini M, Ferrone CR, et al. Zusammenhang zwischen Pankreasfistel und Langzeitüberleben in der Ära der neoadjuvanten Chemotherapie. JAMA Surg. 2019;154(10):943-951. doi:10.1001/jamasurg.2019.2272.
- Kuwatani M, Nakamura T, Hayashi T, et. al. Klinische Ergebnisse der Gallendrainage während einer neoadjuvanten Therapie bei Bauchspeicheldrüsenkrebs: Metall- versus Kunststoff-Stents. Darmleber. 2020;14(2):269-273. doi:10.5009/gnl18573.
- Riviere D, Gurusamy KS, Kooby DA, Vollmer CM, Besselink MGH, Davidson BR, van Laarhoven CJHM. Laparoskopische versus offene distale Pankreatektomie bei Bauchspeicheldrüsenkrebs. Cochrane Database of Systematic Reviews. 2016;4(CD011391). doi:10.1002/14651858.CD011391.pub2.
- De Rooij T, van Hilst J, van Santvoort H, et.al. Minimalinvasive versus offene distale Pankreatektomie (LEOPARD): eine multizentrische, patientenverblindete randomisierte kontrollierte Studie. Ann Surg. 2019;269(1):2-9. doi:10.1097/SLA.0000000000002979.
- Bjornsson B, Sandstrom P, Larsson AL, Hjalmarsson C, Gasslander T. Laparoskopische versus offene distale Pankreatektomie (LAPOP): Studienprotokoll für eine einzelne, nicht verblindete, randomisierte kontrollierte Studie. Versuche. 2019;20(356). doi:10.1186/s13063-019-3460-y.
Cite this article
Hennessy ML, Fernandez-del Castillo C. Offene distale Pankreatektomie für Bauchspeicheldrüsenkrebs. J Med Einblick. 2022;2022(339). doi:10.24296/jomi/339.

