Ortsspezifische posteriore Kolporrhaphie und Perineorrhaphie bei Rektozele
Main Text
Table of Contents
Die Patientin ist eine 38-jährige Frau, die sich mit Stuhlinkontinenz, Verstopfung und Stressharninkontinenz präsentierte. Es wurde festgestellt, dass sie einen hinteren Vaginalwandprolaps im Stadium II hatte. Sie wünschte sich eine definitive chirurgische Behandlung ihres Prolapses und entschied sich für eine posteriore vaginale Reparatur. Obwohl Belastungsinkontinenz bei urodynamischen Tests nachgewiesen wurde, wurde die Entscheidung getroffen, angesichts ihrer Vorgeschichte von Beckenbodendyssynergie und intermittierender Harnverhalt nicht mit gleichzeitiger Midurethralschlinge fortzufahren. Die Operation war unkompliziert und sie wurde am Tag der Operation entlassen. Ihre Genesung war unauffällig.
Die Patientin ist eine 38-jährige G3P3-Frau mit einer Vorgeschichte von Zöliakie, die sich mit Stuhlinkontinenz, Verstopfung und Stressharninkontinenz in der Praxis für Urogynäkologie vorstellte. Sie hat eine Geschichte von drei vaginalen Geburten, von denen eine Pinzetten-assistiert wurde. Ihr größtes Baby war 7 Pfund 14 Unzen.
Die Patientin berichtete von langjähriger Verstopfung seit ihrer Kindheit, die sich seit ihrer Diagnose von Zöliakie verschlechtert hatte. Ihr folgte die kolorektale Chirurgie und es wurde festgestellt, dass sie eine nicht entspannende Puborektalis bei der Elektromyographie (EMG) hatte, die mit einer Beckenbodendyssynergie übereinstimmt. Sie gab zu, sich während der Defäkation angespannt und vaginale Schienen gemacht zu haben. Sie begann mit einer Darmbehandlung und wurde an eine Beckenphysiotherapie überwiesen, die dazu beitrug, die Belastung zu verringern. Sie hatte auch Symptome von Belastungsinkontinenz, die sich mit der Beckenboden-Physiotherapie verbesserten.
Ihre körperliche Untersuchung stimmte mit dem vorderen und hinteren Vaginalwandprolaps im Stadium II überein. Die hintere Vaginalwand befand sich am Jungfernhäutchen, und es gab nachweisbare rektovaginale Taschen. Die vordere Vaginalwand befand sich 1 cm über dem Jungfernhäutchen. Die apikale Unterstützung und die gesamte vaginale Länge waren normal. Der perineale Körper war normal; Die Genitalpause wurde jedoch um 5 cm vergrößert. Siehe Abbildung 1 für eine grafische Demonstration des präoperativen Prolapses.
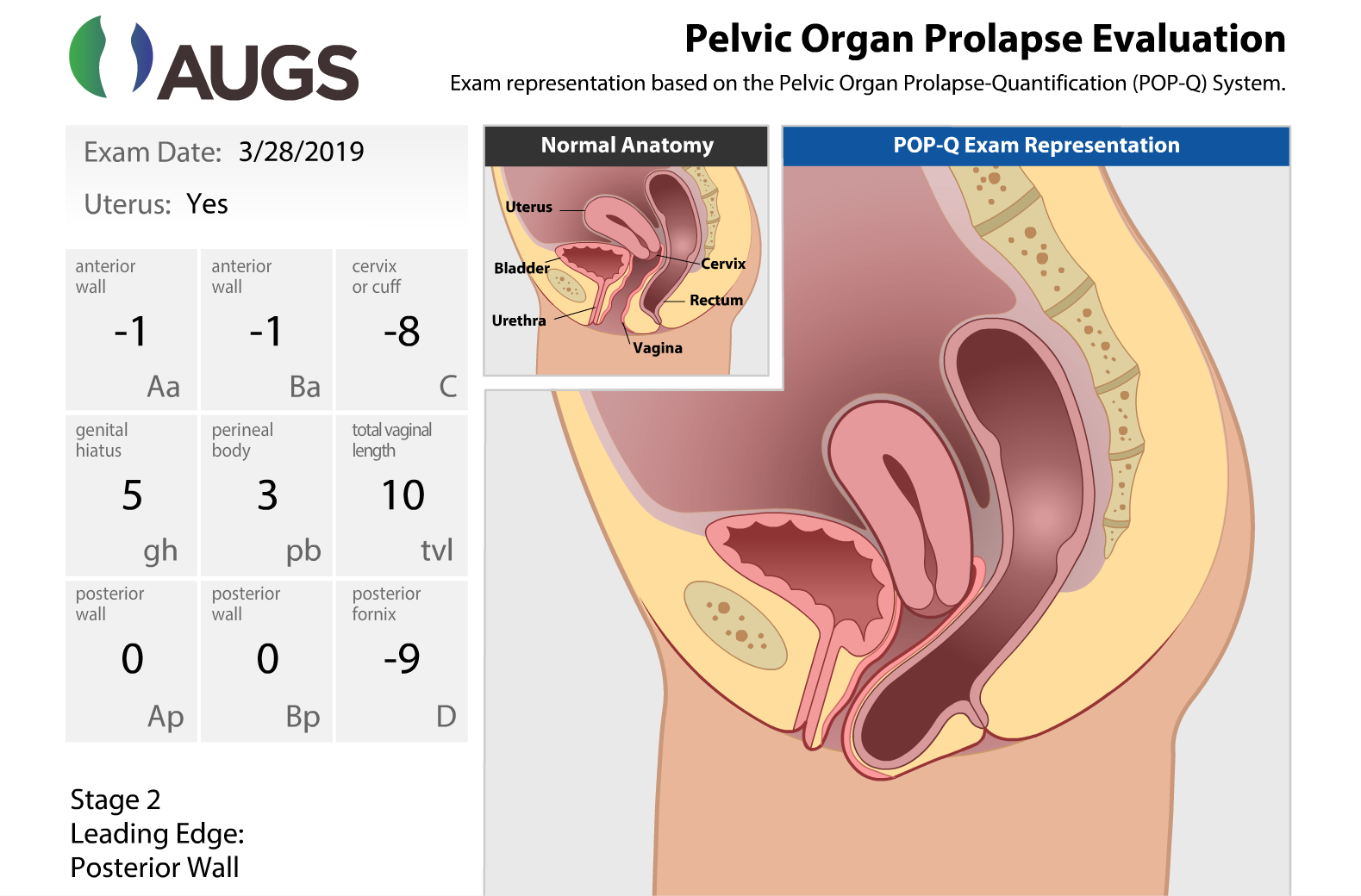
Abbildung 1. POP-Q Messungen
Eine grafische Demonstration präoperativer POP-Q-Messungen.
Verwendung mit Genehmigung der American Urogynecologic Society (AUGS).
Aufgrund eines erhöhten Post-Void-Restbetrags wurde der Patient einem Nierenultraschall unterzogen, wodurch eine Hydronephrose ausgeschlossen wurde.
Sie hatte urodynamische Tests, die Belastungsinkontinenz bei geringem Volumen, Dringlichkeitsinkontinenz und unvollständiges Entleeren zeigten.
Die Behandlung des Vaginalprolapses hängt von den Symptomen und Zielen des einzelnen Patienten ab. Zu den Optionen gehören erwartungsvolles Management, Beckenbodenübungen, Beckenboden-Physiotherapie, Pessar und chirurgisches Management (Abbildung 2). Da die Patientin den Prolaps als störend empfand, lehnte sie die erwartungsvolle Behandlung ab und zog es vor, mit dem definitiven chirurgischen Management fortzufahren.

Abbildung 2. Prolaps-Entscheidungsbaum
Eine Flussdiagrammdarstellung des Prolapse-Entscheidungsbaums.
Die Patientin entschied, dass sie eine rekonstruktive Operation wollte, die minimal-invasiv war und nur ihr eigenes Gewebe (dh kein Netz) betreffen würde.
Wie oben beschrieben, wurde der Patient einem urodynamischen Test unterzogen, der am häufigsten präoperativ durchgeführt wird, um eine mögliche okkulte Stressharninkontinenz zu beurteilen, bei der es sich um Harninkontinenz handelt, die durch die Prolapsreparatur "entlarvt" wird. Während des Tests wird der Prolaps erhöht, um die Reparatur zu simulieren, und der Patient wird durch verschiedene Manöver geführt, um eine Stressinkontinenz im Urin hervorzurufen. Wenn die Patientin während des Tests Harnleckagen hat, hat sie eine 58% ige Chance, nach der Prolapsreparatur Harninkontinenz zu haben. 1 Es besteht eine Wahrscheinlichkeit von 38%, dass der Patient undicht ist, selbst wenn der Test negativ ist, und möglicherweise ein separates abgestuftes Verfahren erfordert, um die Inkontinenz zu beheben. 1
Angesichts des Vorhandenseins von Beckenbodendyssynergie bei früheren Tests, des Vorhandenseins einer signifikanten Detrusorüberaktivität und der Verbesserung der Stressharninkontinenz mit Beckenboden-Physiotherapie wurde dem Patienten geraten, zum Zeitpunkt der Prolapsreparatur nicht mit einer begleitenden Midurethralschlinge fortzufahren. Die Patientin stimmte dem Plan zu und verstand, dass sie postoperativ eine Verschlechterung der Harninkontinenz erfahren kann.
Der hintere Vaginalwandprolaps kann auf verschiedene Arten behandelt werden. Die traditionelle posteriore Kolporrhaphie des nativen Gewebes beinhaltet eine Mittellinienplikation der rektovaginalen Muskularis, während eine ortsspezifische Defektreparatur darauf abzielt, die gebrochenen Kanten der Fibromuscularis wieder anzunähern und alle Defekte zu korrigieren. Alternativ kann die posteriore Kolporrhaphie mit biologischer Transplantataugmentation durchgeführt werden. Traditionelle posteriore Kolporrhaphie des nativen Gewebes und ortsspezifische Defektreparaturen haben ähnliche anatomische und funktionelle Ergebnisse. 2 Ein biologisches Transplantat verbessert das anatomische Ergebnis in der hinteren Wand nicht, und eine Studie zeigte tatsächlich eine erhöhte anatomische Ausfallrate bei porcin-biologischer Transplantataugmentation im Vergleich zu traditionellen oder ortsspezifischen posterioren Kolporrhaphien. arabische Ziffer
Unsere klinische Praxis besteht darin, alle spezifischen Defekte zu behandeln, die zum Zeitpunkt der posterioren Kolporrhaphie gefunden wurden.
Der Patient wurde in den Operationssaal gebracht, wo eine Vollnarkose verabreicht wurde, und eine Kehlkopfmaske Atemwege wurde erhalten. Sequenzielle Kompressionsvorrichtungen wurden an den unteren Extremitäten als venöse Thromboembolieprophylaxe platziert und intravenöses Cefazolin als Antibiotikaprophylaxe verabreicht. Sie wurde in der dorsalen Lithotomieposition in Zuckerstangensteigbügeln platziert. Mit dem gesamten operativen Personal wurde eine Auszeit genommen. Ein Foley-Katheter wurde platziert, um die Blase zu entleeren.
Die vordere Vaginalwandrevision wurde zuerst durchgeführt. Die Fläche der erwarteten Dissektion wurde mit verdünntem 0,25% Marcain mit Adrenalin injiziert. Ein Querschnitt wurde dann auf Höhe der Vaginalwandlappets gemacht, etwa 3 cm proximal zur Harnröhre. Das Vaginalepithel wurde dann sparsam vom darunter liegenden pubocervikalen Bindegewebe abgetrennt und getrimmt, um die redundante Vagina zu entfernen. Der Schnitt wurde dann quer mit einer laufenden 2-0 Vicryl-Naht verschlossen.
Als nächstes wurde die nachträgliche Reparatur durchgeführt. Eine verdünnte Lösung von Marcain mit Epinephrin wurde unter die perineale Haut und die hintere Vaginalwand injiziert. Die abgeschwächte vernarbte perineale Haut wurde herausgeschnitten. Die hintere Vaginalwand wurde scharf vom darunter liegenden Rektum abgetrennt. Die Rektozele wurde dann ortsspezifisch geschlossen; Zunächst wurde festgestellt, dass sich der proximale Rand und beide Seitenränder der rektovaginalen Faszie gelöst hatten. Alle Seiten wurden mit einer laufenden 2-0 PDS-Naht wieder angeschlossen. Es wurde eine Bewässerung durchgeführt, und eine ausgezeichnete Hämostase wurde festgestellt. Überschüssige hintere Vaginalwand wurde herausgeschnitten. Der Schnitt wurde mit 2:0 Vicryl in einem Laufstich bis 3 cm über dem Jungfernhäutchen verschlossen und gehalten. Unterbrochene Stiche von 0 Vicryl wurden gelegt, um den perinealen Körper aufzubauen und die Genitalpause zu verringern. Der Mittellinienschnitt wurde dann laufend mit einer 2-0 Vicryl-Naht geschlossen. Das Perineum wurde mit submukösen und subkutanen unterbrochenen Stichen verschlossen. Es wurde eine abschließende rektale Untersuchung durchgeführt, die bestätigte, dass es keine Stiche im Rektum gab und dass die vordere Rektalwand und der Perinealkörper gut unterstützt wurden. Die Vagina wurde bewässert und die Hämostase sichergestellt. Der Foley-Katheter wurde entfernt und der Eingriff wurde als abgeschlossen eingestuft.
Etwa zwei Stunden nach der Operation unterzog sich der Patient einem Verfüllversuch der Leere. Die Blase wurde über den Foley-Katheter mit 300 ml sterilem Wasser verfüllt. Der Foley-Katheter wurde entfernt, und der Patient konnte mehr als 200 ml entleeren, wodurch er die Studie der Void bestand. Anschließend, weil sie alle Entlassungskriterien erfüllte, ging sie am Tag der Operation nach Hause.
Der Patient wurde zwei Wochen nach der Operation gesehen. Es ging ihr gut und sie leugnete jede vaginale Wölbung oder Entleerungsfunktionsstörung.
Zystoskopie-Gerät mit 70-Grad-Linse, um Harnleiterdüsen zu visualisieren.
Nichts zu offenbaren.
Der Patient, auf den in diesem Videoartikel Bezug genommen wird, hat seine Einverständniserklärung gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
Citations
- Visco AG, Brubaker L, Nygaard I, et al.; Netzwerk für Beckenbodenerkrankungen. Die Rolle präoperativer urodynamischer Tests bei Frauen auf dem Stresskontinent, die sich einer Sakrokolpopexie unterziehen: die randomisierte chirurgische Studie Colpopexy and Urinary Reduction Efforts (CARE). Int urogynecol j Beckenbodendysfunktion. 2008;19(5):607-614. doi:10.1007/s00192-007-0498-2
- Paraiso MF, Barber MD, Muir TW, Walters MD. Rektozele-Reparatur: eine randomisierte Studie mit drei chirurgischen Techniken, einschließlich Transplantataugmentation. Am J Obstet Gynecol. 2006;195(6):1762-1771. doi:10.1016/j.ajog.2006.07.026
Cite this article
Berkowitz LR, Hudson PL. Standortspezifische posteriore Kolporrhaphie und Perineorrhaphie für Rektozele. J Med Einblick. 2022;2022(269). doi:10.24296/jomi/269.


