Vaginale Hysterektomie, Uterosakralbesselspension, vordere Reparatur und Perineorrhaphie
Main Text
Table of Contents
Bei der Patientin handelt es sich um eine 74-jährige Patientin, die sich mit einem lästigen Beckenorganprolaps im Stadium III vorstellte. Sie wünschte sich eine endgültige chirurgische Behandlung ihres Prolapses und entschied sich für eine totale vaginale Hysterektomie, eine uterosakrale Bandsuspension und anteriore/posteriore vaginale Reparaturen. Vor der Operation wurden urodynamische Tests durchgeführt, die keine Belastungsinkontinenz, keine Detrusorüberaktivität und eine normale Blasenkapazität zeigten. Die Operation verlief unkompliziert. Sie wurde noch am selben Tag nach der Operation nach Hause entlassen, und ihre postoperative Genesung war unauffällig.
Bei der Patientin handelt es sich um eine 74-jährige Frau mit einer Vorgeschichte von Bluthochdruck und Typ-2-Diabetes mellitus (unter Metformin), die sich mit Symptomen einer lästigen Scheidenvorwölbung vorstellte, die sie manuell reduzieren musste. Sie zögerte beim Wasserlassen und musste sich manchmal nach vorne beugen, um die Entleerung einzuleiten. Sie leugnete Symptome einer Harninkontinenz und war nicht sexuell aktiv. Sie hatte eine Vorgeschichte von 3 spontanen vaginalen Entbindungen, von denen die größte 7 Pfund 7 Unzen betrug.
Eine Beckenuntersuchung wurde in dorsaler Lithotomieposition durchgeführt. Bei Valsalva fiel die vordere Scheidenwand 2 cm unterhalb des Jungfernhäutchens, der Gebärmutterhals 3 cm über dem Jungfernhäutchen und die hintere Wand 2 cm über dem Jungfernhäutchen vor. Die Scheidenlänge betrug 9 cm. Der Belastungstest für leeren Husten in Rückenlage war negativ für Harnverlust. In Abbildung 1 sehen Sie eine grafische Darstellung des Prolapses.
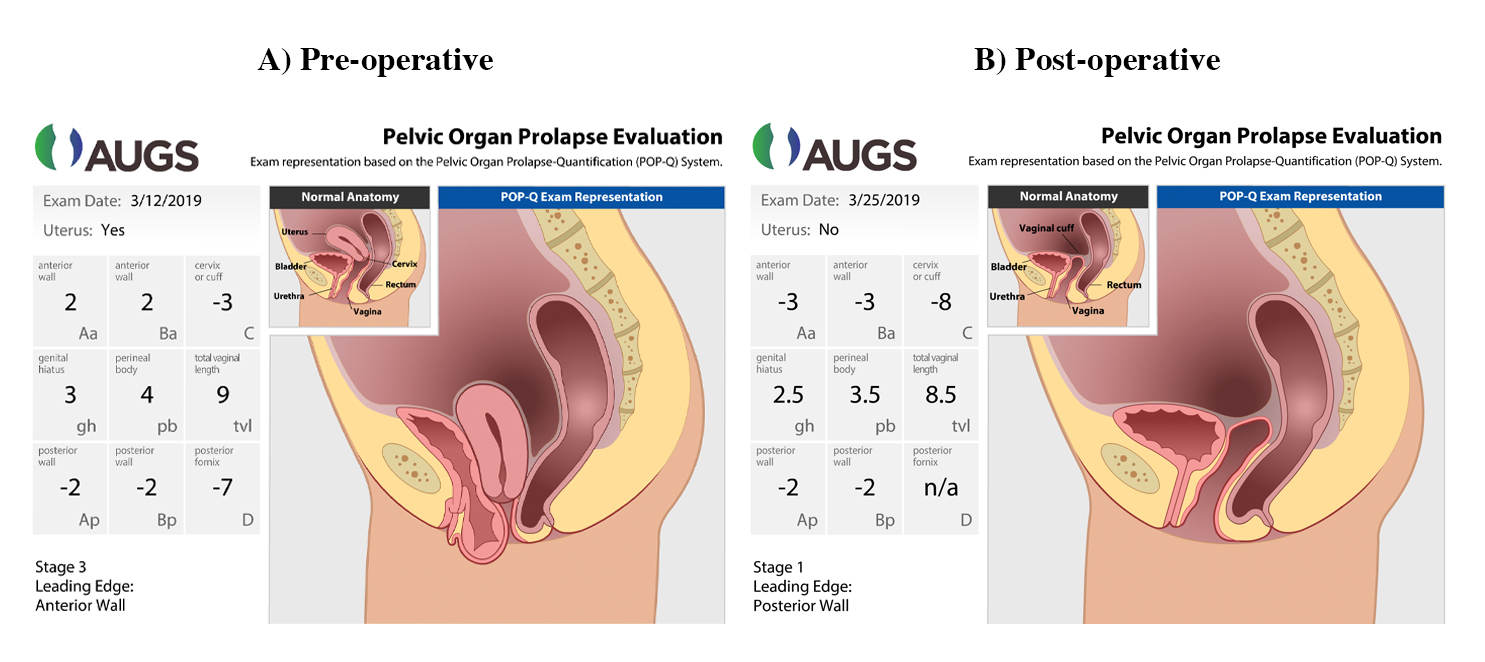
Abbildung 1. Grafische Demonstration prä- und postoperativer POP-Q-Messungen
Verwendung mit Genehmigung der American Urogynecologic Society (AUGS).
Bei dieser Patientin gab es keine Indikation für eine Bildgebung.
Sie hatte urodynamische Tests, die keine okkulte Belastungsinkontinenz (SUI) zeigten. Auf der Grundlage dieser Tests wurde empfohlen, sich zum Zeitpunkt der chirurgischen Korrektur des Beckenorganprolapses keinem Antiinkontinenzverfahren zu unterziehen.
Als nicht gebrechliche 74-jährige Frau umfassten die präoperativen Labore ein großes Blutbild (CBC), Hämoglobin A1c (Hgb A1C), Urinanalyse, Urinkultur und Elektrokardiogramm (EKG). Sie war weder anämisch noch thrombozytopenisch, der Hgb A1C-Wert betrug 6,2 mg/dl und der Urin zeigte keine Anzeichen einer Infektion. Das EKG zeigte einen normalen Sinusrhythmus. Die Patientin war damit für die Operation freigegeben.
Die Behandlung des Prolapses hängt von den Zielen und Vorlieben des Patienten ab. Zu den Optionen gehören abwartende Behandlung, Beckenboden-Physiotherapie, ein Pessar und chirurgische Behandlung. Die Patientin hatte einen symptomatischen, störenden Prolaps und lehnte eine konservative Therapie ab. Sie wünschte sich eine definitive chirurgische Behandlung.
Zu den chirurgischen Optionen für einen apikalen Beckenorganprolaps gehören:
- Vaginale Reparatur mit nativem Gewebe: Es umfasst entweder eine uterosakrale Bandaufhängung oder eine Fixierung des sakrospinalen Bandes. Dieser Eingriff kann auch eine vaginale Hysterektomie sowie anteriore und/oder hintere vaginale Reparaturen umfassen. Die Erfolgsquoten liegen zwischen 81 und 98 %. 1 Das Verletzungsrisiko für Darm oder Blase liegt bei 0–2%. 1. Sonstiges
- Laparoskopische oder robotergestützte Sakrokolpopexie: Es verwendet Polypropylennetz, um die Vagina zu resuspendieren. Dieser Eingriff kann auch eine Hysterektomie beinhalten. Das Risiko eines rezidivierenden Prolapses liegt bei etwa 7 %, aber mit 0–4 % besteht ein etwas höheres Risiko für Harn- oder Darmverletzungen. arabische Ziffer
- Kolpokleis: ein obliteratives Verfahren, bei dem die vordere Scheidenwand an die hintere Scheidenwand genäht wird, wobei die oberen zwei Drittel des Vaginalkanals verschlossen werden. Dieser Eingriff schließt vaginalen Geschlechtsverkehr aus. Es ist sehr langlebig; Das Risiko eines rezidivierenden Prolapses liegt bei ca. 0–2%. 3
Die Patientin wünschte sich ein natives Geweberekonstruktionsverfahren. Sie lehnte eine Augmentation mit einem Transplantat ab.
Wie oben beschrieben, unterzog sich der Patient einem urodynamischen Test, um auf okkulte SUI zu untersuchen, d. h. auf Belastungsinkontinenz, die durch die Prolapsreparatur "entlarvt" wird. Während des Tests wird der Prolaps angehoben, um die chirurgische Reparatur zu simulieren, und der Patient wird durch verschiedene Manöver geführt, um SUI auszulösen. Wenn die Patientin während der Untersuchung eine SUI hat, ist es wahrscheinlicher, dass sie nach der Prolapskorrektur eine SUI hat. 4 Es besteht jedoch die Möglichkeit, dass der Patient auch bei negativem Test ein Leck hat und ein separates stufenweises Verfahren zur Behandlung der Inkontinenz erfordert. 4 Für die Abschätzung des Risikos einer postoperativen de novo SUI nach der Operation wegen Beckenorganprolaps steht ein Risikorechner zur Verfügung. 5. Sonstiges
Der Patient wurde in den Operationssaal gebracht, wo eine Vollnarkose verabreicht wurde. Sie wurde mit einem Endotrachealtubus intubiert. Sie erhielt subkutanes Heparin als venöse Thromboembolieprophylaxe und i.v. Cefazolin als antibiotische Prophylaxe. Sie wurde in die dorsale Lithotomie in Gelbflossensteigbügeln gebracht.
Zuerst wurde die Hysterektomie durchgeführt. Ein Foley-Katheter wurde in die Blase gelegt, und der selbsthaltende Lone Star-Retraktor (Cooper Surgical) wurde für die Retraktion verwendet. Jacobson-Klammern wurden verwendet, um den Gebärmutterhals zu greifen, und eine verdünnte Lösung von Marcain mit Adrenalin wurde umlaufend um den Gebärmutterhals injiziert. Mit Hilfe des Bovie-Kauters wurde ein umlaufender Schnitt um den Gebärmutterhals herum gemacht. Die hintere Sackgasse wurde dann scharf betreten und ein beschwertes Spekulum in die hintere Sackgasse gelegt. Die uterosakralen Bänder wurden dann geklemmt, durchtrennt und beidseitig vernäht. Diese Nähte wurden gehalten. Es wurde versucht, in die vordere Sackgasse einzudringen, was jedoch noch nicht möglich war, so dass das offene Instrument LigaSure Impact (Medtronic USA) zur Koagulation und Durchtrennung des Kardinalband verwendet wurde, wobei die Gebärmuttergefäße entnommen wurden. Das Peritoneum vesicouterine wurde identifiziert und trat scharf ein. Ein Retraktor wurde anterior platziert, um die Blase zu schützen. Mit dem LigaSure wurde das utero-ovarielle Leitbündel koaguliert und durchtrennt. Die Gebärmutter wurde dann für einen dauerhaften Schnitt übergeben. Das Adnexe wurde abgetastet und fühlte sich normal an. Anschließend wurden die Stiele inspiziert und eine ausgezeichnete Hämostase festgestellt.
Der Darm wurde mit feuchten Laparotomieschwämmen verstopft. Die rechte Seite der hinteren Vaginalmanschette wurde mit einer langen Allis gegriffen und gespannt, um das rechte uterosakrale Ligamentum visuell zu lokalisieren. Anschließend wurden zwei 0-Polydioxanon (PDS)-Nähte etwa 1–2 cm über dem Niveau der Sitzbeinwirbelsäule im Ligamentum uterosacralis verankert. Die gleiche Prozedur wurde dann auf der linken Seite durchgeführt. Die vier PDS-Nähte wurden dann auf Spannung gehalten, während eine Zystoskopie durchgeführt wurde, und es wurde ein beidseitig lebhafter Harnleiterausfluss bestätigt.
Die Aufmerksamkeit richtete sich dann auf die vordere Kolporrhaphie. Allis-Klammern wurden entlang der Mittellinie der vorderen Scheidenwand platziert und Marcain mit Epinephrin verdünnt entlang der vorderen Scheidenwand injiziert. Entlang der vorderen Scheidenwand wurde ein vertikaler Mittellinienschnitt gemacht und das Epithel mit einer Metzenbaum-Schere vom darunter liegenden Gewebe präpariert. Die Stimulation der darunterliegenden vaginalen Muscularis und Adventitia erfolgte mit einer verlaufenden verzögert resorbierbaren Naht. Überflüssige Vaginalschleimhaut wurde abgeschnitten und der Vaginalschnitt mit einer verzögert resorbierbaren Naht verschlossen. Die uterosakralen Bandaufhängungsnähte wurden dann beidseitig durch die Vaginalspitze gelegt und gehalten. Die Vaginalmanschette wurde mit einer verzögert resorbierbaren Naht vertikal verschlossen. Die uterosakralen Bandaufhängungsnähte wurden gebunden, wodurch die vaginale Spitze aufgehoben wurde. Es wurde eine Zystourethroskopie durchgeführt und die Blase inspiziert. Es waren keine Läsionen, Tumore oder Steine in der Blase zu sehen. Der bilaterale Harnleiterefflux wurde mit zuvor verabreichtem Phenazopyridin visualisiert. Die Integrität der Harnröhre wurde bestätigt.
Die Aufmerksamkeit richtete sich dann auf die Perineorrhaphie und die hintere Kolporrhaphie. Das hintere Jungfernhäutchen wurde beidseitig mit Allis-Klammern gegriffen, um das Eindringen von drei Fingern zu ermöglichen. Der Bereich der zu erwartenden Dissektion wurde dann mit 0,25%igem Marcain mit Epinephrin injiziert. Anschließend wurde ein rautenförmiger Schnitt über der perinealen Körperhaut und dem hinteren Vaginalepithel gemacht. Anschließend wurde ein Vaginalschnitt in der Mittellinie vom Perineum bis zum proximalen Rand der Rektozele vorgenommen. Anschließend wurde das Vaginalepithel vom darunterliegenden rektovaginalen Bindegewebe präpariert. Die rektovaginale fibromuskuläre Schicht wurde dann in der Mittellinie mit einer verzögert resorbierbaren Naht in laufender Weise geschnitten. Das überschüssige Vaginalepithel wurde abgeschnitten. Die Bulbocavernosus-Muskeln wurden in der Mittellinie mit unterbrochener 0-Polyglactin-Naht plikiert, gefolgt von der transversalen Dammmuskulatur. Der Mittellinienschnitt wurde dann laufend mit einer verzögert resorbierbaren Naht verschlossen. Die rektale Untersuchung bestätigte keine Verletzung des Enddarms.
Etwa zwei Stunden nach der Operation unterzog sich die Patientin einem Verfüllentleerungsversuch. Die Blase wurde über den Foley-Katheter mit 300 ml sterilem Wasser gefüllt. Der Foley-Katheter wurde entfernt, und der Patient konnte mehr als 200 ml entleeren und damit den Versuch der Leere bestehen. Anschließend erfüllte sie alle Entlassungskriterien und wurde am Tag der Operation nach Hause entlassen. Wir schicken mehr als 90 % unserer Patienten am Tag der Operation mit unserem Enhanced Recovery After Surgery-Protokoll nach Hause.
Trotz der Tatsache, dass die meisten Patientinnen, die sich einer vaginalen Hysterektomie unterziehen, noch am selben Tag der Operation erfolgreich entlassen werden können,6 kann es sein, dass bis zu einem Drittel dieser Patientinnen aufgrund leichter postoperativer Komplikationen, wie z. B. verlängerter postanästhesiebedingter Effekte, über Nacht bleiben müssen. 7. Sonstiges
Die Patientin wurde zwei Wochen und sieben Wochen nach der Operation untersucht. Bei beiden Besuchen ging es ihr gut und sie leugnete jeglichen Prolaps, Inkontinenz oder Blasenentleerungsstörungen. Siehe Abbildung 1B für postoperative POP-Q-Messungen.
- Lone Star selbsthaltender Retraktor (Cooper Surgical)
- Heaney gebogene Hysterektomie-Klemme
- LigaSure Impact offenes Instrument (Medtronic Deutschland)
- Zystoskopiegerät mit 70-Grad-Linse zur Betrachtung von Harnleiterstrahlen
Nichts zu verraten.
Der Patient, auf den in diesem Videoartikel Bezug genommen wird, hat sein Einverständnis gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
References
- Margulies RU, Rogers MAM, Morgan DM. Ergebnisse der transvaginalen uterosakralen Ligamentaufhängung: systematische Überprüfung und Metaanalyse. Am J Geburtshilfe Gynecol. 2010;202(2):124-134. doi:10.1016/j.ajog.2009.07.052.
- Nosti PA, Andy UU, Kane S, et al. Ergebnisse der abdominalen und minimalinvasiven Sakrokolpopexie: eine retrospektive Kohortenstudie. Weibliches Becken Med Reconstr Surg. 2014;20(1):33-37. doi:10.1097/spv.000000000000000036.
- Zebede S, Smith AL, Plowright LN, Hegde A, Aguilar VC, Davila GW. Obliterative LeFort-Kolpokleese bei einer großen Gruppe älterer Frauen. Geburtshilfe Gynäkologie. 2013;121(2 Teil 1):279-284. doi:10.1097/AOG.0b013e31827d8fdb.
- Visco AG, Brubaker L, Nygaard I, et al. Netzwerk von Beckenbodenerkrankungen. Die Rolle präoperativer urodynamischer Tests bei Frauen auf dem Stresskontinent, die sich einer Sakrokolpopexie unterziehen: die randomisierte chirurgische Studie Colpopexy and Urinary Reduction Efforts (CARE). Int Urogynecol J Beckenboden-Dysfunktion. 2008;19(5):607-614. doi:10.1007/s00192-007-0498-2.
- Jelovsek JE, Chagin K, Brubaker L, et al. Netzwerk von Beckenbodenerkrankungen. Ein Modell zur Vorhersage des Risikos einer De-novo-Belastungsinkontinenz bei Frauen, die sich einer Beckenorganprolapsoperation unterziehen. Geburtshilfe Gynäkologie. 2014;123(2 Teil 1):279-287. doi:10.1097/AOG.000000000000000094.
- Ambulante vaginale Hysterektomie: Optimierung des perioperativen Managements für die Entlassung am selben Tag. Geburtshilfe Gynäkologie. 2012;120:1355-61. doi:10.1097/AOG.0b013e3182732ece.
- Liu L, Yi J, Cornella J, Butterfield R, Buras M, Wasson M. Ausfluss am selben Tag nach vaginaler Hysterektomie mit Beckenbodenrekonstruktion: Pilotstudie. J Minim Invasive Gynäkologie. 2019 Apr 10;27(2):498-503. doi:10.1016/j.jmig.2019.04.010.
Cite this article
Von Bargen EC, Hudson PL, Berkowitz LR. Vaginale Hysterektomie, uterosakrale Bandaufhängung, anteriore Reparatur und Perineorrhaphie. J Med Einblick. 2023;2023(267). doi:10.24296/jomi/267.



