Histerectomía vaginal, suspensión del ligamento uterosacro, reparación anterior y perineorrafia
Main Text
Table of Contents
La paciente es una mujer de 74 años que presentó un molesto prolapso de órganos pélvicos en estadio III. Deseaba un tratamiento quirúrgico definitivo para su prolapso y optó por la histerectomía vaginal total, la suspensión del ligamento uterosacro y las reparaciones vaginales anterior / posterior. Se sometió a pruebas urodinámicas antes de la cirugía que no mostraron incontinencia urinaria de esfuerzo, ni hiperactividad del detrusor y capacidad vesical normal. La cirugía no fue complicada. Fue dada de alta a casa el mismo día de la cirugía, y su recuperación postoperatoria no fue notable.
La paciente es una mujer de 74 años con antecedentes médicos de hipertensión y diabetes mellitus tipo 2 (con metformina) que presentó síntomas de protuberancia vaginal molesta que tuvo que reducir manualmente. Tenía vacilación urinaria y a veces tenía que inclinarse hacia adelante para iniciar la micción. Ella negó los síntomas de incontinencia urinaria y no era sexualmente activa. Tenía antecedentes de 3 partos vaginales espontáneos, el mayor de los cuales fue de 7 lb 7 oz.
Se realizó un examen pélvico en posición de litotomía dorsal. Con Valsalva, la pared vaginal anterior prolapsó 2 cm por debajo del himen, el cuello uterino 3 cm por encima del himen y la pared posterior 2 cm por encima del himen. La longitud vaginal era de 9 cm. La prueba de esfuerzo para la tos en decúbito supino vacío fue negativa para la pérdida urinaria. Consulte la Figura 1 para una demostración gráfica del prolapso.
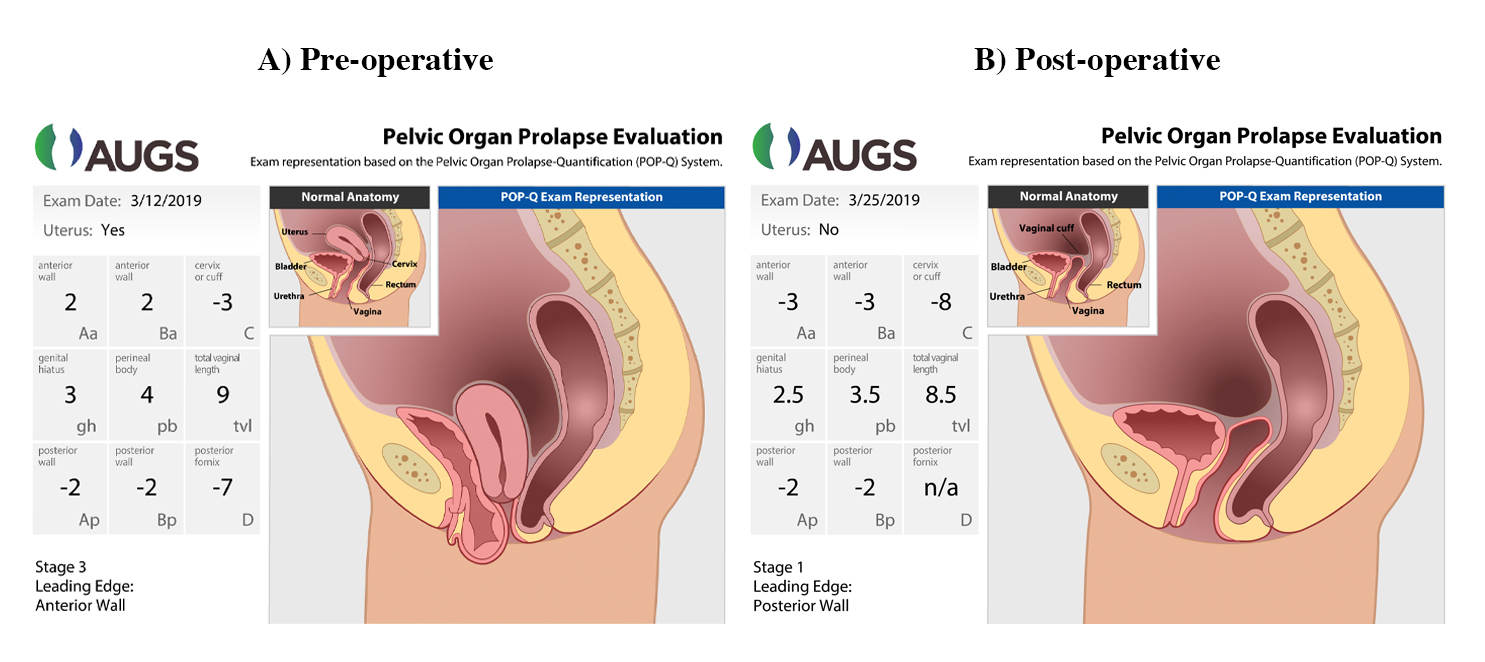
Figura 1. Demostración gráfica de mediciones POP-Q pre y postoperatorias
Usado con permiso de la Sociedad Americana de Uroginecología (AUGS).
No hubo indicación de imagen para este paciente.
Se sometió a pruebas urodinámicas que no demostraron incontinencia urinaria de esfuerzo oculta (IUE). Con base en esta prueba, se recomendó que no se sometiera a un procedimiento antiincontinencia en el momento de la corrección quirúrgica del prolapso de órganos pélvicos.
Como mujer no frágil de 74 años, los laboratorios preoperatorios incluyeron hemograma completo (CSC), hemoglobina A1c (Hgb A1C), análisis de orina, urocultivo y electrocardiograma (ECG). No estaba anémica ni trombocitopénica, la Hgb A1C era de 6,2 mg/dl y la orina no tenía evidencia de infección. El ECG mostró un ritmo sinusal normal. Por lo tanto, el paciente fue autorizado para la cirugía.
El tratamiento del prolapso depende de los objetivos y preferencias del paciente. Las opciones incluyen manejo expectante, fisioterapia del piso pélvico, un pesario y manejo quirúrgico. El paciente tenía prolapso sintomático y molesto y rechazó la terapia conservadora. Ella deseaba un manejo quirúrgico definitivo.
Las opciones quirúrgicas para el prolapso de órganos pélvicos apicales incluyen:
- Reparación vaginal con tejido nativo: Incluye una suspensión del ligamento uterosacro o la fijación del ligamento sacroespinoso. Este procedimiento también puede incluir una histerectomía vaginal, así como reparaciones vaginales anteriores y / o posteriores. Las tasas de éxito oscilan entre el 81 y el 98%. 1 El riesgo de lesión intestinal o vesical es del 0-2%. 1
- Sacrocolpopexia laparoscópica o robótica: Utiliza malla de polipropileno para resuspender la vagina. Este procedimiento también puede incluir una histerectomía. El riesgo de prolapso recurrente es de aproximadamente el 7%, pero existe un riesgo ligeramente mayor de lesión urinaria o intestinal del 0-4%. número arábigo
- Colpocleisis: un procedimiento obliterativo que se logra suturando la pared vaginal anterior a la pared vaginal posterior, cerrando los dos tercios superiores del canal vaginal. Este procedimiento excluye el coito vaginal. Es muy duradero; El riesgo de prolapso recurrente es de aproximadamente 0-2%. 3
El paciente deseaba un procedimiento reconstructivo de tejido nativo. Ella rechazó el aumento con un injerto.
Como se describió anteriormente, el paciente se sometió a pruebas urodinámicas para evaluar la IUE oculta, que es la incontinencia urinaria de esfuerzo que se "desenmascara" con la reparación del prolapso. Durante la prueba, el prolapso se eleva para simular la reparación quirúrgica, y el paciente es llevado a través de varias maniobras para provocar IUE. Si el paciente tiene IUE durante la prueba, es más probable que tenga IUE después de la reparación del prolapso. 4 Sin embargo, existe la posibilidad de que el paciente tenga fugas incluso si la prueba es negativa y puede requerir un procedimiento por etapas separado para tratar la incontinencia. 4 Se dispone de una calculadora de riesgo para estimar el riesgo de IUE posoperatoria de novo después de la cirugía para el prolapso de órganos pélvicos. 5
El paciente fue llevado al quirófano donde se le administró anestesia general. Fue intubada con un tubo endotraqueal. Recibió heparina subcutánea como profilaxis de tromboembolismo venoso y cefazolina IV como profilaxis antibiótica. Fue colocada en la posición de litotomía dorsal en estribos de aleta amarilla.
La histerectomía se realizó primero. Se colocó un catéter de Foley en la vejiga, y se utilizó el retractor de autoretención Lone Star (Cooper Surgical) para la retracción. Se utilizaron pinzas de Jacobson para agarrar el cuello uterino, y se inyectó una solución diluida de Marcaine con epinefrina circunferencialmente alrededor del cuello uterino. Usando cauterización de Bovie, se hizo una incisión circunferencial alrededor del cuello uterino. El callejón sin salida posterior se introdujo bruscamente y se colocó un espéculo ponderado en el callejón sin salida posterior. Los ligamentos uterosacros fueron luego pinzados, cortados y ligados con sutura bilateralmente. Estas suturas se sostuvieron. Se intentó entrar en el callejón sin salida anterior, pero esto aún no era posible, por lo que se utilizó el instrumento abierto LigaSure Impact (Medtronic USA) para coagular y cortar el ligamento cardinal, tomando los vasos uterinos en el proceso. El peritoneo vesicouterina fue identificado y entró bruscamente. Se colocó un retractor anteriormente para proteger la vejiga. Usando el LigaSure, el haz vascular utero-ovárico fue coagulado y cortado. El útero fue entregado para una sección permanente. Los anexos se palpaban y se sentían normales. Luego se inspeccionaron los pedículos y se observó una excelente hemostasia.
El intestino estaba lleno de esponjas de laparotomía húmedas. El lado derecho del manguito vaginal posterior se agarró con un Allis largo y se puso en tensión para localizar visualmente el ligamento uterosacro derecho. Dos suturas de 0-polidioxanona (PDS) se anclaron en el ligamento uterosacro aproximadamente 1-2 cm por encima del nivel de la columna isquiática. El mismo procedimiento se realizó en el lado izquierdo. Las cuatro suturas de PDS se mantuvieron en tensión mientras se realizaba la cistoscopia, y se confirmó el eflujo ureteral enérgico bilateral.
La atención se dirigió entonces a la colporrafia anterior. Se colocaron pinzas Allis a lo largo de la línea media de la pared vaginal anterior, y se inyectó Marcaine diluido con epinefrina a lo largo de la pared vaginal anterior. Se realizó una incisión vertical en la línea media a lo largo de la pared vaginal anterior, y el epitelio se diseccionó del tejido subyacente con tijeras de Metzenbaum. La plicatura de la muscular vaginal subyacente y la adventicia se realizó utilizando una sutura absorbible retardada. Se recortó la mucosa vaginal redundante y la incisión vaginal se cerró con una sutura absorbible retardada. Las suturas de suspensión del ligamento uterosacro se colocaron a través del ápice vaginal bilateralmente y se sostuvieron. El manguito vaginal se cerró con una sutura absorbible retardada de forma vertical. Las suturas de suspensión del ligamento uterosacro fueron atadas, suspendiendo así el ápice vaginal. Se realizó una cistouretroscopia y se inspeccionó la vejiga. No se observaron lesiones, tumores o cálculos en la vejiga. El eflujo ureteral bilateral se visualizó con fenazopiridina administrada previamente. Se confirmó la integridad uretral.
La atención se dirigió entonces a la perineorrafia y la colporrafia posterior. El himen posterior se agarró a ambos lados con pinzas Allis para permitir la entrada de tres dedos. El área de disección anticipada se inyectó con Marcaine al 0,25% con epinefrina. Luego se hizo una incisión en forma de diamante sobre la piel perineal del cuerpo y el epitelio vaginal posterior. Luego se hizo una incisión vaginal en la línea media desde el perineo hasta el borde proximal del rectocele. Luego se diseccionó el epitelio vaginal del tejido conectivo rectovaginal subyacente. La capa fibromuscular rectovaginal se plicó en la línea media utilizando sutura absorbible retardada en forma de carrera. El exceso de epitelio vaginal fue recortado. Los músculos bulbocavernosos se plicaron en la línea media con sutura 0-poliglactina interrumpida seguida de los músculos perineales transversales. La incisión de la línea media se cerró en forma de correr utilizando una sutura absorbible retardada. El examen rectal confirmó que no había lesión en el recto.
Aproximadamente dos horas después de la cirugía, el paciente se sometió a un ensayo de micción de relleno. La vejiga se llenó a través del catéter de Foley con 300 ml de agua estéril. Se retiró el catéter de Foley y el paciente pudo vaciar más de 200 ml, pasando así la prueba de vacío. Posteriormente, cumplió con todos los criterios de alta y fue dada de alta el día de la cirugía. Enviamos a más del 90% de nuestros pacientes a casa el día de la cirugía con nuestro protocolo de recuperación mejorada después de la cirugía.
A pesar de que la mayoría de las pacientes sometidas a histerectomías vaginales pueden ser dadas de alta con éxito el mismo día de la cirugía,6 hasta un tercio de estas pacientes pueden ser necesarias para pasar la noche debido a complicaciones postoperatorias leves, como efectos postanestésicos prolongados. 7
El paciente fue visto a las dos semanas y siete semanas después de la cirugía. Le estaba yendo bien en ambas visitas y negó cualquier prolapso, incontinencia o disfunción miccional. Consulte la Figura 1B para las mediciones postoperatorias de POP-Q.
- Retractor autoretenedor Lone Star (Cooper Surgical)
- Pinza de histerectomía curva de Heaney
- Instrumento abierto LigaSure Impact (Medtronic USA)
- Equipo de cistoscopia con lente de 70 grados para ver chorros ureterales
Nada que revelar.
El paciente al que se hace referencia en este artículo de video ha dado su consentimiento informado para ser filmado y es consciente de que la información y las imágenes se publicarán en línea.
References
- Margulies RU, Rogers MAM, Morgan DM. Resultados de la suspensión del ligamento uterosacro transvaginal: revisión sistemática y metanálisis. Am J Obstet Gynecol. 2010;202(2):124-134. doi:10.1016/j.ajog.2009.07.052.
- Nosti PA, Andy UU, Kane S, et al. Resultados de la sacrocolpopexia abdominal y mínimamente invasiva: un estudio de cohorte retrospectivo. Cirugía Médica Pelvvic Femenina. 2014;20(1):33-37. doi:10.1097/spv.0000000000000036.
- Zebede S, Smith AL, Plowright LN, Hegde A, Aguilar VC, Dávila GW. Colpocleisis obliterativa de LeFort en un gran grupo de mujeres mayores. Obstet Gynecol. 2013;121(2 parte 1):279-284. doi:10.1097/AOG.0b013e31827d8fdb.
- Visco AG, Brubaker L, Nygaard I, et al. Red de trastornos del suelo pélvico. El papel de las pruebas urodinámicas preoperatorias en mujeres con continente de estrés sometidas a sacrocolpopexia: el ensayo quirúrgico aleatorizado de colpopexia y esfuerzos de reducción urinaria (CARE). Int urogynecol J suelo pélvico disfunto. 2008;19(5):607-614. doi:10.1007/s00192-007-0498-2.
- Jelovsek JE, Chagin K, Brubaker L, et al. Red de trastornos del suelo pélvico. Un modelo para predecir el riesgo de incontinencia urinaria de esfuerzo de novo en mujeres sometidas a cirugía de prolapso de órganos pélvicos. Obstet Gynecol. 2014;123(2 parte 1):279-287. doi:10.1097/AOG.0000000000000094.
- Zakaria MA, Levy BS. Histerectomía vaginal ambulatoria: optimización del manejo perioperatorio para el alta el mismo día. Obstet Gynecol. 2012;120:1355-61. doi:10.1097/AOG.0b013e3182732ece.
- Liu L, Yi J, Cornella J, Butterfield R, Buras M, Wasson M. Alta en el mismo día después de la histerectomía vaginal con reconstrucción del suelo pélvico: estudio piloto. J Minim Gynecol Invasivo. 2019 Abril 10;27(2):498-503. doi:10.1016/j.jmig.2019.04.010.
Cite this article
Von Bargen EC, Hudson PL, Berkowitz LR. Histerectomía vaginal, suspensión del ligamento uterosacro, reparación anterior y perineorrafia. J Med Insight. 2023;2023(267). doi:10.24296/jomi/267.



