साइनस ट्रैक्ट एंडोस्कोपी के माध्यम से अग्नाशयी debridement
Main Text
Table of Contents
साइनस ट्रैक्ट एंडोस्कोपी (एसटीई) मृत या संक्रमित ऊतक के विघटन के लिए एक न्यूनतम-इनवेसिव तकनीक है। एसटीई का उपयोग आमतौर पर संक्रमित अग्नाशय या पेरिपैन्क्रियाटिक नेक्रोसिस के उपचार के लिए किया जाता है, हालांकि अन्य अनुप्रयोगों का वर्णन किया गया है। STE में एक percutaneous नाली का प्लेसमेंट शामिल है, जिसके बाद नाली पथ के फ्लोरोस्कोपिक रूप से निर्देशित फैलाव के बाद एक काम करने वाले म्यान के प्लेसमेंट के लिए अनुमति दी जाती है। एक एंडोस्कोप तब म्यान के माध्यम से पेश किया जाता है और परिगलित ऊतक को डिब्रेड करने के लिए उपयोग किया जाता है। एक नाली को तब प्रक्रिया के समापन पर एक ही पथ के माध्यम से प्रतिस्थापित किया जाता है। इस मामले में हम एक दर्दनाक अग्नाशय की चोट के कारण संक्रमित पेरिपैन्क्रियाटिक नेक्रोसिस को डिब्रेड करने के लिए एसटीई का उपयोग करते हैं और एक एंटरिक फिस्टुला द्वारा जटिल होते हैं।
तीव्र अग्नाशयशोथ संयुक्त राज्य अमेरिका में प्रति वर्ष 275,000 से अधिक लोगों को प्रभावित करता है। लगभग 20% नेक्रोसिस विकसित करते हैं और उनमें से 10-20% संक्रमित परिगलन विकसित करते हैं। संक्रमित अग्नाशय या peripancreatic परिगलन नेक्रोटाइज़िंग अग्नाशयशोथ में हस्तक्षेप के लिए प्राथमिक संकेत है। 1, 2
हमारा रोगी एक 58 वर्षीय पुरुष है जो मोटर वाहन की टक्कर में शामिल था और अग्न्याशय सहित कई चोटों का सामना करना पड़ा। उन्हें शुरू में एक अन्य अस्पताल में प्रबंधित किया गया था जहां उन्होंने एंडोस्कोपिक प्रतिगामी कोलेन्जियोपैन्क्रियाटोग्राफी और अग्नाशयी वाहिनी स्टेंटिंग की थी। उन्होंने एक रोगसूचक तीव्र पेरिपैन्क्रियाटिक द्रव संग्रह विकसित किया और पर्कुटेनियस जल निकासी से गुजरा, जिससे संक्रमण का पता चला। जब उनके पेरिपैन्क्रियाटिक संग्रह का समाधान नहीं हुआ, तो उनकी नालियों को ऊपर उठाया गया। एक अवर बाएं रेट्रोपेरिटोनियल संग्रह में काफी सुधार हुआ, लेकिन उन्होंने अग्नाशय की पूंछ से सटे एक लगातार नेक्रोटिक संग्रह विकसित किया जो पर्क्यूटेनियस जल निकासी के साथ सुधार नहीं हुआ। एक फ्लोरोस्कोपिक नाली इंजेक्शन ने प्रदर्शित किया कि संग्रह ने छोटे आंत्र के साथ संवाद किया। उन्हें लगातार पेट में दर्द था और रुक-रुक कर ज्वर था और इसलिए उन्हें हमारे पास भेजा गया था।
शारीरिक परीक्षा ने सामान्य महत्वपूर्ण संकेतों के साथ एक स्वस्थ दिखने वाले व्यक्ति का खुलासा किया। सिर, गर्दन और कार्डियोपल्मोनरी परीक्षा सभी सामान्य थे। उसका पेट नरम और हल्के से बाएं हेमियाब्डोमेन में कोमल था। उनके पास पीप आउटपुट के साथ पार्श्व पेट से उभरे हुए दो 24 Fr नालियां थीं।
एक पेट सीटी स्कैन ने बाएं ऊपरी चतुर्थांश (चित्रा 1) में अग्नाशय की पूंछ से सटे दीवारों वाले परिगलन के 6 सेमी संग्रह द्वारा लगातार 9 सेमी दिखाया।
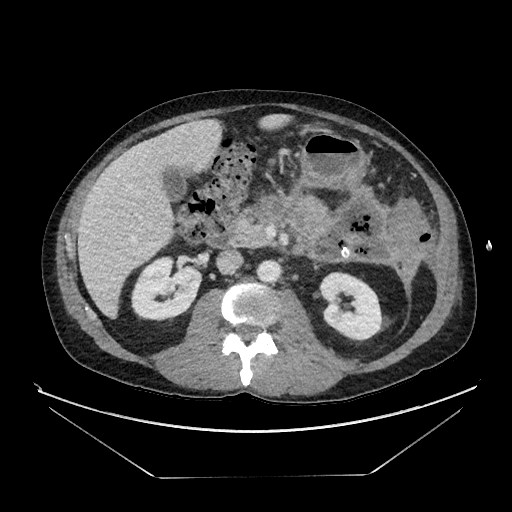
चित्र 1. रोगी का सीटी स्कैन हवा युक्त अग्नाशयी पूंछ के आसपास के क्षेत्र में एक परिगलित संग्रह दिखा रहा है और percutaneous नाली मौजूद के साथ.
अधिकांश पेरिपैन्क्रियाटिक नेक्रोसिस तीव्र अग्नाशयशोथ के परिणामस्वरूप होता है, जो आमतौर पर इथेनॉल उपयोग या पित्त पथरी के कारण होता है। आघात-प्रेरित परिगलन जैसे कि इस मामले में अपेक्षाकृत दुर्लभ है। अधिकांश अग्नाशयशोथ हल्का होता है और इसके परिणामस्वरूप स्थानीय जटिलताएं नहीं होती हैं जैसे कि पेरिपैन्क्रियाटिक द्रव संग्रह या नेक्रोसिस। जब ये होते हैं, तो उन्हें पहले गैर-हस्तक्षेपात्मक रूप से प्रबंधित किया जाना चाहिए, और नेक्रोसिस या द्रव संग्रह अधिकांश मामलों में हल हो जाएगा। जब नेक्रोसिस या द्रव संग्रह जारी रहता है, तो वे इस मामले में संक्रमण के लिए जोखिम में होते हैं। जब संक्रमण होता है, तो इसे एक स्टेप-अप दृष्टिकोण का उपयोग करके प्रबंधित किया जाना चाहिए जिसमें एक न्यूनतम इनवेसिव जल निकासी प्रक्रिया (या तो एंडोस्कोपिक या पर्क्यूटेनियस) पहला कदम है। 20-40% समय यह संक्रमण को हल करेगा। जब ऐसा नहीं होता है, तो नेक्रोसेक्टोमी आमतौर पर आवश्यक होती है। 2–4
हमारे लिए प्रस्तुति के समय, रोगी के लिए कई विकल्प थे। निरंतर percutaneous जल निकासी अंततः इस मामले में संग्रह को हल कर सकता है, लेकिन चल रहे बाहरी जल निकासी के कई हफ्तों की कीमत पर। इस रोगी का परिगलित संग्रह ट्रांसगैस्ट्रिक जल निकासी के लिए उपयुक्त नहीं था, क्योंकि यह पेट के अलावा नहीं था। वीडियो-असिस्टेड रेट्रोपेरिटोनियल डिब्रिडमेंट (VARD) या साइनस ट्रैक्ट एंडोस्कोपी (STE) इस रोगी के लिए न्यूनतम-इनवेसिव विकल्प हैं। ओपन सर्जिकल नेक्रोसेक्टॉमी भी संभव हो सकती थी।
हमने इस मामले में एसटीई को चुना क्योंकि संग्रह का कुल आकार अपेक्षाकृत छोटा था, और एंटरिक फिस्टुला की उपस्थिति ने घाव की जटिलताओं की संभावना को बढ़ा दिया, जिसे एसटीई द्वारा कम किया जाएगा।
हाल के वर्षों में संक्रमित अग्नाशयी परिगलन के उपचार के लिए एक न्यूनतम-इनवेसिव, स्टेप-अप दृष्टिकोण के लिए खुली सर्जरी से बदलाव देखा गया है। 2–4 यह लेख STE का वर्णन करता है, जो न्यूनतम-इनवेसिव नेक्रोसेक्टॉमी की एक महत्वपूर्ण तकनीक है। 5 एसटीई और अन्य न्यूनतम-इनवेसिव तकनीकों के स्टेप-अप दृष्टिकोण और उपयोग ने संक्रमित अग्नाशयी परिगलन के लिए हस्तक्षेप से गुजरने वाले रोगियों के लिए रुग्णता और मृत्यु दर में काफी कमी आई है। 6 नियोजित सटीक तकनीक के बावजूद, सामान्य प्रबंधन सिद्धांतों में परिगलन को दीवार बंद करने की अनुमति देने के लिए शुरुआती गैर-इंटरवेंशनल प्रबंधन, न्यूनतम-इनवेसिव जल निकासी के साथ प्रारंभिक हस्तक्षेप, और न्यूनतम-इनवेसिव नेक्रोसेक्टॉमी स्पष्ट रूप से सीमांकित परिगलन को संबोधित करना शामिल है।
हालांकि यह लेख संक्रमित पेरिपैन्क्रियाटिक नेक्रोसिस के उपचार के लिए एसटीई के उपयोग को दर्शाता है, यह समझना महत्वपूर्ण है कि एसटीई को अनुकूलित करने के लिए अन्य तकनीकें क्या उपलब्ध हैं। उपयोग की जाने वाली मुख्य अन्य तकनीकें VARD और transgastric necrosectomy हैं, जिन्हें एंडोस्कोपिक या शल्य चिकित्सा द्वारा किया जा सकता है। VARD को परिगलन में एक retroperitoneal खिड़की की आवश्यकता होती है और पैराकोलिक गटर के लिए बड़ी मात्रा में परिगलन ट्रैकिंग के त्वरित debridement के लिए इष्टतम रूप से अनुकूल है। इसमें नेक्रोसिस गुहा तक पहुंचने के लिए नाली पर किया गया एक कटडाउन शामिल है। 7 ट्रांसगैस्ट्रिक नेक्रोसेक्टोमी एक पसंदीदा मार्ग है जब परिगलन गुहा में एक स्पष्ट ट्रांसगैस्ट्रिक खिड़की होती है जिसमें पीछे के पेट के साथ निरंतरता में परिगलन बोझ का बहुमत होता है। एंडोस्कोपिक ट्रांसगैस्ट्रिक जल निकासी और डिब्रिडमेंट और वीएआरडी को हाल ही में दो यादृच्छिक परीक्षणों में खुले नेक्रोसेक्टॉमी के साथ अनुकूल रूप से तुलना की गई है। 3,8,9 दोनों को डिब्रिडमेंट के बाद नए-शुरुआत अंग विफलता की घटनाओं को कम करने के लिए दिखाया गया था। एंडोस्कोपिक डिब्रिडेमेंट के परिणामस्वरूप सर्जिकल नेक्रोसेक्टॉमी की तुलना में मृत्यु दर और बाहरी फिस्टुला गठन में भी कमी आई। इसके मुख्य नुकसान ट्रांसगैस्ट्रिक एक्सेस के लिए एनाटॉमिक आवश्यकताएं हैं और कई रीइंटरवेंशन (औसत 3, दो अलग-अलग यादृच्छिक परीक्षणों में) की लगातार आवश्यकता होती है। 9,10 एक स्टेप-अप प्रोटोकॉल के हिस्से के रूप में किए गए वीएआरडी के परिणामस्वरूप लैपरोटॉमी के माध्यम से किए गए नेक्रोसेक्टोमी की तुलना में मधुमेह मेलिटस की कम लागत और कम दर हुई, लेकिन मृत्यु दर लाभ का उत्पादन नहीं किया और न ही फिस्टुला गठन की दर को कम किया। 8 VARD और एंडोस्कोपिक ट्रांसगैस्ट्रिक नेक्रोसेक्टॉमी को अब सीधे एक-दूसरे के साथ एक सिर-से-सिर यादृच्छिक परीक्षण में तुलना की गई है, जिसने मृत्यु या प्रमुख जटिलताओं में कोई अंतर नहीं दिखाया है, लेकिन अग्नाशयी फिस्टुला सहित कुछ माध्यमिक समापन बिंदुओं में एंडोस्कोपिक नेक्रोसेक्टॉमी के लिए एक लाभ है। 10
सर्जिकल ट्रांसगैस्ट्रिक नेक्रोसेक्टॉमी को खुला या लेप्रोस्कोपिक रूप से किया जा सकता है, कई प्रक्रियाओं की आवश्यकता को कम करता है, और पित्त अग्नाशयशोथ के मामलों में आवश्यक होने पर एक साथ कोलेसिस्टेक्टोमी की अनुमति देता है। हालांकि, यह अभी भी एंडोस्कोपिक ट्रांसगैस्ट्रिक नेक्रोसेक्टोमी के रूप में एक ही शारीरिक बाधाओं के अधीन है। VARD के साथ सर्जिकल ट्रांसगैस्ट्रिक नेक्रोसेक्टॉमी के संयोजन की तुलना में हाल ही में एक यादृच्छिक परीक्षण ने सर्जिकल दृष्टिकोण के साथ उच्च जटिलता दर दिखाई, लेकिन मृत्यु दर में कोई अंतर नहीं था। 11 यद्यपि यह एंडोस्कोपिक ट्रांसगैस्ट्रिक दृष्टिकोण के साथ सर्जिकल की सीधे तुलना नहीं करता है, यह सुझाव देता है कि सर्जिकल दृष्टिकोण का चुनिंदा उपयोग किया जाना चाहिए। पर्कुटेनियस जल निकासी के साथ एंडोस्कोपिक ट्रांसगैस्ट्रिक जल निकासी का संयोजन, जिसे "दोहरी रूपरेखा जल निकासी" (डीएमडी) कहा जाता है, एंडोस्कोपिक जल निकासी का मुख्य लाभ अर्जित करता है - बाहरी फिस्टुला की कम दर - लेकिन संग्रह के कुछ हिस्सों तक पहुंच की भी अनुमति देता है जो एंडोस्कोपिक रूप से पहुंचने में मुश्किल हो सकते हैं। 12 डीएमडी के मूल विवरण में, किसी भी मार्ग से कोई नेक्रोसेक्टोमी नहीं की गई थी। अब हम नियमित रूप से या तो STE या VARD द्वारा किए गए necrosectomy के साथ transgastric जल निकासी गठबंधन. 13 हमने पाया है कि यह सर्जिकल नेक्रोसेक्टोमी (तेजी से डिब्रिडमेंट और पेट के आसन्न नहीं परिगलन तक आसानी से पहुंचने की क्षमता) और एंडोस्कोपिक ट्रांसगैस्ट्रिक नेक्रोसेक्टॉमी (बाहरी फिस्टुला का नियंत्रण) के मुख्य लाभों को जोड़ता है।
वीएआरडी बनाम एसटीई पर विचार करते समय, प्रत्येक के फायदे और नुकसान हैं। VARD सर्जनों से परिचित उपकरणों का उपयोग करता है, जैसे कि विज़ुअलाइज़ेशन के लिए एक लैपरोस्कोप और रिंग या लेप्रोस्कोपिक संदंश के लिए डिब्रिडमेंट के लिए, और गुहा में प्रवेश करने के बाद डिब्रिडमेंट का वास्तविक कार्य खुले सर्जिकल नेक्रोसेक्टोमी के समान है। इन कारणों से, कई सर्जनों को इसे अपनाने के लिए एक आसान तकनीक हो सकती है। वीएआरडी, ओपन नेक्रोसेक्टोमी की तरह, नेक्रोसिस के बड़े हिस्से के तेजी से डिब्रिडमेंट की अनुमति देता है, और हमारे अनुभव में, अभी तक दोहराए जाने वाली प्रक्रियाओं की आवश्यकता नहीं है। VARD के लिए दो मुख्य नुकसान हैं। एक यह है कि घाव की जटिलताएं, जबकि आम तौर पर मामूली, अपेक्षाकृत आम हैं। दूसरा परिगलन में एक रेट्रोपेरिटोनियल मार्ग की आवश्यकता है जो नाली पथ के साथ एक सुरक्षित कटडाउन की अनुमति देने के लिए पर्याप्त चौड़ा है और एक ऐसे स्थान पर गुहा में भी प्रवेश करता है जो पूर्ण विघटन की अनुमति देता है।
VARD या एंडोस्कोपिक ट्रांसगैस्ट्रिक जल निकासी की तुलना में, STE शारीरिक आवश्यकताओं से अपेक्षाकृत मुक्त है। वस्तुतः किसी भी परिगलित संग्रह है कि percutaneously पहुँचा जा सकता है STE द्वारा पहुँचा जा सकता है. यह एक लाभ है जब परिगलन में एकमात्र या सबसे अच्छा मार्ग ट्रांसपेरिटोनियल, इंटरकोस्टल है, या जब परिगलन में खिड़की इतनी संकीर्ण होती है कि वीएआरडी के लिए आवश्यक कटडाउन महत्वपूर्ण संरचनाओं को नुकसान पहुंचाता है। यह लचीलापन शायद एसटीई का सबसे बड़ा लाभ है, क्योंकि यह रोगी पात्रता का बहुत विस्तार करता है और ट्रांसगैस्ट्रिक या रेट्रोपेरिटोनियल दृष्टिकोण के माध्यम से दुर्गम संग्रह के उपचार के लिए या तो अधिक रुग्ण खुले नेक्रोसेक्टोमी या बहुत लंबे समय तक पर्कुटेनियस जल निकासी की आवश्यकता को कम करता है। इसके अतिरिक्त, एसटीई अनिवार्य रूप से घाव की जटिलताओं से मुक्त है, क्योंकि एकमात्र चीरा वास्तविक नाली साइट है। हालांकि, एसटीई को सर्जनों द्वारा कम बार उपयोग किए जाने वाले उपकरणों से परिचित होने की आवश्यकता होती है, जैसे कि एक कठोर नेफ्रोस्कोपी और इंट्राऑपरेटिव फ्लोरोस्कोपी। अपेक्षाकृत छोटे इंस्ट्रूमेंटेशन की आवश्यकता का मतलब यह भी है कि बड़े परिगलित संग्रहों के लिए, कई प्रक्रियाओं की अक्सर आवश्यकता होती है।
इस मामले में, परिगलन के अपेक्षाकृत छोटे संग्रह के साथ, एक प्रक्रिया में पूर्ण डिब्रिडमेंट पूरा किया गया था। जब यह परिगलन की एक बड़ी मात्रा के कारण या स्प्लेनिक वाहिकाओं जैसी महत्वपूर्ण संरचनाओं के लिए परिगलन के तंग पालन के कारण संभव नहीं होता है, तो एक नाली को दोहराए जाने वाली प्रक्रिया के साथ जगह में छोड़ दिया जा सकता है। यदि एक दोहराने की प्रक्रिया की योजना बनाई जाती है, तो हम एक ही त्वचा चीरा के माध्यम से बड़े जल निकासी कैथेटर से सटे 7 एफआर कैथेटर रखते हैं जिसके माध्यम से सिंचाई पैदा की जा सकती है। हम आमतौर पर प्रक्रियाओं के बीच 48-72 घंटों के लिए 200 मिलीलीटर / घंटे में 0.9% खारा के साथ निरंतर सिंचाई करते हैं। यदि मौजूद है, तो सिंचाई कैथेटर को एक जलसेक पंप से जोड़ा जा सकता है, और जल निकासी कैथेटर एक जल निकासी बैग से जुड़ा हुआ है, और त्वचा को कैथेटर के चारों ओर बाधित टांके के साथ बंद कर दिया जाता है। सिंचाई की अवधि के बाद, यह पता लगाना बहुत आम है कि अवशिष्ट परिगलन शिथिल रूप से पालन किया जाता है और प्रारंभिक प्रक्रिया पर बने रहने से संभव होने की तुलना में बहुत अधिक तेज़ी से और सुरक्षित रूप से विघटित होता है। इस कारण से, गुहा की दीवारों को आक्रामक रूप से डिब्राइड करने के प्रलोभन को रक्तस्राव के जोखिम के कारण टाला जाना चाहिए, और प्रक्रिया को दोहराने की दहलीज कम होनी चाहिए। यहां तक कि इस दिशानिर्देश का पालन करते हुए, प्रक्रियाओं की हमारी औसत संख्या 1.8 (रेंज 1-4) के औसत के साथ 1 बनी हुई है। 7
अंत में, यह मामला जेजुनम के लिए एक आंत्र नालव्रण दिखाता है। छोटे आंत्र, पेट और बृहदान्त्र के लिए आंत्र नालव्रण असामान्य नहीं हैं। आज तक, हमें फिस्टुला पर सीधे हस्तक्षेप करने की आवश्यकता नहीं है, और सभी फिस्टुला ने नेक्रोसिस गुहा के पूर्ण विघटन के साथ बंद हो गए हैं, जैसा कि इस मामले में है। समीपस्थ आंत्र या मोड़ की शल्य चिकित्सा की मरम्मत या लकीर (डिस्टल छोटे आंत्र या कोलोनिक फिस्टुला के मामले में) का उपयोग बहुत चुनिंदा रूप से किया जाना चाहिए। इस रोगी को प्रक्रिया के अगले दिन घर से छुट्टी दे दी गई थी। उनके नालियों को पोस्टऑपरेटिव दिन 12 पर हटा दिया गया था।
- रेडियोल्यूसेंट ऑपरेटिंग रूम टेबल
- C-भुजा
- Amplatz सुपर कड़ी गाइडवायर (.035 "व्यास), बोस्टन वैज्ञानिक
- उच्च दबाव नेफ्रोस्टॉमी गुब्बारा कैथेटर और म्यान (30 Fr), बोस्टन वैज्ञानिक
- कठोर नेफ्रोस्कोप (30 Fr), Storz
- 16-28 Fr percutaneous नाली
खुलासा करने के लिए कुछ भी नहीं है।
इस वीडियो लेख में संदर्भित रोगी ने फिल्माने के लिए अपनी सूचित सहमति दी है और उसे पता है कि जानकारी और छवियों को ऑनलाइन प्रकाशित किया जाएगा।
References
- पीरी एएफ, Crockett एसडी, Barritt के रूप में, एट अल. संयुक्त राज्य अमेरिका में जठरांत्र, जिगर और अग्नाशय की बीमारियों का बोझ। गैस्ट्रोएंटरोलॉजी। 2015;149(7):1731-1741. doi:10.1053/j.gastro.2015.08.045.
- Tenner एस, बेली जे, DeWitt जे, Vege एसएस; अमेरिकन कॉलेज ऑफ गैस्ट्रोएंटरोलॉजी। अमेरिकन कॉलेज ऑफ गैस्ट्रोएंटरोलॉजी दिशानिर्देश: तीव्र अग्नाशयशोथ का प्रबंधन। Am J Gastroenterol 2013;108(9):1400-1416. doi:10.1038/ajg.2013.218.
- Hollemans आरए, बेकर ओजे, Boermeester एमए, एट अल;; डच अग्नाशयशोथ अध्ययन समूह। नेक्रोटाइज़िंग अग्नाशयशोथ के साथ रोगियों के दीर्घकालिक अनुवर्ती में स्टेप-अप दृष्टिकोण बनाम खुले नेक्रोसेक्टॉमी की श्रेष्ठता। गैस्ट्रोएंटरोलॉजी। 2019;156(4):1016-1026. doi:10.1053/j.gastro.2018.10.045.
- कार्य समूह IAP/APA तीव्र अग्नाशयशोथ दिशानिर्देश। तीव्र अग्नाशयशोथ के प्रबंधन के लिए आईएपी / एपीए साक्ष्य-आधारित दिशानिर्देश। अग्नाशय विज्ञान । 2013;13(4 supple 2):e1-15. doi:10.1016/j.pan.2013.07.063.
- कार्टर सीआर, McKay CJ, Imrie CW. संक्रमित अग्नाशयी परिगलन के प्रबंधन में Percutaneous necrosectomy और साइनस ट्रैक्ट एंडोस्कोपी: एक प्रारंभिक अनुभव। एन Surg. 2000;232(2):175-180. doi:10.1097%2F000000658-200008000-00004.
- वैन Brunschot एस, Hollemans आरए, बक्कर ओजे, एट अल. नेक्रोटाइज़िंग अग्नाशयशोथ के लिए न्यूनतम इनवेसिव और एंडोस्कोपिक बनाम ओपन नेक्रोसेक्टॉमी: 1980 रोगियों के लिए व्यक्तिगत डेटा का एक पूल विश्लेषण। आँतडी। 2018;67(4):697-706. doi:10.1136/gutjnl-2016-313341.
- Fong ZV, Fagenholz PJ. संक्रमित अग्नाशयी परिगलन के लिए न्यूनतम इनवेसिव debridement. जे गैस्ट्रोइंटेस्ट Surg. 2019;23(1):185-191. doi:10.1007/s11605-018-3908-5.
- वैन Santvoort HC, Besselink MG, Bakker OJ, et al.; डच अग्नाशयशोथ अध्ययन समूह। नेक्रोटाइज़िंग अग्नाशयशोथ के लिए एक स्टेप-अप दृष्टिकोण या ओपन नेक्रोसेक्टोमी। एन Engl जे मेड. 2010;362(16):1491-1502. doi:10.1056/NEJMoa0908821.
- बेकर ओजे, वैन सैंटवूर्ट एचसी, वैन ब्रुंशोट एस, एट अल;; डच अग्नाशयशोथ अध्ययन समूह। संक्रमित नेक्रोटाइज़िंग अग्नाशयशोथ के लिए एंडोस्कोपिक ट्रांसगैस्ट्रिक बनाम सर्जिकल नेक्रोसेक्टॉमी: एक यादृच्छिक परीक्षण। जामा। 2012;307(10):1053-1061. doi:10.1001/jama.2012.276.
- वैन Brunschot एस, वैन Grinsven जे, वैन Santvoort HC, एट अल; डच अग्नाशयशोथ अध्ययन समूह। संक्रमित नेक्रोटाइज़िंग अग्नाशयशोथ के लिए एंडोस्कोपिक या सर्जिकल स्टेप-अप दृष्टिकोण: एक बहुकेंद्र यादृच्छिक परीक्षण। नश्तर। 2018;391(10115):51-58. doi:10.1016/S0140-6736(17)32404-2.
- बैंग JY, Arnoletti जेपी, होल्ट बीए, एट अल. एक एंडोस्कोपिक ट्रांसल्यूमिनल दृष्टिकोण, न्यूनतम इनवेसिव सर्जरी की तुलना में, नेक्रोटाइज़िंग अग्नाशयशोथ वाले रोगियों के लिए जटिलताओं और लागतों को कम करता है। गैस्ट्रोएंटरोलॉजी। 2019;156(4):1027-1040.e3. doi:10.1053/j.gastro.2018.11.031.
- रॉस एएस, ईरानी एस, गन एसआई, एट अल। संक्रमित और रोगसूचक दीवारों से घिरे अग्नाशयी परिगलन की दोहरी रूपरेखा जल निकासी: दीर्घकालिक नैदानिक परिणाम। गैस्ट्रोइंटेस्ट एंडोस्क। 2014;79(6):929-935. doi:10.1016/j.gie.2013.10.014.
- Fagenholz PJ, Thabet A, Mueller PR, Forcione DG. संयुक्त एंडोस्कोपिक trangastric जल निकासी और वीडियो सहायता retroperitoneal अग्नाशय debridement - आंत्र नालव्रण के साथ व्यापक अग्नाशयी परिगलन के लिए दोनों दुनिया का सबसे अच्छा. अग्नाशय विज्ञान । 2016;16(5):788-790. doi:10.1016/j.pan.2016.06.009.
Cite this article
साइनस ट्रैक्ट एंडोस्कोपी के माध्यम से अग्नाशय ी विघटन। जे मेड इनसाइट। 2021;2021(250). दोई: 10.24296/

