पश्च क्रूसिएट-बनाए रखने कुल घुटने आर्थ्रोप्लास्टी
Main Text
Table of Contents
- सारांश
- केस ओवरव्यू
- सर्जिकल तकनीक
- संज्ञाहरण और रोगी स्थिति
- रोगी की स्थिति
- पैर की बाँझ तैयारी
- औसत दर्जे का पैरापेटेलर आर्थ्रोटॉमी
- एक्सपोज़र को पूरा करना
- फीमर की तैयारी
- Valgus कोण
- एपी काटना जिग के प्लेसमेंट
- ऊरु कटौती को पूरा करना
- सीमेंटलेस फेमोरल फिक्सेशन के लिए संभावित का आकलन
- पटेला की तैयारी
- टिबिया की तैयारी
- पटेलर ट्रैकिंग का आकलन
- घटकों के सीमेंटिंग से पहले अंतिम तैयारी
- सीमेंटिंग घटक
- घाव को निकालना और बंद करना
- पेरी-ऑपरेटिव प्रबंधन
- उपकरण
- खुलासे
- सहमति का कथन
- References
कुल घुटने आर्थ्रोप्लास्टी दर्द को दूर करने और उन्नत संरचनात्मक क्षति के साथ गठिया घुटने में कार्य को बहाल करने के लिए एक बहुत ही सफल प्रक्रिया में विकसित हुई है। इष्टतम परिणाम संरेखण और स्नायुबंधन स्थिरता की बहाली पर निर्भर करते हैं। ऑपरेटिव तकनीकों में या तो पीछे के क्रूसिएट स्नायुबंधन का संरक्षण या बढ़े हुए कृत्रिम बाधा के माध्यम से इसके कार्य का प्रतिस्थापन शामिल है। घुटनों के विशाल बहुमत को उचित स्थिरता और कार्य स्थापित करने के लिए क्रूसिएट प्रतिस्थापन की आवश्यकता नहीं होती है। यह वीडियो एक प्रीऑपरेटिव वैरस विकृति के साथ एक रोगी में पश्चवर्ती क्रूसिएट-बनाए रखने वाले कुल घुटने के आर्थ्रोप्लास्टी के लिए लेखक द्वारा उपयोग की जाने वाली ऑपरेटिव तकनीक की रूपरेखा तैयार करता है।
रोगी एक 74 वर्षीय महिला है जो कहीं और किए गए सफल दाहिने घुटने के प्रतिस्थापन के बाद स्थिति है। वह अब अपने बाएं घुटने में वजन-असर दर्द और बेंत के उपयोग के बिना दूरी पर चलने की क्षमता के नुकसान के साथ प्रस्तुत करती है। वह एक रेलिंग का उपयोग करके एक समय में एक कदम सीढ़ियां चढ़ती है। उसे कुर्सी से उठने के लिए हाथ की सहायता की आवश्यकता होती है। वह दर्द के लिए दैनिक ओवर-द-काउंटर विरोधी भड़काऊ दवा लेती है और इंट्रा-आर्टिकुलर स्टेरॉयड इंजेक्शन और एक पर्यवेक्षित भौतिक चिकित्सा कार्यक्रम से कोई निरंतर राहत प्राप्त नहीं हुई है।
शारीरिक परीक्षा से पता चलता है कि एक स्वस्थ दिखने वाली बुजुर्ग महिला जो बाईं ओर एक एंटाल्जिक चाल के साथ एम्बुलेट करती है। उसका बायां घुटना लगभग 5° एनाटॉमिक वैरस में होता है। वह 105 डिग्री के लिए आगे निष्क्रिय लचीलापन के साथ विस्तार के 5 डिग्री की कमी है। वहाँ बोनी crepitus varus तनाव के साथ औसत दर्जे का है. वहाँ एक छोटे से बहाव और कोई popliteal पुटी है. उसकी पेडल दालें स्पष्ट हैं। उसके ipsilateral कूल्हे दर्द या ऐंठन के बिना गति की पूरी श्रृंखला है।
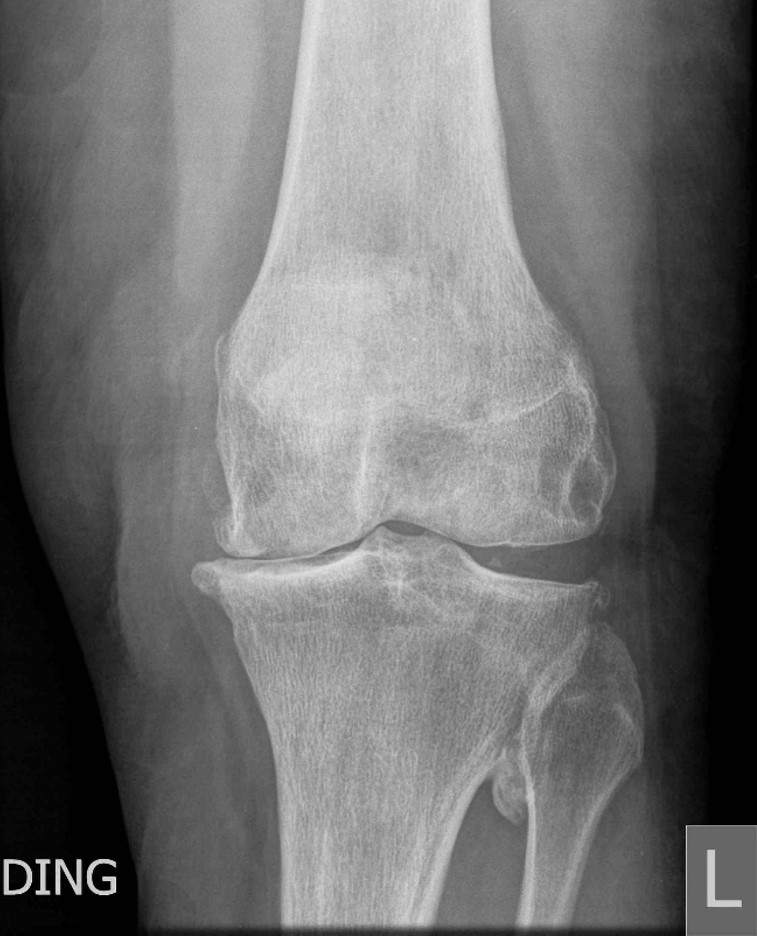
एक स्थायी एपी, पार्श्व, और क्षितिज दृश्य सहित रेडियोग्राफ़ औसत दर्जे के संयुक्त स्थान, सबकॉन्ड्रल स्केलेरोसिस और परिधीय ओस्टियोफाइट गठन का पूरा नुकसान दिखाते हैं। पार्श्व डिब्बे में द्वितीयक गठिया परिवर्तन होते हैं (चित्र 1)।
यदि अनुपचारित छोड़ दिया जाता है, तो इस रोगी की स्थिति का प्राकृतिक इतिहास दर्द और विकलांगता में वृद्धि में से एक है, जिसमें दर्द से राहत के लिए नशीले पदार्थों के पुराने उपयोग के लिए एम्बुलेटरी समर्थन और संभावित आवश्यकता की आवश्यकता होती है। इसके अलावा, उसकी बिगड़ती स्थिति को समायोजित करने के लिए उसके घर के वातावरण में संशोधन की संभावित आवश्यकता है।
इस मामले में कुल घुटने के प्रतिस्थापन के साथ आगे बढ़ने का तर्क रोगी के दर्द को कम करना, समारोह को बहाल करना और उसके जीवन की गुणवत्ता में सुधार करना है। 1 सर्जरी संक्रमण या चिकित्सा स्थितियों की उपस्थिति में contraindicated है जैसे कि महत्वपूर्ण कार्डियोपल्मोनरी, परिधीय संवहनी, या न्यूरोलॉजिकल रोग जो सर्जरी को एक निषेधात्मक जोखिम बनाते हैं।
सर्जरी सामान्य या क्षेत्रीय संज्ञाहरण या दोनों के संयोजन के तहत की जा सकती है। ऊरु या adductor तंत्रिका ब्लॉक अक्सर सर्जरी से पहले या तुरंत बाद प्रशासित कर रहे हैं पोस्ट ऑपरेटिव दर्द से राहत देने में मदद करने के लिए। कई सर्जन पोस्ट-ऑपरेटिव असुविधा को कम करने के लिए एनाल्जेसिक या विरोधी भड़काऊ दवा के साथ पेरी-कैप्सुलर ऊतकों के इंट्रा-ऑपरेटिव घुसपैठ के उपयोग को भी नियोजित करते हैं।
कुल घुटने आर्थ्रोप्लास्टी हमेशा रोगी के साथ सुपाइन स्थिति में किया जाता है। ऑपरेटिंग तालिका स्तर होना चाहिए। दुर्लभ अपवाद तब होता है जब टीकेए एक फ्यूज्ड या एंकिलोस्ड कूल्हे के नीचे किया जा रहा है। 2 इस मामले में, तालिका एक्सपोज़र और क्लोजर के लिए स्तर की स्थिति में है। आर्थ्रोप्लास्टी के दौरान, रोगी को ट्रेंडेलेनबर्ग स्थिति में रखा जाता है और मेज के पैर को गिरा दिया जाता है; शामिल पैर एक अलग मल या मेज पर समर्थित है।
मैं आमतौर पर लचीलेपन में घुटने को उजागर करता हूं, खासकर मोटापे से ग्रस्त रोगियों में या यदि एक टॉर्निकेट का उपयोग नहीं किया जाता है। एक अपवाद एक पूर्व चीरा के साथ घुटने हो सकता है, विशेष रूप से एक वक्ररेखीय एक, जहां त्वचा फ्लैप को ऊंचा करने की आवश्यकता होती है। मैं क्वाड्रिसेप्स तंत्र में सबसे समीपस्थ टांके के प्लेसमेंट को छोड़कर विस्तार में घुटने को बंद करता हूं, जिसे एक फ्लेक्स्ड घुटने और एक समीपस्थ आत्म-बनाए रखने वाले रिट्रेक्टर द्वारा सुविधाजनक बनाया जाता है।
Footrest का प्लेसमेंट
मैं एक व्यावसायिक रूप से उपलब्ध बेलनाकार फुटरेस्ट पसंद करता हूं जो आर्थ्रोप्लास्टी के दौरान फ्लेक्सियन में घुटने का समर्थन करता है। यदि यह उपलब्ध नहीं है, तो एक संतोषजनक विकल्प एक तौलिया या कंबल है जिसे सिलेंडर में लुढ़काया जाता है और स्थिति में टेप किया जाता है। इस समर्थन के प्लेसमेंट के लिए इष्टतम स्तर रोगी के बछड़े के सबसे मोटे हिस्से में है। यह संतोषजनक जोखिम प्राप्त करने के बाद अधिकतम लचीलापन में घुटने का समर्थन करता है। इस समर्थन के लिए स्तर, इसलिए, गति की प्रीऑपरेटिव रेंज से स्वतंत्र है, लेकिन उस लचीलेपन को दर्शाता है जो क्वाड्रिसेप्स तंत्र के बाद प्राप्त किया जाएगा और घुटने को जुटाया जाता है।
नियोजित चीरा के क्षेत्र के आसपास बालों का कोई भी शेविंग पैर की बाँझ तैयारी से ठीक पहले किया जाता है। मैं त्वचा की तैयारी से पहले एक अमिट अंकन कलम के साथ घुटने चीरा आकर्षित. किसी भी पूर्व चीरों को रेखांकित और शामिल किया जाता है, यदि उपयुक्त हो। चीरा घुटने फ्लेक्स्ड 90 ° के साथ खींचा जाता है ताकि इस तथ्य के लिए खाते में रखा जा सके कि त्वचा को विस्तार से फ्लेक्सियन तक लगभग 1 सेमी पार्श्व रूप से अनुवादित किया जाता है क्योंकि टिबिया आंतरिक रूप से घूमता है। 3 यदि रोगी सर्जरी के बाद घुटने टेकने की इच्छा रखता है और चीरा विस्तार से खींचा जाता है, तो वे सबसे अधिक संभावना टिबियल ट्यूबरकल के ऊपर अपने चीरे पर घुटने टेकेंगे, जिससे असुविधा होगी। मैं तैयारी में पैर शामिल है और फिर पैर एक बाँझ तौलिया के साथ पैर पकड़ के रूप में पैर के शेष prepped है. एक अभेद्य stockinette तो पैर से जांघ tourniquet के स्तर के लिए लुढ़का है. एक तथाकथित "चरम शीट" ड्रेपिंग को पूरा करता है। स्टॉकिनेट को खींची गई त्वचा चीरा को उजागर करने के लिए लंबवत रूप से incised किया जाता है, और ऑपरेटिंग सर्जन के आद्याक्षरों को सकारात्मक रूप से रोगी की पहचान करने और अनिवार्य "टाइम आउट" को पूरा करने के लिए। अंत में, सर्जिकल साइट को सील करने के लिए एक बीटाडीन गर्भवती प्लास्टिक ड्रेप का उपयोग किया जाता है।
The Tourniquet
मैं अनिवार्य रूप से दो अपवादों के साथ सभी कुल घुटने आर्थ्रोप्लास्टी के लिए एक tourniquet का उपयोग करें। पहला मोटापे से ग्रस्त रोगी में है, विशेष रूप से एक छोटी जांघ के साथ। एक tourniquet अक्सर इन रोगियों में अप्रभावी है और सर्जिकल क्षेत्र के समीपस्थ सीमा से समझौता करता है।
दूसरा अपवाद ज्ञात परिधीय संवहनी रोग और डॉपलर परीक्षा द्वारा पुष्टि की गई अनुपस्थित दालों के साथ एक रोगी है। इन रोगियों को हमेशा एक संवहनी सर्जन के साथ एक परामर्श होता है। यहां तक कि अगर सफल बाईपास सर्जरी हुई है, तो मैं एक tourniquet का उपयोग नहीं करता। चीरा और प्रारंभिक जोखिम लचीलेपन में घुटने के साथ किया जाता है, जो रक्तस्राव को कम करता है और जहाजों को सह-ulated करने की अनुमति देता है क्योंकि वे सामना कर रहे हैं।
उपयोग किया जाने वाला टॉर्निकेट दबाव ज्यादातर मामलों में 250 mmHg है। कभी-कभी, 325 mmHg के रूप में उच्च दबाव एक शिरापरक tourniquet प्रभाव से बचने के लिए आवश्यक है। अधिकतम tourniquet समय फिर से मुद्रास्फीति पर विचार करने से पहले एक 10 मिनट के अंतराल के साथ 90 मिनट है। मैं tourniquet की मुद्रास्फीति से पहले 30 सेकंड के लिए अंग को ऊपर उठाता हूं। मैं एक लोचदार पट्टी (एस्मार्च की पट्टी) के साथ अंग को बाहर नहीं निकालना पसंद करता हूं ताकि कुछ रक्त सतही नसों में बने रहें और उन्हें पहचानना आसान हो। रोगनिरोधी एंटीबायोटिक दवाओं की पहली खुराक कम से कम 10 मिनट पहले tourniquet मुद्रास्फीति से पहले दी जाती है। हाल ही में, कई सर्जन (खुद सहित) प्रारंभिक जोखिम के दौरान केवल कुछ मिनटों के लिए टॉर्निकेट का उपयोग कर रहे हैं और सीमेंटिंग के लिए लगभग 10 मिनट के लिए इसे फिर से फुलाते हैं।
चीरा
जैसा कि ऊपर उल्लेख किया गया है, चीरा को सर्जिकल तैयारी से पहले घुटने के फ्लेक्स के साथ खींचा जाता है। एक मानक चीरा सीधा, ऊर्ध्वाधर और लगभग 15 सेमी लंबा होता है। यह फीमर के शाफ्ट पर समीपस्थ रूप से केंद्रित है, इसके मध्य भाग में पटेला के मध्य तीसरे हिस्से में और टिबियल ट्यूबरकल के लिए दूरस्थ रूप से सिर्फ औसत दर्जे का है। छोटे चीरों को बनाने की दिशा में एक प्रवृत्ति है, और यह त्वचा चीरा के समीपस्थ आधे हिस्से को कम करके किया जा सकता है। यदि प्रारंभिक जोखिम और समापन लचीलेपन में घुटने के साथ किया जाता है, तो समीपस्थ क्वाड्रिसेप्स को एक छोटी त्वचा चीरा के माध्यम से एक्सेस किया जा सकता है।
त्वचा के चीरों को घुटने के बारे में पूर्व चीरों की उपस्थिति में संशोधित किया जाना चाहिए। मैं बड़ी त्वचा फ्लैप को ऊपर उठाने और मृत स्थान बनाने से बचना पसंद करता हूं। चमड़े के नीचे विच्छेदन सीधे एक औसत दर्जे का parapatellar arthrotomy के लिए स्थलों की ओर सिर. पटेला की पृष्ठीय सतह पर त्वचा की ऊंचाई केवल वह राशि है जो पटेलर घटक को सीमेंट करने के लिए एक होल्डिंग क्लैंप को सुरक्षित रूप से लागू करने के लिए पर्याप्त है।
मैं सभी प्राथमिक घुटनों के लिए एक औसत दर्जे का पैरापेटेलर आर्थ्रोटॉमी पसंद करता हूं। पिछले 40 वर्षों में, मुझे घुटने के लिए तीन वैकल्पिक दृष्टिकोणों के साथ अनुभव हुआ है: subvastus, mid-vastus, और पार्श्व parapatellar। मैं निश्चित रूप से चयनित रोगियों में उनके उपयोग पर आपत्ति नहीं करता हूं। हालांकि, प्रत्येक के संभावित नुकसान हैं। उदाहरण के लिए, subvastus और मध्य vastus दृष्टिकोण छोटे, मोटापे से ग्रस्त, और मांसपेशियों वाले व्यक्तियों में मुश्किल हो सकता है। यदि बंद होने के समय एक औसत दर्जे की प्रगति आवश्यक है, तो इन दृष्टिकोणों के साथ प्राप्त करना मुश्किल हो सकता है। Valgus घुटनों के लिए पार्श्व दृष्टिकोण सर्जन को पटेला औसत दर्जे की सुरक्षित रूप से everting से रोक सकता है। इस दृष्टिकोण के साथ त्वचा चीरा के नीचे चमड़े के नीचे की जगह से आर्थ्रोटॉमी को सील करना भी मुश्किल हो सकता है।
औसत दर्जे का पैरापेटेलर दृष्टिकोण का उपयोग लगभग हर मामले में किया जा सकता है, भले ही प्रीपेरेटिव विकृति और गति की सीमा की परवाह किए बिना। तीन आवश्यक स्थलों क्वाड्रिसेप्स कण्डरा की समीपस्थ औसत दर्जे की सीमा, मध्यवर्ती सम्मिलन और पटेला के बेहतर औसत दर्जे के ध्रुव के बीच आधे रास्ते में एक बिंदु, और ट्यूबरकल की औसत दर्जे की सीमा हैं।
क्वाड्रिसेप्स कण्डरा की औसत दर्जे की सीमा के 2 या 3 मिमी को समीपस्थ रूप से संरक्षित किया जाता है। पटेला के बेहतर ध्रुव पर, एक नरम ऊतक कफ को बंद करने की सुविधा के लिए संरक्षित किया जाता है। टिबियल ट्यूबरकल में, एक औसत दर्जे का नरम ऊतक कफ को पटेलर कण्डरा की औसत दर्जे की सीमा को बंद करने के लिए सावधानीपूर्वक संरक्षित किया जाता है। मैं प्रक्रिया के अंत में एक शारीरिक बंद करने की सुविधा के लिए पटेला के बेहतर ध्रुव के स्तर पर आर्थ्रोटॉमी के औसत दर्जे का और पार्श्व किनारों को चिह्नित करता हूं।
संयुक्त रेखा पर, आर्थ्रोटॉमी औसत दर्जे के मेनिस्कस के पूर्वकाल सींग को अलग करता है। यह एक subperiosteal anteromedial प्रालंब के सुरक्षित विच्छेदन के लिए संलग्न शेष meniscus के साथ औसत दर्जे का capsular ऊतक के eversion की सुविधा. इस फ्लैप का सावधानीपूर्वक संरक्षण प्रक्रिया के अंत में एक सुरक्षित डिस्टल बंद करने की अनुमति देता है। यह पटेलर कण्डरा के लिए साइड-टू-साइड मरम्मत की संभावना के लिए भी अनुमति देता है, कण्डरा के सम्मिलन से समझौता किया जाना चाहिए।
प्रारंभिक पार्श्व विच्छेदन में पटेलर कण्डरा सम्मिलन के स्तर पर इन्फ्रापैटेलर बर्सा को परिभाषित करना शामिल है। एक नंबर 10 ब्लेड को बर्सा में उल्टा नीचे खिसकाया जाता है और एंटेरोलेटरल टिबियल कॉर्टेक्स के लिए स्पर्शरेखा होती है। स्केलपेल को तब इस विमान में कोरोनली पारित किया जाता है जो कोरोनरी स्नायुबंधन और पार्श्व मेनिस्कस के पूर्वकाल सींग को अलग करता है। लगभग हर मामले में, पटेला तब आसानी से और सुरक्षित रूप से एवर्ट हो जाता है। यदि eversion मुश्किल है, मैं समीपस्थ quadriceps कण्डरा में एक छोटे उलटा "वी" चीरा के माध्यम से एक समीपस्थ रिलीज करने में संकोच नहीं करते हैं। रुग्ण रूप से मोटापे से ग्रस्त रोगियों या एंकिलोस्ड घुटनों में, पटेलर घटक को सीमेंट करने के लिए उपयोग किए जाने वाले क्लैंप का उपयोग पटेला को सुरक्षित रूप से पकड़ने और उत्क्रमण की सुविधा के लिए किया जा सकता है। 4
हड्डियों की तैयारी शुरू करने से पहले, जोखिम को अधिकतम करने और घुटने को जुटाने के लिए कुछ उपाय किए जाते हैं।
सबसे पहले, पटेलोफेमोरल स्नायुबंधन जारी किया जाता है। यह इस स्नायुबंधन को तनाव देने के लिए पार्श्व डिब्बे में एक जेड-रिट्रेक्टर डालकर पूरा किया जाता है। एक घुमावदार हेमोस्टैट को इसके प्रमुख पूर्वकाल किनारे के नीचे पारित किया जाता है, और एक काटने वाला कैटरी अपने तंतुओं को अलग करता है। यह पटेला को और अधिक जुटाता है और पार्श्व डिब्बे के संपर्क में सुधार करता है। अनजाने में क्वाड्रिसेप्स कण्डरा को घायल करने या क्लैंप को इतनी गहराई से रखने से बचने के लिए सावधानी बरतनी चाहिए कि इसमें पॉपलाइटस कण्डरा या पार्श्व संपार्श्विक स्नायुबंधन शामिल हो।
इसके बाद, जेड-रिट्रेक्टर को औसत दर्जे का रखा जाता है, और औसत दर्जे के मेनिस्कस के पूर्वकाल सींग को एक्साइज किया जाता है। यह गहरे औसत दर्जे के संपार्श्विक स्नायुबंधन और औसत दर्जे के टिबियल पठार की बेहतर सीमा के बीच विमान तक पहुंच प्राप्त करता है। एक घुमावदार, 1-सेमी ऑस्टियोटोम को इस विमान में डाला जाता है और तब तक पीछे से टैप किया जाता है जब तक कि यह अर्ध-झिल्लीदार बर्सा में अपना रास्ता विच्छेदित नहीं करता है। पूर्वकाल क्रूसिएट स्नायुबंधन, यदि बरकरार है, तो पूरी तरह से बलिदान किया जाता है। टिबिया को फिर घुटने को हाइपरफ्लेक्स करके, टिबिया को आगे खींचकर, और बाहरी रूप से इसे घुमाकर फीमर के सामने वितरित किया जा सकता है।
पार्श्व मेनिस्कस को हटाने से पहले, एक स्केलपेल का उपयोग इसके पूर्वकाल और मध्य तिहाई के बीच के जंक्शन पर पार्श्व मेनिस्कस के लिए परिधीय 1- से 2-सेमी स्लिट बनाने के लिए किया जाता है। इस भट्ठा के माध्यम से एक तुला Hohmann retractor रखा है, जो पार्श्व जोखिम के लिए आपरेशन के दौरान इस्तेमाल किया जाएगा.
पार्श्व डिब्बे अब अच्छी तरह से उजागर किया गया है। पूरे पार्श्व मेनिस्कस को तेज विच्छेदन के साथ हटा दिया जाता है; मुझे लगता है कि पीछे के सींग पर शुरू करना सबसे आसान है और फिर पूर्वकाल सींग और मिडसब्सटेंस पर लौटना जब तक कि लकीर पूरी न हो जाए। पार्श्व अवर genicular धमनी इस विच्छेदन के दौरान meniscus के लिए सिर्फ परिधीय का सामना करना पड़ेगा। धमनी और शिरा दोनों के खुले लुमेन को आमतौर पर घुटने के पीछे के पार्श्व कोने में आसानी से देखा जाता है और पोस्टऑपरेटिव रक्तस्राव को कम करने के लिए कोगुलेटेड किया जाता है। अंत में, वसा पैड को पार्श्व टिबियल पठार के पूर्वकाल समीपस्थ भाग से विच्छेदित किया जाता है ताकि टिबियल कटिंग जिग के अंतिम प्लेसमेंट की अनुमति मिल सके। वसा पैड की एक छोटी राशि को हटाया जा सकता है, यदि आवश्यक हो, तो बेहतर जोखिम के लिए।
या तो फीमर या टिबिया को टीकेए के लिए पहले तैयार किया जा सकता है। मैं प्राथमिक सर्जरी में पहले फीमर पसंद करता हूं क्योंकि ऊरु लकीर के पूरा होने के बाद, टिबियल एक्सपोजर की सुविधा होती है। संशोधन सर्जरी में, हालांकि, मैं हमेशा टिबिया को पहले तैयार करता हूं। एक प्राथमिक प्रक्रिया में, ऊरु और टिबियल हड्डी लकीर की मात्रा और संरेखण कोण एक दूसरे से स्वतंत्र होते हैं यदि सर्जन का लक्ष्य घटकों की मोटाई और संयुक्त रेखा के रखरखाव के आधार पर मापा लकीरें करना है। एकमात्र हड्डी कटौती जो एक दूसरे पर निर्भर होती है, वे हैं जो ऊरु घटक के घूर्णी संरेखण को निर्धारित करती हैं। टिबिया-प्रथम सर्जन स्पेसर ब्लॉक का उपयोग करके फ्लेक्सियन गैप समरूपता बनाते हैं। फीमर-प्रथम सर्जन एक बाहरी टिबियल संरेखण डिवाइस के लिए ऊरु घटक रोटेशन से संबंधित द्वारा फ्लेक्सियन गैप समरूपता स्थापित कर सकते हैं।
फीमर को तैयार करने के लिए, पहले इंटरकॉन्डिलर पायदान की शारीरिक रचना को परिभाषित करना और पीसीएल मूल को उजागर करना और परिभाषित करना महत्वपूर्ण है। इंटरकॉन्डिलर ओस्टियोफाइट्स को 1-सेमी-चौड़े ओस्टियोटोम के साथ हटा दिया जाता है और पीसीएल से मुक्त विच्छेदित किया जाता है। फीमर की मज्जा नहर पीसीएल की उत्पत्ति से लगभग 1 सेमी ऊपर दर्ज की जाती है और इंटरकॉन्डिलर पायदान के सच्चे केंद्र में कुछ मिलीमीटर औसत दर्जे की होती है। इसे परिभाषित करने का एक तरीका यह है कि व्हाइटसाइड लाइन को ट्रोचलियर सल्कस के गहरे हिस्से के नीचे खींचें और इंटरकॉन्डिलर नॉच के शीर्ष से 1 सेमी ऊपर प्रवेश बिंदु को चिह्नित करें और व्हाइटसाइड लाइन के लिए कई मिमी औसत दर्जे का हो। फीमर के प्रीऑपरेटिव एंटेरोपोस्टेरियर (एपी) रेडियोग्राफ भी इंट्रामेडुलरी संरेखण रॉड के लिए प्रवेश बिंदु का पता लगाने में मदद करेगा। यह फीमर के शाफ्ट के केंद्र के नीचे एक रेखा को पारित करके और यह देखकर किया जा सकता है कि यह इंटरकॉन्डिलर पायदान में कहां से बाहर निकलता है। जैसा कि उल्लेख किया गया है, यह आमतौर पर सच्चे केंद्र के लिए कई मिलीमीटर औसत दर्जे का होता है। यदि नहर को पायदान के सही केंद्र में प्रवेश किया जाना था, तो चुने गए वल्गस कोण को प्रभावी ढंग से कई डिग्री तक बढ़ाया जाएगा। मुझे लगता है कि यह सबसे आम कारण है कि सर्जन अनजाने में बहुत अधिक वाल्गस में ऊरु घटक को रखते हैं। वे पायदान के सच्चे केंद्र में नहर में प्रवेश करते हैं और 7 ° valgus bushing का उपयोग करते हैं। डिस्टल ऊरु लकीर का वास्तविक कोण 9 ° या 10 ° valgus का हो जाता है।
एक बार प्रवेश बिंदु चुने जाने के बाद, मैं छेद शुरू करने के लिए एक छोटे से गौज का उपयोग करना पसंद करता हूं और ड्रिल को बाद में चुने गए स्थान में ठीक से प्रवेश करने की अनुमति देता हूं। ड्रिल छेद इंट्रामेडुलरी संरेखण रॉड के व्यास से बड़ा होना चाहिए। मैं 3/8 इंच ड्रिल और 1/4 इंच व्यास संरेखण रॉड का उपयोग करता हूं। कुछ सर्जन डिस्टल फीमर से फैटी मज्जा को एस्पिरेट करते हैं और नहर की सिंचाई करते हैं। मैंने इसे तब तक आवश्यक नहीं पाया है जब तक कि इंट्रामेडुलरी संरेखण रॉड प्रवेश छेद से छोटा है, बांसुरी, और धीरे-धीरे और धीरे-धीरे पेश किया गया है। यदि रॉड को पेश करने में कोई कठिनाई होती है, तो प्रवेश छेद को बढ़ाया जाना चाहिए। दुर्लभ अवसरों पर जब रॉड आसानी से पारित करने में विफल रहता है, तो मैंने नहर के अभिविन्यास को परिभाषित करने के लिए पहले एक अंडरसाइज़्ड रॉड पेश करने में मदद की है। इस विधि से पता चल सकता है कि प्रवेश छेद को आसान मार्ग की अनुमति देने के लिए चार चतुर्भुजों में से एक में बढ़ाया जाना चाहिए।
दूरस्थ ऊरु लकीर
निर्णय अब डिस्टल लकीर की मात्रा और वांछित valgus कोण के बारे में किया जाना है। मुझे लगता है कि कई तकनीक ब्रोशर डिस्टल लकीर की मात्रा के बारे में भ्रामक हैं। वे अक्सर हड्डी की एक मात्रा को हटाने की सलाह देते हैं जो कृत्रिम अंग के धातु डिस्टल फेमोरल कॉन्डिल की मोटाई के बराबर है। उन्हें स्पष्ट करना चाहिए कि लकीर की मात्रा में उपास्थि की मोटाई भी शामिल होनी चाहिए जो एक बार मौजूद थी। अन्यथा, डिस्टल ऊरु लकीर एक सच्चे "एनाटॉमिक" राशि से लगभग 2 मिमी अधिक होगी। यह संयुक्त रेखा को थोड़ा ऊपर उठाएगा और संभवतः एक घुटने की स्थापना करेगा जो फ्लेक्सियन की तुलना में विस्तार में ढीला है।
एक पीसीएल-संरक्षण तकनीक में, लक्ष्य को ऊरु संयुक्त रेखा को यथासंभव सटीक रूप से बहाल करना चाहिए और एक घुटने से बचना चाहिए जो विस्तार की तुलना में लचीलेपन में तंग है। डिस्टल ऊरु कोंडिल को कम करने की दिशा में गलती करना इस लक्ष्य को प्राप्त करेगा। यदि, फीमर और टिबिया दोनों की प्रारंभिक तैयारी के बाद, घुटने फ्लेक्सियन की तुलना में विस्तार में तंग है, तो डिस्टल फीमर को 2 और मिलीमीटर लकीर के लिए फिर से देखा जा सकता है। यह पूरा करने के लिए त्वरित और सरल है। अत्यधिक डिस्टल ऊरु लकीर को पीसीएल-प्रतिस्थापन तकनीक में बेहतर ढंग से सहन किया जाता है। पीसीएल को हटाने से फ्लेक्सियन गैप बढ़ जाता है और मोटे पॉलीथीन को फ्लेक्सियन में घुटने को स्थिर करने के लिए आवश्यक होता है, जिसे विस्तार में भी सहन किया जा सकता है।
एक प्रीऑपरेटिव फ्लेक्सियन अनुबंध की उपस्थिति में, डिस्टल कंडाइल की एक एनाटॉमिक राशि से अधिक को अनुबंध के सुधार में सहायता के लिए उच्छेदन किया जाता है।
डिस्टल लकीर के लिए चुना गया वल्गस कोण प्रीऑपरेटिव टेमप्लेटिंग और कुछ नैदानिक कारकों पर निर्भर करता है। घुटने के आर्थ्रोप्लास्टी के बहुमत में लक्ष्य यांत्रिक अक्ष को तटस्थ करने के लिए बहाल करना है। यह डिस्टल फीमर पर एक तटस्थ यांत्रिक अक्ष और समीपस्थ टिबिया पर एक तटस्थ यांत्रिक अक्ष बनाकर सबसे कुशलता से प्राप्त किया जाता है। इस कोण को निर्धारित करने के लिए, कूल्हे से घुटने तक एक लंबा एपी रेडियोग्राफ तटस्थ रोटेशन में लिया जाता है। कूल्हे के केंद्र से घुटने के केंद्र तक एक रेखा खींची जाती है। फिर इस रेखा के घुटने पर एक लंबवत बनाया जाता है। अंत में, इस रेखा द्वारा गठित कोण और फीमर के शाफ्ट के केंद्र की एक रेखा को मापा जा सकता है। आमतौर पर कोण 5° और 7° के बीच होता है।
इस प्रीपेरेटिव टेमप्लेटिंग का एक और लाभ औसत दर्जे का और पार्श्व डिस्टल ऊरु condyles की लकीर की सापेक्ष मात्रा को दिखाना है। जब तक किसी प्रकार का ऑस्टियोटॉमी, फ्रैक्चर, या डिस्प्लास्टिक विकृति नहीं होती है, तब तक लकीर की मात्रा आमतौर पर पार्श्व की तुलना में थोड़ी अधिक औसत दर्जे की होती है। एक तटस्थ यांत्रिक अक्ष के लिए संयुक्त पर गठित रेखा अक्सर eburnated हड्डी औसत दर्जे की और बरकरार उपास्थि के स्तर पर पार्श्व, या लगभग 2 मिमी दूरस्थ पार्श्व condyle की वास्तविक हड्डी से दूर हो जाएगा। यह जानकारी तब उपयोगी होती है जब डिस्टल कटिंग गाइड लागू किया जाता है और पुष्टि करता है कि प्रीऑपरेटिव टेम्पलेट किए गए रेडियोग्राफ पर क्या दिखाया गया है। गंभीर valgus घुटनों में, यह विसंगति काफी काफी हो सकती है।
एक तटस्थ ऊरु यांत्रिक अक्ष को सही ढंग से पुनर्स्थापित करने का प्रयास करने के लिए कुछ अपवाद हैं। वे सभी मामूली (1 ° या 2 ° ) यांत्रिक varus संरेखण में घुटने को छोड़ने में शामिल हैं। कारण औसत दर्जे का संपार्श्विक स्नायुबंधन पर तनाव को कम करने के लिए होगा। सबसे आम स्थिति में एक क्षीण औसत दर्जे का संपार्श्विक स्नायुबंधन के साथ एक गंभीर वल्गस विकृति का सुधार शामिल है। यांत्रिक varus के एक डिग्री या दो में संरेखण overcorrecting द्वारा, तनाव घुटने के औसत दर्जे के पक्ष से दूर ले जाया जाता है। इसी तरह, यदि औसत दर्जे के संपार्श्विक स्नायुबंधन को अनजाने में चोट लगी है, तो कुछ अवशिष्ट वैरस यांत्रिक संरेखण स्नायुबंधन के किसी भी सर्जिकल मरम्मत की रक्षा करेगा।
अवशिष्ट वैरस यांत्रिक संरेखण को नियमित प्राथमिक घुटने में हतोत्साहित किया जाता था, लेकिन अत्यधिक औसत दर्जे के नरम ऊतकों के साथ मोटापे से ग्रस्त रोगी में अवशिष्ट यांत्रिक वाल्गस संरेखण पर कॉस्मेटिक उद्देश्यों के लिए पसंद किया जाता है। नैदानिक रूप से, ये रोगी अपने रेडियोग्राफिक संरेखण द्वारा दर्शाए गए की तुलना में बहुत अधिक एनाटॉमिक वाल्गस में दिखाई देते हैं। यदि इन रोगियों के लिए एक तटस्थ यांत्रिक अक्ष चुना जाता है, तो उन्हें अंग की स्पष्ट वाल्गस उपस्थिति के बारे में चेतावनी दी जानी चाहिए। इसके अलावा, सममित विस्तार संतुलन प्राप्त करना भी आसान है यदि सर्जन मामूली यांत्रिक वैरस को स्वीकार करता है। अब मैं स्नायुबंधन संतुलन की सुविधा के लिए valgus के चार डिग्री में सबसे varus घुटनों में कटौती.
फीमर का आकार देना
मैं पीछे से फीमर को ऊपर की ओर आकार देना पसंद करता हूं। यह विधि फ्लेक्सियन में संयुक्त रेखा को बहाल करने, पीसीएल को संतुलित करने और मध्य-फ्लेक्सियन शिथिलता के लिए मौका कम करने के लिए सबसे विश्वसनीय है। दो skids पीछे condyles के नीचे स्लाइड और एक जंगम स्टाइलस पूर्वकाल प्रांतस्था के आधार पर फीमर के एपी आयाम को मापता है बस trochlea से बेहतर है. पूर्वकाल फेमोरल कॉर्टेक्स को कभी-कभी परिभाषित करना मुश्किल हो सकता है। इसे सुविधाजनक बनाने के लिए, मैं अब व्हाइटसाइड लाइन के लंबवत एक प्रारंभिक रूढ़िवादी ट्रोचलियर लकीर बनाता हूं।
यदि आकार माप आधे आकार या बड़े आकार में एक आयाम दिखाता है, तो मैं बड़े आकार का उपयोग करूंगा। इस नियम का एक अपवाद गरीब प्रीऑपरेटिव फ्लेक्सियन के साथ एक रोगी होगा जहां क्वाड्रिसेप्स भ्रमण को बढ़ाने के लिए जितना संभव हो सके पूर्वकाल प्रांतस्था के साथ फ्लश के रूप में प्रोस्थेटिक ट्रोक्लिया को फ्लश करने का प्रयास किया जाता है। एक अन्य अपवाद रोगी (आमतौर पर महिला) होगा जिसका औसत दर्जे का पार्श्व आयाम उनके एपी आयाम से आनुपातिक रूप से छोटा होता है। बड़े आकार का उपयोग करने से बहुत अधिक औसत दर्जे का ओवरहैंग होगा। इस प्रकार, छोटे आकार को चुना जाता है।
आधे आकार और छोटे के लिए, मैं छोटे आकार का चयन करता हूं। दो विकल्प जो पूर्वकाल प्रांतस्था को नोचने के बिना डाउनसाइज़िंग की अनुमति देते हैं, वे फ्लेक्सियन के कुछ डिग्री में डिस्टल फेमोरल लकीर बनाने या पूर्वकाल से फीमर को नीचे की ओर आकार देने के लिए हैं। कई नए प्रोस्थेटिक सिस्टम एपी और एमएल आयामों की एक बड़ी सूची प्रदान करते हैं जो अधिक सटीक आकार की अनुमति देते हैं लेकिन बहुत बड़ी बोझिल इन्वेंट्री की कीमत पर।
ऊरु घटक के घूर्णी संरेखण का निर्धारण
ऊरु घटक के आकार के बाद, इसका उचित घूर्णी संरेखण निर्धारित किया जाना चाहिए। फेमोरल घटक रोटेशन को निर्धारित करने के लिए कम से कम चार तरीकों का लोकप्रिय रूप से उपयोग किया जाता है। 5 इनमें व्हाइटसाइड लाइन (ट्रांस-सल्कस अक्ष) के लंबवत, ट्रांस-एपिकॉन्डिलर अक्ष, पीछे के कंडाइल्स से बाहरी रोटेशन के 3 डिग्री और घूर्णी संरेखण शामिल हैं जो फ्लेक्सियन गैप समरूपता उत्पन्न करते हैं। सर्जरी के दौरान, मैं सभी चार तरीकों का आकलन करता हूं, लेकिन मेरा प्राथमिक विचार फ्लेक्सियन गैप समरूपता है। 6 मेरे द्वारा उपयोग की जाने वाली आकार गाइड बाद के काटने वाले गाइड के लिए पिनहोल के प्लेसमेंट के लिए प्रदान करती है जो स्वचालित रूप से बाहरी रोटेशन के 3 डिग्री में निर्माण कर सकती है। मैं अपना प्रारंभिक रोटेशन सेट करने के लिए इनका उपयोग करता हूं और फिर आयताकार फ्लेक्सियन गैप को प्राप्त करने के लिए आवश्यक रूप से अधिक बाहरी रोटेशन जोड़ता हूं, तकनीक जिसे "गैप बैलेंसिंग" के रूप में जाना जाता है। इस विधि का उपयोग सर्जनों द्वारा किया जाता है जो इष्टतम घुटने की स्थिरता और कीनेमेटिक फ़ंक्शन के लिए एक संतुलित आयताकार फ्लेक्सियन गैप स्थापित करना चाहते हैं। वारस घुटनों में, विस्तार अंतर को उचित औसत दर्जे की रिहाई द्वारा पहले संतुलित किया जाता है। अधिकांश valgus घुटनों में (कि पार्श्व संपार्श्विक स्नायुबंधन रिहाई के बिना संतुलित किया जा सकता है) पूर्व विस्तार संतुलन की आवश्यकता नहीं है. विस्तार संतुलन के बाद, घुटने को 90 डिग्री फ्लेक्सियन में रखा जाता है और टेन्सियोमीटर के कुछ रूपों को औसत दर्जे के और पार्श्व डिब्बों पर लागू किया जाता है। ऊरु घटक को तब फ्लेक्सियन गैप समरूपता में घुमाया जाता है। इस उद्देश्य के लिए लैमिनर स्प्रेडर का उपयोग किया जा सकता है। एक लैमिनर स्प्रेडर औसत दर्जे के अंतराल को एक परिमित राशि को खोल देगा, भले ही इस स्नायुबंधन का पूर्वकाल पहलू असामान्य या घायल न हो। हालांकि, यह याद रखा जाना चाहिए कि पार्श्व कंपार्टमेंट औसत दर्जे के डिब्बे की तुलना में लचीलेपन में अधिक लचीला है। इस कारण से, यह संभवतः पार्श्व पक्ष पर एक कैलिब्रेटेड स्प्रेडर का उपयोग करने में सहायक है, भले ही लागू करने के लिए तनाव की सटीक मात्रा स्थापित नहीं की गई है। मैंने अच्छे परिणामों के साथ पिछले 10 वर्षों में 20 पाउंड तनाव का उपयोग किया है। इस विधि का उपयोग करते समय, 90% से अधिक घुटने पीछे की ऊरु कोंडिलर लाइन के सापेक्ष बाहरी रोटेशन के 5 ° में समाप्त होते हैं। इसके दो अपवाद हैं। एक गंभीर valgus घुटने में एक hypoplastic पश्च पार्श्व ऊरु condyle जहां 7 ° या 8 ° संकेत दिया जा सकता है के साथ होता है. दूसरा गंभीर वैरस घुटने में देखा जाता है जहां औसत दर्जे का पीछे का ऊरु कोंडिल "हाइपरप्लास्टिक" होता है, और आयताकार अंतराल को बहाल करने के लिए 7 डिग्री तक की भी आवश्यकता हो सकती है।
दुर्लभ मामलों में, घुटने को पीछे के ऊरु कोंडिल्स से कोई बाहरी रोटेशन की आवश्यकता नहीं हो सकती है या वास्तव में जानबूझकर आंतरिक रोटेशन की आवश्यकता होती है। एक उदाहरण औसत दर्जे के संपार्श्विक स्नायुबंधन के पूर्वकाल पहलू की शिथिलता के साथ एक घुटने में होता है। इन मामलों में, आंतरिक रूप से ऊरु घटक को घुमाने से औसत दर्जे का लचीलापन अंतर बंद हो जाएगा और फ्लेक्सियन में औसत दर्जे की स्थिरता बहाल हो जाएगी। दूसरा उदाहरण तब हो सकता है जब एक समीपस्थ टिबियल ओस्टियोटॉमी के साथ एक रोगी को परिवर्तित किया जाता है जो एक वाल्गस टिबियल संयुक्त रेखा के साथ अत्यधिक वल्गस में ठीक हो गया है। ऐसे मामले में, जब घुटने को 90 डिग्री फ्लेक्स किया जाता है, तो ऊरु कोंडिल्स वल्गस टिबियल संयुक्त रेखा पर चिह्नित बाहरी रोटेशन में बैठते हैं। यदि कोई ऊरु घटक रोटेशन निर्धारित करने के लिए अंतर संतुलन के अलावा किसी अन्य विधि का उपयोग करता है, तो वे अधिक फ्लेक्सियन गैप विषमता पैदा करेंगे और फ्लेक्सियन गैप को संतुलित करने के लिए एक व्यापक पार्श्व संपार्श्विक रिलीज की आवश्यकता होगी। अधिकांश सर्जन चिंतित हैं कि उद्देश्यपूर्ण ऊरु घटक आंतरिक रोटेशन पटेलर ट्रैकिंग से समझौता करेगा। हालांकि, यह ध्यान देने योग्य है कि ट्रोचलियर नाली के विस्थापन पर रोटेशन के वास्तविक प्रभाव की गणितीय गणना से पता चलता है कि ऊरु घटक रोटेशन के प्रत्येक 4 डिग्री के लिए, नाली लगभग 2 मिमी (6) विस्थापित होती है। इस अपेक्षाकृत छोटी राशि को एक आकार से पटेलर घटक को कम आकार देकर और इसे औसत दर्जे की तरह स्थानांतरित करके, बाधा को रोकने के लिए संयुक्त राष्ट्र-कैप्ड पटेलर हड्डी को बेवॉल करके मुआवजा दिया जा सकता है।
साहित्य में ऐसे प्रकाशन भी हैं जो सुझाव देते हैं कि ऊरु या टिबियल घटक माल-रोटेशन दर्द या कठोरता और आर्थ्रोप्लास्टी की बाद की विफलता का कारण बन सकता है। यह निष्कर्ष एक अनुभवहीन सर्जन के हाथों में होने वाले एक विकृत ऊरु घटक का परिणाम भी हो सकता है, जिसने आर्थ्रोप्लास्टी की तैयारी में अन्य त्रुटियों का एक नक्षत्र भी बनाया है।
अधिकांश एपी काटने वाले जिग्स में स्पाइक्स होते हैं जो प्रारंभिक आकार गाइड के माध्यम से बनाए गए छेद में फिट होंगे। गाइड डिस्टल condylar लकीर के साथ फ्लश बैठा है. हड्डी के साथ जिग के उचित संपर्क का आकलन सीधे पक्ष से देखकर किया जाना चाहिए। कुछ जिग्स सहायक पिन (चिकनी या थ्रेडेड) प्रदान करते हैं जो डिस्टल फीमर के अंत में काटने वाले जिग को और सुरक्षित करेंगे।
Trochlear लकीर
पूर्वकाल या trochlear कट पहले किया जाता है। इस कटौती के साथ मुख्य चिंता पूर्वकाल प्रांतस्था को नोचने से बचने के लिए निश्चित होना है। प्रत्येक व्यक्तिगत मामले के लिए लकीर की मात्रा का अनुमान प्रीपेरेटिव लेटरल रेडियोग्राफ़ की समीक्षा करके लगाया जा सकता है। कभी-कभी, trochlea osteophyte गठन की एक बड़ी राशि के साथ hypertrophic है भ्रम है कि trochlea लकीर अत्यधिक हो जाएगा बनाने. स्पेक्ट्रम के विपरीत छोर पर "hypoplastic" trochlea पटेला alta और patellofemoral dysplasia के साथ रोगियों में देखा जाता है। यदि कभी भी चिंता है कि trochlear लकीर अत्यधिक हो सकती है, तो trochlea के "पूर्व-कट" इसे निर्धारित करने में मदद करेंगे। यह कटौती trochlea और फीमर के पूर्वकाल प्रांतस्था के बीच समीपस्थ जंक्शन को उजागर करेगा और पूर्वकाल प्रांतस्था को नोचने की क्षमता के बारे में अधिक सटीक मूल्यांकन करने की अनुमति देगा। मैं कई सर्जनों के अभ्यास के खिलाफ सिफारिश करूंगा जो पूर्वकाल प्रांतस्था को ओवरलाइंग वसा को हटा देते हैं और पेरिओस्टेम को प्रभावित करते हैं। मेरा मानना है कि यह क्रिया इस क्षेत्र में हेटरोटोपिक हड्डी बनाने के लिए घुटने को पूर्वनिर्धारित करती है, जो पोस्टऑपरेटिव क्वाड्रिसेप्स भ्रमण को सीमित कर सकती है। यदि ऐसा प्रतीत होता है कि नियोजित trochlear लकीर, वास्तव में, पूर्वकाल प्रांतस्था पायदान होगा, फीमर फ्लेक्सियन के कुछ डिग्री में recut किया जाना चाहिए या काटने जिग के लिए pinholes navicular gouge तकनीक के माध्यम से पूर्वकाल में उचित दूरी विस्थापित किया जाना चाहिए.
पश् चवर्ती कोंडिलर लकीर
पश्चवर्ती condylar कटौती अगले पूरा कर रहे हैं. औसत दर्जे का संपार्श्विक स्नायुबंधन औसत दर्जे का पश्चवर्ती condylar लकीर के दौरान खतरे में है। देखा ब्लेड के औसत दर्जे के भ्रमण से स्नायुबंधन की रक्षा करने के लिए एक अच्छी तरह से रखा औसत दर्जे का retractor होना महत्वपूर्ण है। यदि एक व्यापक देखा ब्लेड शुरू में उपयोग किया जाता है, तो कटौती एक संकीर्ण देखा ब्लेड या एक osteotome के साथ सबसे अच्छा पूरा कर रहे हैं।
चैम्फर कट्स
Chamfer कटौती अगले पूरा कर रहे हैं. अधिकांश प्रणालियां चैम्फर कटौती के लिए स्लॉट के साथ एक एपी काटने गाइड प्रदान करती हैं। इसके बावजूद, मैं एक अलग chamfer गाइड के साथ chamfer कटौती फिर से देखना पसंद है. मैं ऐसा इसलिए करता हूं क्योंकि कभी-कभी एपी काटने का ब्लॉक पूरी तरह से या सममित रूप से बैठा नहीं होता है या फीमर के अंत से थोड़ा ऊपर उठ सकता है। पृथक ब्लॉक के साथ चैम्फर कटौती को फिर से करना यह सुनिश्चित करता है कि वे सटीक हैं।
फीमर की अंतिम तैयारी
फीमर की अंतिम तैयारी टिबियल तैयारी के बाद पूरी की जाती है जब अधिक से अधिक पीछे का जोखिम होता है। परीक्षण ऊरु घटक पहली बार लागू किया जाता है। मैं एक ऊरु डालनेवाला का उपयोग करता हूं जो घटक को कठोरता से रखता है ताकि मैं एक विस्तार बल लागू कर सकूं क्योंकि परीक्षण बैठा हुआ है। ऊरु घटकों को लचीलापन में जाना जब वे पहली बार लागू कर रहे हैं. इसके दो कारण हैं। पहला एक trochlear कटौती है कि पूर्वकाल काटने गाइड द्वारा निर्धारित से थोड़ा अधिक diverges है. दूसरा एक पश्चवर्ती condyle के अंडर-लकीर के कारण होता है, लगभग हमेशा औसत दर्जे की तरफ होता है। कठोर औसत दर्जे की हड्डी देखा ब्लेड को एक अलग मार्ग में विक्षेपित करती है।
दोनों स्थितियों का मूल्यांकन किया जा सकता है और एपी काटने गाइड को फिर से लागू करके ठीक किया जा सकता है जब चैम्फर कटौती पूरी हो गई है। देखा ब्लेड का मामूली विचलन जो चैम्फर कटौती के साथ स्पष्ट नहीं है, जब वे गायब होते हैं तो स्पष्ट हो जाता है।
एक बार जब परीक्षण ऊरु घटक बैठा है, तो इसे औसत दर्जे के-पार्श्व आयाम में ठीक से तैनात किया जाना चाहिए। कृत्रिम अंग के औसत दर्जे का या पार्श्व ओवरहैंग से बचा जाना चाहिए और यह आमतौर पर महिला रोगी में देखा जाता है। घटक के लिए इष्टतम mediolateral स्थिति trochlea और डिस्टल condylele के स्तर पर पार्श्व डिस्टल ऊरु प्रांतस्था के साथ फ्लश है। इस स्थिति को प्राप्त करने की क्षमता कृत्रिम डिजाइन के साथ भिन्न होती है। केवल असममित ऊरु घटक फीमर की कटे हुए ट्रोचलियर सतह को बेहतर ढंग से कैप कर सकते हैं। सममित घटक जो trochlea के स्तर पर औसत दर्जे के प्रांतस्था के साथ फ्लश आते हैं, संभवतः trochlea की कटी हुई सतह को पूरी तरह से कैप नहीं कर सकते हैं। Intuitively, यह लचीलापन के पहले 30 ° में पटेलर ट्रैकिंग समझौता करेगा।
ऊरु घटक को पार्श्व प्रांतस्था के साथ फ्लश होने के लिए पार्श्व रूप से स्थानांतरित करने के बाद, किसी भी शेष परिधीय ऑस्टियोफाइट्स को हटा दिया जाता है। संभावित पॉपलाइटस इम्पिंगमेंट सिंड्रोम को रोकने के लिए पॉपलाइटस कण्डरा की उत्पत्ति के स्तर पर इसे प्राप्त करना सबसे महत्वपूर्ण है। 7 किसी भी overhanging औसत दर्जे का osteophytes भी ऊरु घटक के साथ फ्लश हटा दिया जाता है।
अंत में, पीछे condylar osteophytes और किसी भी uncapped पश्चवर्ती condylar हड्डी को हटाने के लिए महत्वपूर्ण है। यह सबसे अच्छा जगह में परीक्षण ऊरु घटक और tibial लकीर पूरा के साथ हासिल की है. जबकि एक सहायक इंटरकॉन्डिलर पायदान में एक हड्डी के हुक का उपयोग करके फीमर को ऊपर उठाता है, एक घुमावदार 3/8 इंच के ओस्टियोटोम को पीछे के ओस्टियोफाइट्स और अनकैप्ड पोस्टीरियर कॉन्डिलर हड्डी को रेखांकित करने के लिए दोनों पीछे के कॉन्डिल्स की सभी सीमाओं के साथ स्पर्शरेखा से पारित किया जाता है। परीक्षण को तब हटा दिया जाता है, और उल्लिखित हड्डी को उच्छेदन किया जाता है। सर्जन की उंगली का उपयोग किसी भी बनाए रखी गई हड्डी या ढीले शरीर के लिए पीछे के अवकाश को पैलेट करने के लिए किया जा सकता है।
सीमेंटरहित ऊरु निर्धारण का उपयोग विवादास्पद बना हुआ है। सीमेंटलेस फेमोरल फिक्सेशन से परिचित अधिकांश सर्जन इस तकनीक के साथ उत्कृष्ट परिणामों की रिपोर्ट करते हैं। सफलता स्पष्ट रूप से घटक के प्रारंभिक प्राथमिक निर्धारण पर निर्भर करती है। सीमेंटलेस झरझरा-वृद्धि ऊरु घटकों के उपयोग के साथ मेरा अपना अनुभव उत्कृष्ट रहा है और सीमेंटेड निर्धारण के साथ परिणामों के बराबर है।
मैंने द्विपक्षीय एक साथ घुटने के आर्थ्रोप्लास्टी पर कुछ डेटा एकत्र किया है जिसमें एक तरफ एक सीमेंटलेस फीमर और दूसरी तरफ एक सीमेंटेड फीमर है। 8 इन रोगियों के पार्श्व रेडियोग्राफ़ का फ्लोरोस्कोपिक रूप से नियंत्रित मूल्यांकन इंगित करता है कि सीमेंटरहित घटकों का ऊरु क्षेत्र IV इंटरफ़ेस सीमेंटेड घटकों में ज़ोन IV इंटरफ़ेस की तुलना में अधिक अनुकूल है। इस खोज में दीर्घकालिक उत्तरजीविता के लिए निहितार्थ हैं, क्योंकि ज़ोन IV लुसेंसी घुटने को देर से ऊरु घटक 9 को ढीला करने या पहननेके मलबे और बाद के ओस्टियोलिसिस के प्रवेश की अनुमति दे सकती है। इस कारण से, मैं अभी भी युवा रोगियों में सीमेंटलेस फेमोरल निर्धारण पर विचार करने की वकालत करता हूं। (ज़ोन सिस्टम को घुटने सोसायटी द्वारा विकसित किया गया था। 10)
सीमेंटरहित निर्धारण के लिए इंट्रा-ऑपरेटिव मानदंड फिट की सटीकता के आकलन को जोड़ता है जैसा कि पक्ष से देखा जाता है और ऊरु की हड्डी से परीक्षण को अलग करने के लिए आवश्यक बल का। disimpaction परीक्षण माना जाता है कच्चा है, लेकिन रोगियों की जांच में प्रभावी प्रतीत होता है। यदि परीक्षण ऊरु घटक को हाथ से या सम्मिलन / निष्कर्षण डिवाइस के थप्पड़ हथौड़ा के बहुत हल्के नल के साथ हटाया जा सकता है, तो ऊरु घटक हमेशा सीमेंटेड होता है। यदि यह थप्पड़ हथौड़ा के कई नल लेता है और परीक्षण निष्कर्षण मुश्किल है, तो सीमेंटलेस निर्धारण उपयुक्त है। सीमा रेखा के मामलों में, फीमर को सीमेंट किया जाना चाहिए।
कटौती की सटीकता के रूप में पक्ष से देखा सीमेंट रहित निर्धारण की सफलता के लिए के रूप में महत्वपूर्ण प्रतीत नहीं होता है. यदि बड़े अंतराल हैं, तो फीमर को स्पष्ट रूप से सीमेंट किया जाना चाहिए। यदि छोटे अंतराल हैं, तो उन्हें हड्डी के घोल से भरा जा सकता है, और तकनीक की नैदानिक सफलता की उम्मीद की जा सकती है यदि घटक असंगतता परीक्षण से गुजरता है।
सीमेंटलेस फेमोरल घटकों के अनुवर्ती पार्श्व रेडियोग्राफ़ पर, हड्डी घनत्व पैटर्न में भिन्नताएं कभी-कभी किसी भी विशिष्ट क्षेत्र में ऊरु घटक और हड्डी के बीच संपर्क की अंतरंगता के आधार पर देखी जाती हैं।
क्वाड्रिसेप्स कण्डरा साफ़ करना
पटेला के बेहतर ध्रुव के ठीक ऊपर क्वाड्रिसेप्स कण्डरा पर किसी भी अवशिष्ट श्लेष ऊतक को पीसीएल-रिटेनिंग तकनीक में पोस्टऑपरेटिव नरम ऊतक क्रेपिटस या पीसीएल-प्रतिस्थापन डिजाइन में क्लंक सिंड्रोम की क्षमता से बचने के लिए हटा दिया जाना चाहिए।
पटेलर मोटाई को मापने और एक काटने जिग लागू करना
पटेलर मोटाई को तैयारी से पहले मापा जाता है। मादा पटेले आमतौर पर 22-24 मिमी मोटी होती है, और नर पटेले आमतौर पर 24-26 मिमी होते हैं।11 यदि उपलब्ध हो, तो एक पटेलर काटने वाला जिग लागू किया जाता है। यह एक हड्डी अवशेष है कि precut patellar मोटाई माइनस कृत्रिम patellar बटन की मोटाई के लिए मात्रा की अनुमति देने के लिए सेट किया जाना चाहिए. प्रीपेरेटिव टेमप्लेटिंग लकीर की योजना बनाने में मदद कर सकता है, खासकर डिस्प्लास्टिक मामलों में।
पटेला काटना
मैं पटेला को औसत दर्जे से पार्श्व तक और चोंड्रो-ओसियस जंक्शन से जंक्शन तक काटना पसंद करता हूं। पार्श्व पक्ष पर, सभी शेष उपास्थि को एक स्क्लेरोटिक हड्डी की सतह पर हटा दिया जाना चाहिए। पटेलर अवशेष की मोटाई को उच्छेदित औसत दर्जे की तरफ से मापा जा सकता है। दोनों anteroposterior और mediolateral आयामों में patella oversizing से बचें. यदि कम आकार का है, तो पटेलर कृत्रिम अंग को पटेलर ट्रैकिंग की सुविधा के लिए औसत दर्जे का विस्थापित किया जाना चाहिए। अनकैप्ड पार्श्व हड्डी को रेखांकित किया जाना चाहिए और फिर धातु trochlea पर संभावित हड्डी के प्रभाव को दूर करने के लिए chamfered। समग्र मोटाई को तैयारी के बाद मापा जाना चाहिए ताकि पटेलोफेमोरल डिब्बे को "ओवरस्टफिंग" से बचा जा सके। पटेला को ठीक से आकार देने के बाद, उचित टेम्पलेट के माध्यम से लग छेद ड्रिल किए जाते हैं।
टिबियल लकीर की मात्रा का निर्धारण
फीमर के लिए, मैं उच्छेदित ऊतक को बदलने के लिए घटक की मोटाई के आधार पर एक मापा लकीर तकनीक पसंद करता हूं। 8 मिमी की समग्र मोटाई के साथ एक कृत्रिम अंग के लिए, 8 मिमी को अधिक प्रमुख पठार से हटा दिया जाएगा, लगभग हमेशा पार्श्व पक्ष। इस माप में किसी भी अवशिष्ट उपास्थि शामिल होगी।
यदि एक धातु-समर्थित घटक का उपयोग किया जा रहा है, तो एफडीए द्वारा आवश्यक पॉलीथीन की न्यूनतम मोटाई (धातु ट्रे की मोटाई के आधार पर) के लिए अनुमति देने के लिए 9 मिमी के रूप में एक समग्र मोटाई की आवश्यकता हो सकती है। अधिकांश कुल घुटने की प्रणालियां इस मोटाई का आकलन करने के लिए एक स्टाइलस लागू करती हैं।
वैकल्पिक रूप से, लकीर की मात्रा कमी वाले पक्ष से 0-2 मिमी को हटाने पर आधारित हो सकती है। इस विधि का उपयोग नहीं किया जाना चाहिए यदि इसका मतलब है कि 12 या 13 मिमी से अधिक पार्श्व पक्ष से हटा दिया जाएगा। इन मामलों में, कमी वाले पक्ष को किसी प्रकार की वृद्धि की आवश्यकता होगी।
इंट्रामेडुलरी बनाम एक्स्ट्रामेडुलरी संरेखण
अधिकांश कुल घुटने की प्रणालियां इंट्रामेडुलरी या एक्स्ट्रामेडुलरी टिबियल संरेखण उपकरणों का विकल्प प्रदान करती हैं। मैं कई कारणों से टिबिया के लिए एक्स्ट्रामेडुलरी विधि पसंद करता हूं। ऊरु पक्ष पर संरेखण के आकलन के विपरीत, समीपस्थ और डिस्टल एनाटॉमिक लैंडमार्क टिबिया पर आसानी से दिखाई देते हैं। एक्स्ट्रामेडुलरी संरेखण का उपयोग करने से टिबिया की मज्जा नहर के इंस्ट्रूमेंटेशन से बचा जाता है, जिसमें वसा एम्बोलाइजेशन उत्पन्न करने और किसी भी संभावित पोस्टऑपरेटिव संक्रमण की सीमा का प्रचार करने की क्षमता होती है। इसके अलावा, कई टिबिया में एक वल्गस धनुष होता है, विशेष रूप से एक संवैधानिक वल्गस संरेखण के साथ रोगी में।
इन रोगियों में, लंबी फिल्मों को पूरी तरह से झुकने का मूल्यांकन करने और सर्जन को मार्गदर्शन करने की आवश्यकता होती है कि टिबियल पठार के स्तर पर मज्जा नहर में कहां प्रवेश करना है। कुछ टिबिया में, धनुष इतना अधिक होता है कि एक इंट्रामेडुलरी संरेखण रॉड को समायोजित नहीं किया जा सकता है। यदि सर्जन इसके उपयोग पर जोर देता है, तो टिबियल लकीर को महत्वपूर्ण वाल्गस में पूर्वाग्रहित किया जाएगा। संशोधन से गुजरने वाले घुटनों में जहां सर्जन एक लंबे समय तक प्रेस-फिट इंट्रामेडुलरी टिबियल एक्सटेंशन का उपयोग कर रहा है, इंट्रामेडुलरी संरेखण उपकरण उपयुक्त हैं। झुके हुए टिबिया के कुछ मामलों में, ऑफसेट उपजी आवश्यक हो सकती है।
Extramedullary उपकरणों के साथ टिबियल लकीर के संरेखण का निर्धारण
कई युद्धाभ्यास एक एक्स्ट्रामेडुलरी संरेखण डिवाइस की सटीकता बढ़ाने में सहायक होते हैं। समीपस्थ और डिस्टल लैंडमार्क आसानी से उपलब्ध हैं। समीपस्थ रूप से, लकीर गाइड आदर्श रूप से औसत दर्जे का और पार्श्व टिबियल कोर्टिसेस के बीच केंद्रित होना चाहिए। वास्तव में, इसे प्राप्त करना मुश्किल है क्योंकि एक बाहरी संरेखण डिवाइस आमतौर पर टिबियल ट्यूबरकल, पटेलर कण्डरा और वसा पैड के कारण सच्चे केंद्र में कई मिलीमीटर औसत दर्जे का विस्थापित होता है। जब तक सर्जन को इस बारे में पता है और इसके लिए क्षतिपूर्ति करता है, तब तक यह वरस में कटौती को पूर्वाग्रह ति नहीं करेगा। एक extramedullary डिवाइस के लिए डिस्टल एनाटॉमिक लैंडमार्क टिबिया का आसानी से स्पष्ट तेज पूर्वकाल शिखा है।
मैं पैर का उपयोग नहीं करता, विशेष रूप से दूसरा मेटाटार्सल, एक डिस्टल लैंडमार्क के रूप में, क्योंकि किसी भी घूर्णी पैर असामान्यता इस माप को विकृत कर देगी। मैलियोली के स्तर पर टिबिया का तेज पूर्वकाल शिखा एक शारीरिक मील का पत्थर है जो किसी भी पैर या टखने की विकृति से स्वतंत्र है और मोटापे से ग्रस्त रोगियों में भी आसानी से स्पष्ट है। कुछ सर्जन टखने पर अंतर-मैलियोलर दूरी या नरम ऊतक परिधि को विभाजित करने का सुझाव देते हैं। हमने प्रलेखित किया है कि टखने का असली केंद्र इन दो बिंदुओं के लिए लगभग 3 मिमी औसत दर्जे का है। 12 इसलिए सर्जन को टखने में एक समायोजन के साथ क्षतिपूर्ति करनी चाहिए।
संभावित संरेखण विकृतियों के लिए क्षतिपूर्ति करने का सबसे प्रभावी तरीका जो समीपस्थ और दूरस्थ रूप से मौजूद है, एक गतिशील टखने का उपकरण है जिसे औसत दर्जे के रूप में विस्थापित किया जा सकता है। औसत दर्जे के विस्थापन के छह मिलीमीटर आमतौर पर 3 मिमी निकटस्थ रूप से होने वाले और 3 मिमी के लिए क्षतिपूर्ति करेंगे, जो टिबियल लकीर के वैरस मैलिग्नमेंट से बचते हैं।
पश् चवर्ती टिबियल ढलान
"सामान्य" घुटने में पीछे टिबियल ढलान काफी परिवर्तनशील हो सकता है। मैंने इसे 0 ° और 15 ° के बीच कहीं भी देखा है। आर्थ्रोप्लास्टी में, पीछे की ढलान के फायदे और नुकसान दोनों होते हैं। लाभ में पीसीएल संतुलन को आसान बनाने के लिए फ्लेक्सियन गैप को खोलना और अधिकतम घुटने के फ्लेक्सियन में धातु-से-प्लास्टिक संपर्क को बढ़ाना शामिल है।
नुकसान में एक गैर-अनुरूप डिजाइन में टिबिया पर फीमर के बहुत अधिक रोलबैक को बढ़ावा देना शामिल है और यह अनिवार्य करना शामिल है कि articulating सतहों को एक दूसरे पर हाइपरएक्सटेंड करना चाहिए जब अंग स्वयं पूर्ण विस्तार में होता है। मैं टिबियल लकीर के लिए कुछ पीछे ढलान लागू करना पसंद करता हूं लेकिन अत्यधिक मात्रा से बचें। आमतौर पर मैं लगभग 5 डिग्री का उपयोग करता हूं। मैं टखने समायोजन को टखने से पूर्वकाल में दूर ले जाकर एक बाहरी संरेखण डिवाइस का उपयोग करके इसे प्राप्त करता हूं। अंग की लंबाई के आधार पर, जिग के पूर्वकाल विस्थापन के प्रत्येक 5 मिमी के लिए 1 ° या 2 ° पीछे की ढलान लागू की जाती है। प्रभाव स्पष्ट रूप से छोटे अंगों के लिए अधिक से अधिक होगा और लंबे समय तक अंगों के लिए छोटा होगा।
कम से कम तीन स्थितियां हैं जिनमें कोई पीछे की ढलान लागू नहीं की जानी चाहिए। पहला एक गंभीर प्रीऑपरेटिव फ्लेक्सियन अनुबंध की उपस्थिति में है। वृद्धि हुई पूर्वकाल (बनाम पश्चवर्ती) टिबियल लकीर एक लचीलापन अनुबंध के सुधार में एड्स. दूसरी स्थिति नीचे की ओर ढलान के बजाय एक असामान्य ऊपर की ओर के साथ एक टिबिया की उपस्थिति में है। यह आमतौर पर उच्च टिबियल ऑस्टियोटॉमी के बाद या एक चंगा समीपस्थ टिबियल फ्रैक्चर की उपस्थिति में देखा जाता है। तीसरी स्थिति तब होती है जब एक घुटने की प्रणाली का उपयोग किया जाता है जो articulating सतहों के बीच सीमित हाइपरएक्सटेंशन की अनुमति देता है। यह आमतौर पर पीछे के स्थिर डिजाइनों में देखा जाता है जहां स्थिर करने वाली पोस्ट खूंटी के लिए इंटरकॉन्डिलर आवास के पूर्वकाल पहलू पर प्रभाव डालेगी। विशिष्ट डिजाइन उनकी माफी में भिन्न होते हैं, और सर्जनों को उस प्रणाली की सीमा के बारे में पता होना चाहिए जिसका वे उपयोग कर रहे हैं।
जब समीपस्थ टिबियल लकीर का प्रदर्शन किया जा रहा है, तो यह महत्वपूर्ण है कि सर्जन की बांह को टिबिया के खिलाफ ब्रेस किया जाता है ताकि आरा ब्लेड को गलती से स्क्लेरोटिक हड्डी से बाहर काटने और संभवतः आसन्न नरम ऊतकों को घायल करने से रोका जा सके। मैं अपने दाहिने हाथ से देखा को नियंत्रित करने और लक्षित करते हुए समीपस्थ टिबिया के खिलाफ अपनी बाईं मुट्ठी को ब्रेस करता हूं। यह बेहद महत्वपूर्ण है कि औसत दर्जे का संपार्श्विक स्नायुबंधन (एमसीएल) को स्नायुबंधन और समीपस्थ टिबिया की औसत दर्जे की सीमा के बीच एक धातु के रिट्रेक्टर के प्लेसमेंट द्वारा लकीर के दौरान संरक्षित किया जाए।
लकीर के दौरान पीसीएल की रक्षा करने के कई तरीके हैं। एक पीसीएल के सामने एक छोटा सा स्लॉट बनाना है जो एक दोलन आरी का उपयोग करके है और फिर दोलन आरी के भ्रमण से पीछे के ऊतकों की रक्षा के लिए स्लॉट में 1-सेमी-चौड़ा ऑस्टियोटोम डालें। एक दूसरा तरीका लिगामेंट के सामने टिबियल स्पाइन के एक कील-आकार के द्वीप को संरक्षित करना है, जो इसे एक दोलन देखा या पारस्परिक देखा के साथ रेखांकित करता है। मैं बाद की विधि पसंद करता हूं और मध्य-कोरोनल विमान के लिए टिबियल लकीर शुरू करने के लिए एक विस्तृत ब्लेड का उपयोग करता हूं और फिर देखा ब्लेड के साथ टिबियल स्पाइन के सहेजे गए कील को रेखांकित करता हूं। मैं तो एक संकीर्ण ब्लेड के लिए स्विच और औसत दर्जे का और पार्श्व लकीर को पूरा. संरक्षित द्वीप को दोलन देखा के साथ सीटू में नरम ऊतक से वंचित किया जा सकता है और पीसीएल के ठीक सामने काट दिया जा सकता है ताकि फीमर को सील करने के लिए हड्डी प्लग के रूप में इस्तेमाल किया जा सके जहां छेद इंट्रामेडुलरी फेमोरल संरेखण डिवाइस के लिए बनाया गया था। टिबियल सतह को सबसे अच्छा एक जेड-रिट्रेक्टर या मुड़ा हुआ होहमैन रिट्रेक्टर के प्लेसमेंट द्वारा उजागर किया जाता है, जो औसत दर्जे का होता है, एक मुड़ा हुआ होहमैन लेटरली, और एक कांटा जैसा रिट्रेक्टर पीछे की ओर जो पीसीएल टिबियल सम्मिलन को फैलाता है।
टिबिया का आकार देना
एक बार जब टिबियल लकीर पूरी हो जाती है, तो टिबिया को आकार दिया जा सकता है। अधिकांश प्रणालियां फीमर और टिबिया के स्वतंत्र आकार की अनुमति देती हैं ताकि दोनों तरफ एक बड़ा या छोटा आकार संगत हो। मैंने शायद ही कभी दो आकार की विसंगति देखी है। यह तब हो सकता है जब एक हड्डी पगेट की बीमारी से प्रभावित होती है या यदि इसका आकार एक चंगा फ्रैक्चर की बारीकियों से प्रभावित होता है। टिबिया को आकार देने का लक्ष्य महत्वपूर्ण ट्रे ओवरहैंग से बचते हुए हड्डी को अधिकतम रूप से कैप करना है। टिबिया के मध्य-सैगिटल विमान के लिए कोई भी ओवरहैंग पूर्वकाल रोगसूचक हो सकता है, जिससे एक दर्दनाक नरम ऊतक सूजन हो सकती है। पश्च ओवरहैंग पार्श्व पक्ष पर अक्सर होता है क्योंकि यह आयाम आमतौर पर औसत दर्जे की तरफ एपी आयाम से छोटा होता है। मामूली पश्च ओवरहैंग (कई मिलीमीटर) अच्छी तरह से सहन किया जाता है और शायद ही कभी रोगसूचक प्रतीत होता है। कुछ मिलीमीटर से अधिक के ओवरहैंग संभवतः पॉपलाइटस इम्पिंगमेंट का कारण बन सकते हैं।
जब मुझे टिबियल आकारों के बीच चयन करना होता है, तो मैं रोगसूचक ओवरहैंग की संभावना से बचने के लिए छोटे आकार का उपयोग करना पसंद करता हूं। एक गंभीर varus विकृति की उपस्थिति में औसत दर्जे की संरचनाओं की रिहाई की आवश्यकता है, मैं जानबूझकर ट्रे undersize और यह laterally शिफ्ट. अनकैप्ड औसत दर्जे की हड्डी को रेखांकित किया जाता है और प्रभावी ढंग से हटा दिया जाता है, जो औसत दर्जे की संपार्श्विक स्नायुबंधन की उत्पत्ति और सम्मिलन के बीच की दूरी को कम करके एक औसत दर्जे की रिहाई को पूरा करता है।
टिबियल घटक के घूर्णी संरेखण का निर्धारण
टिबियल घटक के घूर्णी संरेखण को उन्मुख करने के लिए कम से कम तीन तरीकों का वर्णन किया गया है। 6 पहली विधि एक असममित ट्रे का उपयोग करना है जो टिबिया की कटी हुई सतह की नकल करती है और ट्रे को शारीरिक रूप से लागू करती है। यद्यपि यह विधि संभवतः टिबिया की अधिकतम कैपिंग प्राप्त कर सकती है, इसके उपयोग के साथ दो कठिनाइयां हैं। पहले में यह तथ्य शामिल है कि यह टिबियल रोटेशन के लिंकेज को फीमर के साथ अनदेखा करता है जब घुटने विस्तार में होता है और चलने के दौरान अभिव्यक्ति अधिकतम लोड होती है। दूसरी समस्या पहले से संबंधित है कि यदि सर्जन फीमर के साथ बेहतर आर्टिकुलर संगतता के लिए ट्रे रोटेशन को बदलना चाहता है, तो असममित ट्रे को घुमाने से किसी भी पूर्वकाल या पीछे के ओवरहैंग को बढ़ाया जाएगा।
टिबियल रोटेशन को संरेखित करने का एक दूसरा तरीका टिबियल ट्यूबरकल पर आधारित करना है। सबसे अधिक इस्तेमाल किया जाने वाला मील का पत्थर ट्यूबरकल के औसत दर्जे के और केंद्रीय तिहाई के बीच जंक्शन है। यह विधि, दूसरों की तरह, प्रत्येक व्यक्तिगत घुटने के लिए फीमर और टिबिया के बीच आर्टिकुलर संगतता स्थापित करने के प्रयास को अनदेखा करती है जब इसे बढ़ाया और लोड किया जाता है। ये पहले दो तरीके केवल एक घूर्णन प्लेटफ़ॉर्म प्रकार की अभिव्यक्ति की उपस्थिति में सफल हो सकते हैं जो सम्मिलित करने को गति के चाप में फीमर को स्वचालित रूप से समायोजित करने की अनुमति देता है।
तीसरी विधि वह है जो मुझे विश्वास है कि निश्चित-असर घटकों के लिए उपयोग किया जाना चाहिए। यह पहले ऊरु रोटेशन को ठीक से स्थापित करना है और फिर घुटने के विस्तार में होने पर फीमर के साथ टिबियल रोटेशन को सहसंबंधित करना है। सिस्टम अलग-अलग होते हैं कि वे घूर्णी बेमेल की मात्रा के लिए कितने क्षमाशील हैं जो अभिव्यक्ति पर महत्वपूर्ण मरोड़ बल नहीं पैदा करेंगे जो तब सम्मिलित ट्रे इंटरफ़ेस में स्थानांतरित हो जाएंगे और फिर संभवतः कृत्रिम अंग-सीमेंट या हड्डी-सीमेंट इंटरफ़ेस में स्थानांतरित हो जाएंगे। शीर्ष पक्ष पर उच्च अनुरूपता के साथ articulations कम से कम क्षमाशील हैं और सबसे अधिक torsional तनाव पैदा करने के लिए जिम्मेदार होने की संभावना है कि वापस पक्ष पहनने को बढ़ा सकते हैं. 13
प्रारंभिक (और अक्सर अंतिम) स्नायुबंधन संतुलन फीमर और टिबिया की अंतिम तैयारी से पहले प्रारंभिक जोखिम के दौरान पूरा किया जाता है। ऊरु घटक रोटेशन के माध्यम से फ्लेक्सियन में वारस / वल्गस स्थिरता प्राप्त की जाती है। परीक्षण घटकों के प्लेसमेंट परीक्षण के बाद स्नायुबंधन संतुलन के सभी पहलुओं की ठीक-ट्यूनिंग की जाती है।
एक पीसीएल-रिटेनिंग तकनीक में, टिबियल परीक्षण घटक को हमेशा पहले रखा जाना चाहिए। मेरा मानना है कि अगर सर्जन टिबियल घटक के बाद ऊरु घटक डालने में सक्षम है, तो फ्लेक्सियन गैप शायद बहुत ढीला है जब तक कि परीक्षण एक नहीं है कोई sagittal अनुरूपता के साथ फ्लैट अभिव्यक्ति. एक पीसीएल-प्रतिस्थापन तकनीक में, हालांकि, ऊरु घटक को पहले डाला जा सकता है, और वास्तव में यह अक्सर अनुशंसित होता है।
चुने गए टिबियल परीक्षण की प्रारंभिक मोटाई सिस्टम के लिए उपलब्ध सबसे पतला समग्र है जब तक कि यह स्पष्ट न हो कि फ्लेक्सियन और एक्सटेंशन रिक्त स्थान को एक मोटे आकार की आवश्यकता होगी।
फ्लेक्सियन स्थिरता का आकलन पहले किया जाता है। यह एक निश्चित असर अभिव्यक्ति के लिए पोलो परीक्षण को लागू करके किया जाता है। 14 घुटने के साथ 90 डिग्री लचीलापन पर, सर्जन ऊरु घटक के नीचे से टिबियल परीक्षण को बाहर निकालने का प्रयास करता है। संक्षेप में, यह एक लचीलापन व्याकुलता परीक्षण है, जो टिबियल परीक्षण के पीछे के होंठ की ऊंचाई पर निर्भर करता है जो इसके सैजिटल वक्रता के नीचे के सापेक्ष है। यह अंतर इंगित करता है कि टिबियल परीक्षण को ऊरु घटक के नीचे से बाहर निकालने की अनुमति देने के लिए फ्लेक्सियन गैप को कितना खोलना चाहिए। मैं आम तौर पर एक परीक्षण का उपयोग करता हूं जिसमें लगभग 3 मिमी की ऊंचाई के साथ एक पीछे का होंठ होता है, इसलिए मैं 3-मिमी व्याकुलता परीक्षण कर रहा हूं। इस परीक्षण का एक उप-परिणाम 90 ° लचीलापन में घुटने के साथ फीमर के नीचे टिबियल परीक्षण में धक्का देने में असमर्थता है।
यदि पुलआउट संभव नहीं है, तो फ्लेक्सियन गैप बहुत ढीला नहीं है और अब यह देखने के लिए मूल्यांकन किया जाना चाहिए कि क्या यह बहुत तंग है। यह पूर्वकाल टिबियल कॉर्टेक्स से ट्रे के लिफ्ट-ऑफ को देखकर किया जाता है जब घुटने को 80 डिग्री और 100 डिग्री के बीच फ्लेक्स किया जाता है।
यह लिफ्ट-ऑफ एक तंग पीसीएल का परिणाम है जो फीमर को पीछे की ओर मजबूर करता है ताकि यह टिबियल घटक के पीछे के होंठ पर प्रभाव डाले, ट्रे को पीछे की ओर धकेलता है, सामने से संबंधित लिफ्ट-ऑफ के साथ पीछे की ओर ट्रे को धक्का देता है। यदि सैजिटल टिबियल स्थलाकृति सपाट है, तो अत्यधिक रोलबैक लिफ्ट-ऑफ के बिना हो सकता है। इस रोलबैक की सीमा को पटेला स्थानांतरित करने के साथ सबसे अच्छा मनाया जाता है। ऐसा इसलिए है क्योंकि एक एवर्टेड पटेला और क्वाड्रिसेप्स तंत्र कृत्रिम रूप से फ्लेक्सियन के दौरान टिबिया को बाहरी रोटेशन में खींच लेगा, जिससे औसत दर्जे की तरफ अत्यधिक रोलबैक को बढ़ावा मिलेगा। यह एक घुमावदार सम्मिलित करने के साथ कृत्रिम रूप से सकारात्मक लिफ्ट-ऑफ परीक्षण भी बना सकता है। सकारात्मक लिफ्ट-ऑफ, इसलिए, हमेशा पटेला को स्थानांतरित करने के साथ पुष्टि की जानी चाहिए। पीसीएल को इसके तनाव के लिए भी देखा और देखा जा सकता है। एक तंग पीसीएल के साथ एक और आम अवलोकन 90 डिग्री से परे फ्लेक्सियन में एक ऊरु परीक्षण के आगे या दूरस्थ रूप से आंदोलन है। ऐसा इसलिए है क्योंकि स्नायुबंधन तनाव रोलबैक को मजबूर कर रहा है और एक अभेद्य रूप से फिटिंग परीक्षण आगे बढ़ने या दूरस्थ रूप से परीक्षण डालने की सैगिटल अनुरूपता के अनुरूप रहने के लिए क्षतिपूर्ति करता है। एक घूर्णन प्लेटफ़ॉर्म अभिव्यक्ति में, "स्लाइड-बैक" परीक्षण का उपयोग पीसीएल को संतुलित करने के लिए किया जाता है। 14
जब मैं पीसीएल-प्रतिस्थापन घुटने में फ्लेक्सियन गैप का आकलन कर रहा हूं, तो मैं अत्यधिक शिथिलता और कृत्रिम बाधा पर कुल निर्भरता से बचने के लिए पुल-आउट परीक्षण का पालन करता हूं।
फ्लेक्सियन / एक्सटेंशन अंतराल को समायोजित करना
परीक्षण घटकों को डालने के बाद, फ्लेक्सियन और एक्सटेंशन अंतराल का मूल्यांकन टिबियल घटक की सबसे पतली समग्र मोटाई के साथ शुरू होता है। प्रत्येक अंतर बहुत ढीला, बहुत तंग, या उचित तनाव का हो सकता है। डिस्टल ऊरु लकीर का स्तर विस्तार अंतराल को प्रभावित करता है। पश्चवर्ती condylar लकीर का स्तर लचीलापन अंतर को प्रभावित करता है। टिबियल लकीर का स्तर लचीलापन और विस्तार अंतर दोनों को प्रभावित करता है।
यदि दोनों लचीलापन और विस्तार अंतराल बहुत ढीले हैं, तो एक मोटा टिबियल घटक की आवश्यकता होती है। यदि दोनों अंतराल बहुत तंग हैं, तो अधिक टिबियल लकीर आवश्यक है। फ्लेक्सियन गैप की उचित रिक्ति पहले होती है, और विस्तार अंतराल में किसी भी अवशिष्ट जकड़न या शिथिलता को दूसरे सिरे से ठीक किया जाता है।
ठीक करने के लिए आसान बेमेल तब होता है जब एक्सटेंशन गैप फ्लेक्सियन गैप की तुलना में तंग होता है। यह डिस्टल ऊरु लकीर को बढ़ाकर इलाज किया जाता है। हल करने के लिए अधिक कठिन बेमेल तब होता है जब फ्लेक्सियन गैप एक्सटेंशन गैप की तुलना में सख्त होता है और पीसीएल को संरक्षित किया जा रहा होता है। एक तंग फ्लेक्सियन अंतर से निपटने के चार तरीके हैं। पहला टिबियल कट के पीछे की ढलान को बढ़ाना है, लेकिन 10 डिग्री से अधिक पीछे की ढलान से बचने के लिए। दूसरा पीसीएल को जारी करना है। मैं इसे अपने ऊरु लगाव से करना पसंद करता हूं। तीसरा ऊरु घटक को एक छोटे एंटेरोपोस्टेरियर आयाम के साथ एक में डाउनसाइज़ करना है जब तक कि पूर्वकाल ऊरु प्रांतस्था के पायदानिंग से बचा जाता है। इस downsizing अधिक पश्च condylar लकीर की आवश्यकता होगी और इसलिए विस्तार अंतर को प्रभावित किए बिना flexion अंतर में वृद्धि होगी.
चौथी विधि उपयुक्त टिबियल लकीर और टिबियल घटक की मोटाई के साथ फ्लेक्सियन गैप को स्थिर करना है और बोनी कटौती पर गर्व करने वाले ऊरु घटक को एक स्तर पर सीमेंट करके ढीले विस्तार अंतर का इलाज करना है जो विस्तार स्थिरता प्राप्त करता है। इसे पूरा करने के लिए कई चालों का उपयोग किया जा सकता है। एक डिस्टल ऊरु धातु वृद्धि का उपयोग करने के लिए है यदि सिस्टम प्रत्यारोपित किया जा रहा है के लिए उपलब्ध है. एक दूसरा ऊरु लग छेद underdrill करने के लिए है अगर lugs ऊरु घटक पर मौजूद हैं. यह लुग्स को ड्रिलिंग की गहराई के स्तर पर नीचे जाने की अनुमति देगा और ऊरु घटक को पूरी तरह से बैठने से रोक देगा। पुष्टि है कि यह विधि उपयुक्त होगी असली ऊरु घटक का उपयोग करके प्राप्त किया जा सकता है जैसे कि यह एक परीक्षण था। एक लग छेद underdrilling की इस विधि का उपयोग एक ऊरु घटक को असममित रूप से गर्व ति करने के लिए भी किया जा सकता है और यदि आवश्यक हो तो ऊरु घटक के वारस / वल्गस संरेखण को समायोजित किया जा सकता है। यह याद रखा जाना चाहिए कि यदि ऊरु घटक को डिस्टल लकीरों पर गर्व है, तो कुछ पीछे की कोंडिलर हड्डी को इस हद तक अनकैप्ड किया जा सकता है कि घटक को कटौती पर गर्व है। यदि हां, तो इस एनाटॉमिक क्षेत्र को किसी भी अनकैप्ड पोस्टीरियर कॉन्डिलर हड्डी को हटाने और टिबियल घटक के पीछे के होंठ के साथ संभावित बाधा को दूर करने के लिए फिर से देखा जाना चाहिए।
परीक्षण घटकों के समय, पटेलर ट्रैकिंग का भी मूल्यांकन किया जाता है। मैं इस मूल्यांकन के लिए तथाकथित "कोई अंगूठे का नियम" परीक्षण का उपयोग करता हूं। 15 इस पैंतरेबाज़ी में, पटेला को ट्रोचलियर नाली में वापस कर दिया जाता है और घुटने को सर्जन के अंगूठे के बिना या कैप्सुलर क्लोजर को सुरक्षित करने वाले क्लैंप या टांके के बिना फ्लेक्स किया जाता है। यदि पेटेला ट्रैक करता है, तो घुटने को फ्लेक्स किया जाता है, तो पटेलर कृत्रिम अंग के औसत दर्जे के पहलू और ट्रोचलियर नाली के औसत दर्जे के पहलू के बीच अच्छे संपर्क के साथ, किसी भी पार्श्व रिलीज पर विचार करने की आवश्यकता नहीं है। हालांकि, यदि पटेला विस्थापित हो जाता है, आंशिक रूप से विस्थापित हो जाता है, या पार्श्व रूप से झुकता है, तो एक पार्श्व रिलीज का संकेत दिया जा सकता है। यह tourniquet deflated के साथ "कोई अंगूठा नहीं" परीक्षण को दोहराने के लिए उचित है कि प्रतिबंधित क्वाड्रिसेप्स आंदोलन एक सकारात्मक परीक्षण के लिए जिम्मेदार नहीं है। मैं पटेला के बेहतर ध्रुव के स्तर पर कैप्सूल को बंद करने वाले एक टांके के साथ परीक्षण को भी दोहराऊंगा। यदि ट्रैकिंग अब संगत है और सीवन पर तनाव अत्यधिक नहीं है, तो कोई पार्श्व रिलीज आवश्यक नहीं है।
वास्तविक कृत्रिम घटकों को सम्मिलित करने के लिए अंतिम तैयारी की जाती है। ऊरु घटक के लिए लग छेद अब पूरा हो गया है।
मैं इस चरण में अंत तक देरी करता हूं यदि ऊरु लकीर को बढ़ाया या संशोधित किया जाना है। जिस प्रणाली का मैं उपयोग करता हूं, उसमें काटने वाले जिग्स को पकड़ने वाले स्पाइक्स घटक लग्स की तुलना में छोटे होते हैं और इन जिग्स के पुन: आवेदन को सुरक्षित और सटीक होने की अनुमति नहीं देते हैं।
सभी हड्डी की सतहों को अब स्पंदन लैवेज के साथ साफ किया जाता है। एक अपवाद तब होता है जब ऊरु पक्ष पर सीमेंटरहित निर्धारण का उपयोग किया जा रहा है। यदि स्क्लेरोटिक औसत दर्जे की टिबियल हड्डी है (जैसा कि प्रीपेरेटिव रूप से वारस घुटने में आम है), तो मैं सीमेंट प्रवेश के लिए कई छोटे छेद बनाने के लिए एक पंच या ड्रिल का उपयोग करता हूं। इस समय, हालांकि, मेरे पास कोई सबूत नहीं है कि यह एक बेहतर हड्डी-सीमेंट इंटरफ़ेस और दीर्घायु के लिए बनाता है।
टिबियल घटक को पहले सीमेंट किया जाता है। सीमेंट को कृत्रिम अंग के तने या कील के लिए मेटाफिसिस में रखा जाता है और फिर टिबियल पठार पर रखा जाता है। घटक स्थिति में टैप किया जाता है। किसी भी extruded सीमेंट को हटा दिया जाता है। यदि घुटने मॉड्यूलर है, तो टिबियल सम्मिलित अभी तक लागू नहीं किया गया है।
इसके बाद, ऊरु घटक को सीमेंट किया जाता है। सीमेंट को सभी ऊरु सतहों पर रखा जाता है सिवाय इसके कि केवल एक पतली फिल्म को स्मीयर किया जाता है और पीछे की कोंडिलर सतहों पर दबाव डाला जाता है। यह घुटने के पीछे सीमेंट के बाहर निकालना है जहां तक पहुंचना मुश्किल है। सीमेंट को प्रोस्थेटिक पोस्टीरियर कॉन्डिल्स और चैम्फर के रिसेस में भी रखा जाता है। इस तकनीक से कोई भी बाहर निकाला गया सीमेंट आगे आएगा और उसे हटाया जा सकेगा। ऊरु घटक को आंशिक रूप से स्थिति में प्रभावित करने के बाद, परीक्षण मॉड्यूलर सम्मिलित ट्रे में रखा जाता है और ऊरु प्रभाव पूरा हो जाता है। अंत में, पोलीमराइजेशन के दौरान हड्डी-सीमेंट इंटरफ़ेस पर दबाव डालने के लिए घुटने को पूर्ण विस्तार में लाया जाता है। यदि घुटने varus preoperatively में था, मैं सीमेंट polymerizes के रूप में पूर्ण विस्तार में एक कोमल valgus तनाव लागू करने के लिए पसंद करते हैं। यह अनजाने में एक वैरस तनाव को लागू करने की संभावना से बचने के लिए है जो कृत्रिम अंग के पार्श्व पक्ष के लिफ्ट-ऑफ का कारण बन सकता है और संभवतः पार्श्व हड्डी-सीमेंट या कृत्रिम अंग-सीमेंट इंटरफ़ेस को प्रतिकूल रूप से प्रभावित कर सकता है।
जब घुटने को अधिकतम रूप से बढ़ाया जाता है, तो अधिक सीमेंट हमेशा फीमर के नीचे से बाहर निकलता है और कभी-कभी टिबियल ट्रे के चारों ओर पूर्वकाल में होता है। मैं घुटने के प्रारंभिक विस्तार के बाद घुटने 30 ° -45 ° फ्लेक्स करने के लिए इस extruded सीमेंट को हटाने के लिए उपयोग प्राप्त करने के लिए. फिर हड्डी-सीमेंट इंटरफ़ेस पर दबाव डालने के लिए घुटने को अंतिम समय के लिए बढ़ाया जाता है। मैं यह निर्धारित करने के लिए थोड़ा बाहर निकाला सीमेंट पूर्वकाल छोड़ देता हूं कि पोलीमराइजेशन कब पूरा हो गया है।
पूर्ण पोलीमराइजेशन के बाद, घुटने को फ्लेक्स किया जाता है, टॉर्निकेट को डिफ्लेटेड किया जाता है, और एंटीबायोटिक की दूसरी खुराक प्रशासित की जाती है। यह पश्चात संयुक्त रक्तगुल्म में एंटीबायोटिक की अधिकतम एकाग्रता को सुनिश्चित करने के लिए है। रक्तस्राव को इलेक्ट्रोकॉटरी के माध्यम से नियंत्रित किया जाता है। सबसे आम जहाजों का सामना करना पड़ा कैप्सुलर चीरा में औसत दर्जे का बेहतर geniculate बस patella और वसा पैड के स्तर पर औसत दर्जे का अवर geniculate के ऊपर कर रहे हैं.
परीक्षण सम्मिलित करें तो निकाल दिया जाता है। ऊरु और टिबियल दोनों घटकों की पूरी परिधि को किसी भी अतिरिक्त बहिष्कृत सीमेंट के लिए जांचा जाता है। फीमर को एक हड्डी के हुक के साथ उठाया जाता है, और पीछे के कंडाइल्स का निरीक्षण किया जाता है और सीमेंट एक्सट्रूज़न के लिए पैलपेट किया जाता है। मैं एक 1-सेमी घुमावदार ओस्टियोटोम का भी उपयोग करता हूं जो एक धुंध स्पंज द्वारा कवर किया जाता है ताकि बनाए रखे गए सीमेंट के लिए पीछे के कंडाइल्स को स्वीप किया जा सके। अंत में, असली सम्मिलित रखा जाता है।
बंद करने से पहले, मैं संयुक्त लाइन के स्तर पर औसत दर्जे का और पार्श्व गटर के साथ एक पिट्यूटरी rongeur के रूप में एक उपकरण पारित करने के लिए पसंद है और औसत दर्जे का और intercondylar पायदान में laterally. यह आश्वस्त करने के लिए है कि कोई भी ओस्टियोफाइट्स नहीं रहता है जो पॉलीथीन पर प्रभाव डाल सकता है।
मैं एक आर्थ्रोप्लास्टी के बाद घुटने को निकालना पसंद करता हूं। मैं दो छोटे सक्शन नालियों को पार्श्व रूप से रखता हूं और उन्हें अलग-अलग चाकू के घावों के माध्यम से बाहर लाता हूं। मैं घुटने के अंदर नाली के बारे में 5 सेमी छोड़ देता हूं। नालियों को हमेशा सर्जरी के बाद सुबह हटा दिया जाता है। मेरा मानना है कि उनका सबसे महत्वपूर्ण कार्य पहले घंटे के दौरान घाव को डीकंप्रेस करना है या तो टॉर्निकेट और घाव बंद होने के अपस्फीति के बाद। यदि समय की इस अवधि के बाद जल निकासी अत्यधिक है, तो मैं नालियों को क्लैंप करने या यहां तक कि उन्हें हटाने पर विचार करूंगा। कई सर्जनों ने नियमित मामलों में नालियों का उपयोग करना बंद कर दिया है।
मैं कई नंबर 2-ओ resorbable टांके के साथ वसा पैड अलग से बंद. कैप्सूल बाधित नंबर 1 monofilament resorbable टांके के साथ बंद कर दिया है. मैं फ्लेक्सियन में बंद करने के लिए आवश्यक नहीं मानता हूं। बंद पटेला के बेहतर ध्रुव पर शुरू किया जाता है जहां प्रक्रिया के अंत में बंद होने में सहायता करने के लिए प्रारंभिक आर्थ्रोटॉमी के समय औसत दर्जे का और पार्श्व निशान बनाया गया है। बंद हमेशा एनाटॉमिक होता है जब तक कि रोगी के पास एक गंभीर प्रीऑपरेटिव फ्लेक्सियन अनुबंध नहीं था। उस मामले में, औसत दर्जे का कैप्सूल पार्श्व कैप्सूल पर दूरस्थ रूप से उन्नत होता है ताकि क्वाड्रिसेप्स तंत्र से शिथिलता को बाहर निकाला जा सके और पोस्टऑपरेटिव एक्सटेंसर अंतराल को कम किया जा सके। चमड़े के नीचे के ऊतक को गहरी परत के लिए नंबर 2-ओ रिसॉर्बेबल टांके के साथ परतों में बंद कर दिया जाता है और नंबर 3-ओ अवर रूप से और अधिक सतही ऊतकों के लिए बेहतर होता है। मैं त्वचा के लिए नंबर 3-ओ बाधित नायलॉन बंद का उपयोग करता हूं। समुद्री मील औसत दर्जे की शुरुआत कर रहे हैं, और टांका एक ऊर्ध्वाधर गद्दे प्रकार है कि पार्श्व पक्ष पर subcuticular है. एक बाधित बंद असामान्य तनाव को समाप्त करता है जो अधिकतम घुटने के लचीलेपन में एक निरंतर सबक्यूटिकुलर क्लोजर में होगा। यह एक मामूली घाव भरने की समस्या के उपचार की भी अनुमति देता है यदि एक या दो टांके को डिब्रिडमेंट और सिंचाई के लिए हटाया जाना है।
कैप्सूल बंद होने के बाद, घुटने को रोगी के क्वाड्रिसेप्स भ्रमण और संभावित अंतिम फ्लेक्सियन को मापने के लिए गुरुत्वाकर्षण के खिलाफ फ्लेक्स किया जाता है। 16 घाव को गैर-धंसावदार धुंध, बाँझ पैड, और पैर से जांघ तक एक लोचदार पट्टी के साथ तैयार किया जाता है।
यदि त्वचा के किनारों को उस समय ओज़िंग कर रहे हैं जब ड्रेसिंग को लागू किया जाना है, तो मैंने पाया है कि चीरा पर दबाव रखने के लिए 5 मिनट लेने से अनिवार्य रूप से रक्तस्राव बंद हो जाएगा और चीरों और दाग ड्रेसिंग को निकालने की पश्चात की चिंताओं से राहत मिलेगी।
सर्जरी के तुरंत बाद, घुटने को घुटने के स्थिरीकरण में रखा जाता है ताकि शुरुआती फ्लेक्सियन अनुबंध विकसित करने की संभावना को कम किया जा सके और उन रोगियों की रक्षा की जा सके जिन्होंने 24 घंटे का ऊरु तंत्रिका ब्लॉक प्राप्त किया है।
पुनर्वास प्रोटोकॉल
पुनर्वास प्रोटोकॉल विकसित और तेज करने के लिए जारी है। यदि संभव हो, तो रोगी सर्जरी के दिन एम्बुलेशन शुरू करते हैं। एक घुटने immobilizer अक्सर विस्तार बनाए रखने के लिए और स्थानांतरण और सर्जरी के दिन प्रारंभिक ambulation के लिए आराम प्रदान करने के लिए रात में लागू किया जाता है। यह भी पोस्ट-ऑपरेटिव दिन एक का उपयोग किया जाता है जब तक कि किसी भी ऊरु तंत्रिका ब्लॉक ने बंद नहीं किया है। उनकी सामाजिक स्थिति के आधार पर, रोगियों को सर्जरी के बाद दूसरे या तीसरे दिन या पुनर्वास या कुशल नर्सिंग सुविधा के लिए घर छोड़ दिया जा सकता है।
दूरी के लिए वजन-असर 4 सप्ताह के लिए बैसाखी या वॉकर के साथ संरक्षित है, लेकिन मैं एक बेंत, बैसाखी, दीवार, सिंक, काउंटर, या फर्नीचर की सुरक्षा के साथ घर पर सहन के रूप में पूर्ण वजन असर की अनुमति देता हूं। एक भौतिक चिकित्सक द्वारा घर का दौरा कई हफ्तों के लिए सप्ताह में दो बार होता है।
यदि बाएं घुटने को बदल दिया गया है, तो रोगी आरामदायक और नशीले पदार्थों से दूर होने पर ड्राइविंग फिर से शुरू कर सकता है। दाहिने घुटने के लिए, सर्जरी से 4 सप्ताह के लिए ड्राइविंग में देरी होती है।
रोगी के विवेक पर दूरी के लिए एक बेंत को छोड़कर सभी सहायता 4 सप्ताह में बंद कर दी जाती है।
अनुवर्ती अपॉइंटमेंट्स
प्रारंभिक पश्चात की यात्रा सर्जरी के लगभग 4 सप्ताह बाद होती है। एक विजिटिंग नर्स द्वारा या पुनर्वास सुविधा में सर्जरी के बाद 12-14 दिनों में टांके हटा दिए गए हैं।
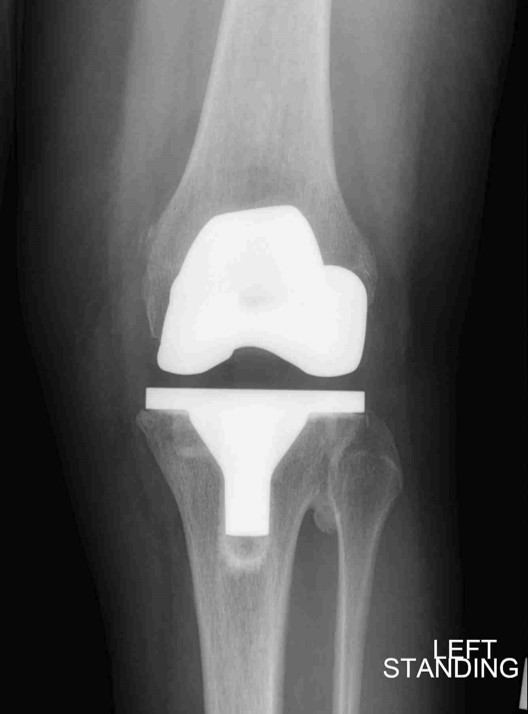
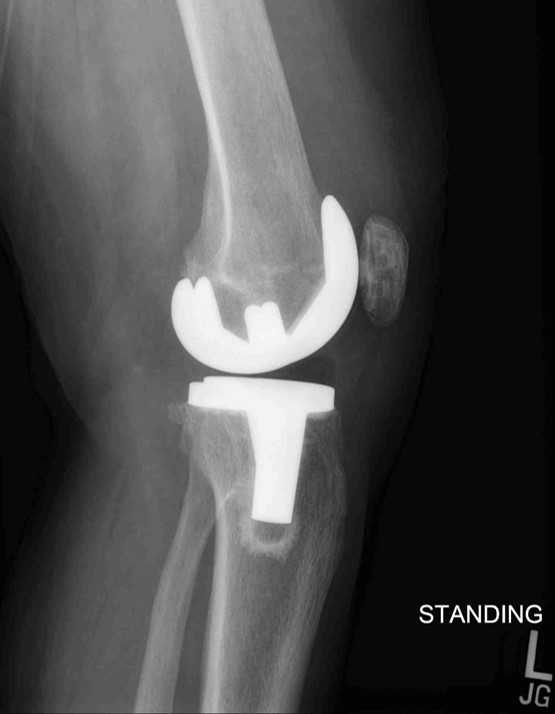
घाव की जांच गति और एम्बुलेटरी क्षमता की सीमा के साथ की जाती है। एक खड़े एपी, पार्श्व, और क्षितिज दृश्य सहित पोस्टऑपरेटिव रेडियोग्राफ़ प्राप्त किए जाते हैं और रोगी और परिवार के साथ अपने स्वयं के प्रत्यारोपण के समान कृत्रिम अंग के साथ समीक्षा की जाती है। आगे की अपेक्षाओं की समीक्षा की जाती है और एंटीबायोटिक प्रोफिलैक्सिस के बारे में दी गई जानकारी मुद्रित की जाती है। यदि गति की पोस्ट-ऑपरेटिव रेंज अपेक्षा से कम है, तो रोगी साप्ताहिक गति की अपनी सीमा में कॉल करते हैं और यदि वे सुधार करने में विफल रहते हैं तो उनकी सर्जरी के 6-8 सप्ताह बाद घुटने के हेरफेर के लिए निर्धारित किया जाता है। यह रोगियों के 1% या 2% के बराबर है। एक "राजवंश" कभी-कभी 15 डिग्री से अधिक फ्लेक्सियन अनुबंधों के लिए निर्धारित किया जाता है।
मैं अपने रोगियों को 3 महीने में एक लिखित प्रगति रिपोर्ट भेजने के लिए कहता हूं और मुझे 1 वर्ष में परीक्षा और रेडियोग्राफ के लिए देखने के लिए कहता हूं। भविष्य की परीक्षाएं 3, 5, 7, 10, 12 और 15 साल बाद में होंगी, यह मानते हुए कि अंतराल के दौरान कोई चिंताजनक लक्षण दिखाई नहीं देते हैं।
इस प्रक्रिया में इस्तेमाल किया प्रत्यारोपण PFC सिग्मा सीआर TKA (DePuy, इंक वारसॉ, IN) था।
अतीत में, लेखक बौद्धिक संपदा के लिए रॉयल्टी प्राप्त किया है PFC सिग्मा TKA प्रणाली के लिए DePuy, Inc. के लिए लाइसेंस प्राप्त किया है. "टोटल नी आर्थ्रोप्लास्टी" पुस्तक के लिए एल्सेवियर से किसी भी रॉयल्टी को सीधे एक धर्मार्थ संगठन में योगदान दिया जाता है।
इस वीडियो में संदर्भित रोगी ने फिल्माने के लिए अपनी सूचित सहमति दी है और उसे पता है कि जानकारी और छवियों को ऑनलाइन प्रकाशित किया जाएगा।
References
- स्कॉट आरडी . टोटल नी आर्थ्रोप्लास्टी. दूसरा संस्करण। फिलाडेल्फिया, पीए: सॉन्डर्स; 2014.
- Masini MA, Madsen-Cummings N, Scott RD. कूल्हे के आर्थ्रोडेसिस के बाद Ipsilateral कुल घुटने आर्थ्रोप्लास्टी। जे ऑर्थोप टेक। 1995;3:1-5.
- Yacoubian SV, स्कॉट आरडी कुल घुटने आर्थ्रोप्लास्टी में त्वचा चीरा अनुवाद: फ्लेक्सियन और विस्तार के बीच का अंतर। जे आर्थ्रोप्लास्टी। 2007;22(3):353-355. doi:10.1016/j.arth.2006.04.009.
- स्प्रिंगोरम एचपी, स्कॉट आरडी। कुल घुटने के आर्थ्रोप्लास्टी में कठोर या मोटापे से ग्रस्त घुटनों में पटेला को एवर्ट करने की सुविधा के लिए एक तकनीक। एएम जे ऑर्थोप (बेले मीड एनजे)। 2009;38(10):507-508. https://www.amjorthopedics.com/article/technique-facilitate-everting-patella-stiff-or-obese-knees-total-knee-arthroplasty।
- Olcott CW, स्कॉट RD. कुल घुटने आर्थ्रोप्लास्टी के दौरान ऊरु घटक रोटेशन। क्लीन ऑर्थोप रिलेट रेस. 1999;367:39-42. doi:10.1097/00003086-199910000-00005.
- कुल घुटने आर्थ्रोप्लास्टी में ऊरु और टिबियल घटक रोटेशन: तरीके और परिणाम। हड्डी संयुक्त जे। 2013;95-B(11)(supple A):140-143. doi:10.1302/0301-620X.95B11.32765.
- बार्न्स सीएल, स्कॉट आरडी पॉपलाइटस कण्डरा कुल घुटने आर्थ्रोप्लास्टी के बाद शिथिलता। जे आर्थ्रोप्लास्टी। 1995;10(4):543-545. doi:10.1016/S0883-5403(05)80159-7.
- Huddleston JI, स्कॉट आरडी, Wimberley DW. घूर्णन मंच TKA में तटस्थ टिबियल घूर्णी संरेखण का निर्धारण. क्लीन ऑर्थोप रिलेट रेस. 2005;440:101-106. doi:10.1097/01.blo.0000185448.43622.77.
- किंग टीवी, स्कॉट आरडी कुल घुटने आर्थ्रोप्लास्टी में ऊरु घटक ढीला। क्लीन ऑर्थोप रिलेट रेस. 1985;194:285-290. https://journals.lww.com/clinorthop/Abstract/1985/04000/Femoral_Component_Loosening_in_Total_Knee.46.aspx।
- एवाल्ड एफसी । घुटने सोसायटी कुल घुटने आर्थ्रोप्लास्टी roentgenographic मूल्यांकन और स्कोरिंग प्रणाली. क्लीन ऑर्थोप रिलेट रेस. 1989;248:9-12. https://journals.lww.com/clinorthop/Abstract/1989/11000/The_Knee_Society_Total_Knee_Arthroplasty.3.aspx।
- Chmell MJ, McManus J, Scott RD. पुराने ऑस्टियोआर्थराइटिस के साथ पुरुषों और महिलाओं में पटेला की मोटाई। घुटना। 1995;2(4):239-241. doi:10.1016/0968-0160(96)00027-0.
- Rispler डीटी, Kolettis जीटी, स्कॉट आरडी टखने के सही केंद्र के आधार पर बाहरी संरेखण इंस्ट्रूमेंटेशन का उपयोग कर कुल घुटने आर्थ्रोप्लास्टी में टिबियल लकीर। जे ऑर्थोप टेक। 1994;2(2):63-67.
- श्वार्ज़कोफ आर, स्कॉट आरडी, कार्लसन ईएम, करियर जेएच। मॉड्यूलर TKA में वृद्धि हुई topside अनुरूपता में वृद्धि हुई है वृद्धि के लिए नेतृत्व करता है बैकसाइड पहनें? क्लीन ऑर्थोप रिलेट रेस. 2015;473(1):220-225. doi:10.1007/s11999-014-3648-0.
- स्कॉट आरडी, Chmell एमजे. Cruciate-बनाए रखने के दौरान पीछे cruciate स्नायुबंधन संतुलन फिक्स्ड और मोबाइल असर कुल घुटने आर्थ्रोप्लास्टी. जे आर्थ्रोप्लास्टी। 2008;23(4):605-608. doi:10.1016/j.arth.2007.11.018.
- स्कॉट आरडी. पटेलोफेमोरल संयुक्त का प्रोस्थेटिक प्रतिस्थापन। ऑर्थोप क्लीन नॉर्थ एएम। 1979;10(1):129-137.
- ली डीसी, किम डीएच, स्कॉट आरडी, सदर्स के कुल घुटने आर्थ्रोप्लास्टी के बाद व्यक्तिगत मामलों में गति की अंतिम सीमा के संकेत के रूप में गुरुत्वाकर्षण के खिलाफ इंट्राऑपरेटिव फ्लेक्सियन। जे आर्थ्रोप्लास्टी। 1998;13(5):500-503. doi:10.1016/S0883-5403(98)90047-X.
Cite this article
स्कॉट आरडी. पश्चवर्ती क्रूसिएट-रिटेनिंग टोटल घुटने आर्थ्रोप्लास्टी। जे मेड इनसाइट। 2017;2017(20). दोई: 10.24296/