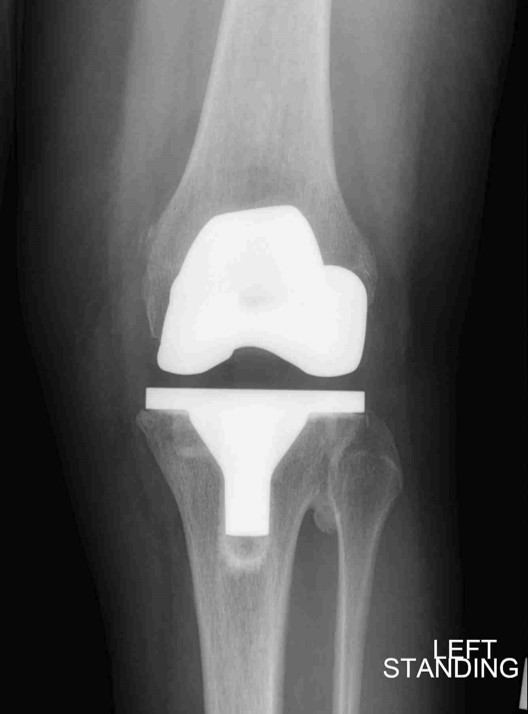
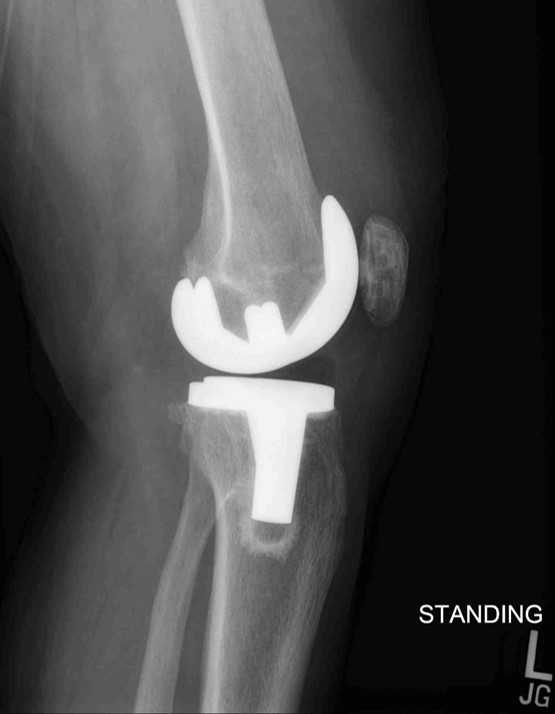
Hintere kreuzigerhaltende totale Knieendoprothetik
Main Text
Table of Contents
- Abstrakt
- Fallübersicht
- Operationstechnik
- Anästhesie und Patientenpositionierung
- Positionierung des Patienten
- Sterile Vorbereitung des Beines
- Mediale parapatellare Arthrotomie
- Abschließen der Belichtung
- Vorbereitung des Femurs
- Der Valgus-Winkel
- Platzierung der AP-Schneidvorrichtung
- Vollendung der Oberschenkelschnitte
- Abschätzung des Potenzials für eine zementfreie Femurfixierung
- Zubereitung der Patella
- Vorbereitung der Tibia
- Bewertung des Patella-Trackings
- Endvorbereitung vor dem Zementieren von Bauteilen
- Zementieren von Bauteilen
- Entleeren und Schließen der Wunde
- Perioperatives Management
- Ausrüstung
- Enthüllungen
- Einverständniserklärung
- References
Die totale Knieendoprothetik hat sich zu einem sehr erfolgreichen Verfahren entwickelt, um Schmerzen zu lindern und die Funktion im arthritischen Knie mit fortgeschrittenen strukturellen Schäden wiederherzustellen. Optimale Ergebnisse hängen von der Wiederherstellung der Ausrichtung und Bandstabilität ab. Operative Techniken beinhalten entweder die Erhaltung des hinteren Kreuzbandes oder die Substitution seiner Funktion durch erhöhte prothetische Einschränkungen. Die überwiegende Mehrheit der Knie erfordert keine Kreuzsubstitution, um eine angemessene Stabilität und Funktion herzustellen. Dieses Video beschreibt die operative Technik, die der Autor für die posteriore kreuzatserhaltende totale Knieendoprothetik bei einem Patienten mit präoperativer Varusdeformität verwendet.
Die Patientin ist eine 74-jährige Frau, die nach erfolgreichem Rechtsknieersatz an anderer Stelle durchgeführt wird. Sie präsentiert sich jetzt mit belastenden Schmerzen in ihrem linken Knie und dem Verlust der Fähigkeit, Strecken ohne den Einsatz eines Stocks zu gehen. Sie steigt eine Treppe nach der anderen mit einem Handlauf hinauf. Sie braucht Armunterstützung, um von einem Stuhl aufzustehen. Sie nimmt täglich rezeptfreie entzündungshemmende Medikamente gegen die Schmerzen ein und hat keine nachhaltige Linderung durch intraartikuläre Steroidinjektionen und ein überwachtes Physiotherapieprogramm erhalten.
Die körperliche Untersuchung zeigt eine gesund erscheinende ältere Frau, die mit einem antalgischen Gang auf der linken Seite umhergeht. Ihr linkes Knie befindet sich in etwa 5° des anatomischen Varus. Ihr fehlt die Ausdehnung um 5° mit weiterer passiver Flexion auf 105°. Es gibt knöchernen Crepitus medial mit Varusstress. Es gibt einen kleinen Erguss und keine Poplitealzyste. Ihre Pedalimpulse sind spürbar. Ihre ipsilaterale Hüfte hat vollen Bewegungsumfang ohne Schmerzen oder Krämpfe.
Röntgenaufnahmen, einschließlich einer stehenden AP-, lateralen und Skyline-Ansicht, zeigen den vollständigen Verlust des medialen Gelenkraums, subchondrale Sklerose und periphere Osteophytenbildung. Es gibt sekundäre arthritische Veränderungen im Seitenkompartiment (Abb.1).
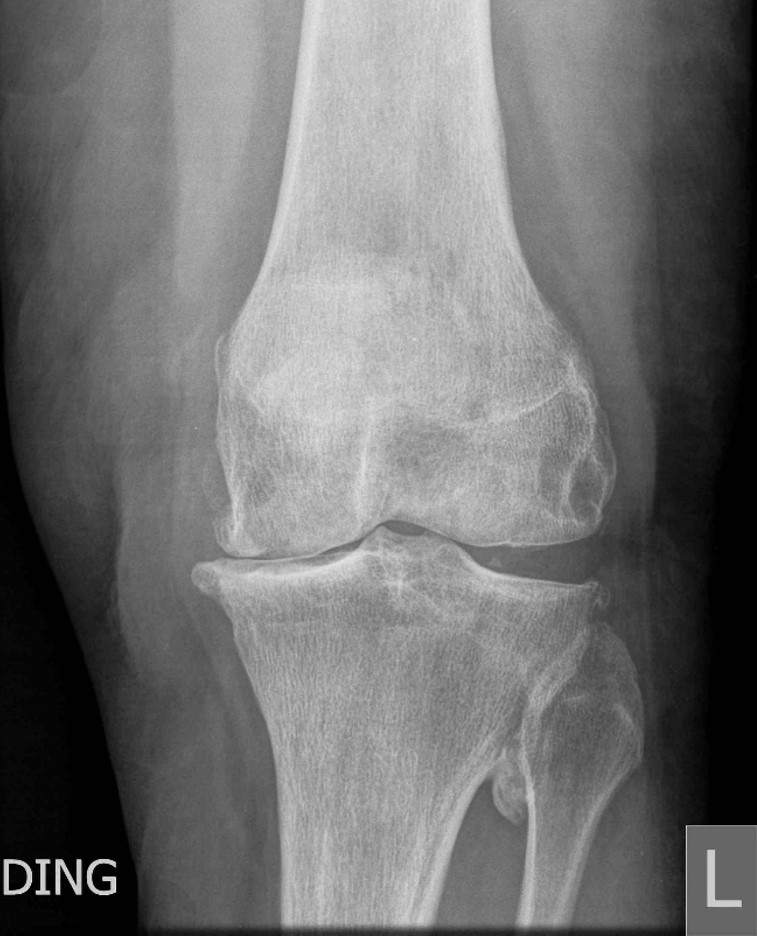 Abb.1 Präoperative AP-Röntgenaufnahme mit Varusdeformität des Patienten mit vollständigem Verlust des medialen Gelenkraums, subchondraler Sklerose, peripheren medialen Osteophyten und sekundären lateralen Kompartimentveränderungen.
Abb.1 Präoperative AP-Röntgenaufnahme mit Varusdeformität des Patienten mit vollständigem Verlust des medialen Gelenkraums, subchondraler Sklerose, peripheren medialen Osteophyten und sekundären lateralen Kompartimentveränderungen.
Unbehandelt ist der natürliche Verlauf des Zustands dieses Patienten einer von zunehmenden Schmerzen und Behinderungen mit erhöhtem Bedarf an ambulanter Unterstützung und möglichem Bedarf an chronischer Verwendung von Betäubungsmitteln zur Schmerzlinderung. Darüber hinaus besteht die wahrscheinliche Notwendigkeit, ihre häusliche Umgebung zu ändern, um ihrem sich verschlechternden Zustand gerecht zu werden.
Der Grund für den totalen Knieersatz in diesem Fall besteht darin, die Schmerzen der Patientin zu lindern, die Funktion wiederherzustellen und ihre Lebensqualität zu verbessern. 1 Eine Operation ist bei Vorliegen einer Infektion oder bei Erkrankungen wie signifikanten kardiopulmonalen, peripheren vaskulären oder neurologischen Erkrankungen kontraindiziert, die die Operation zu einem unerschwinglichen Risiko machen.
Die Operation kann unter Voll- oder Regionalanästhesie oder einer Kombination aus beidem durchgeführt werden. Femur- oder Adduktornervenblockaden werden oft vor oder unmittelbar nach der Operation verabreicht, um postoperative Schmerzen zu lindern. Viele Chirurgen verwenden auch die Verwendung der intraoperativen Infiltration des peri-kapselförmigen Gewebes mit analgetischen oder entzündungshemmenden Medikamenten, um postoperative Beschwerden zu verringern.
Die totale Knieendoprothetik wird immer mit dem Patienten in Rückenlage durchgeführt. Die Operationstabelle sollte eben sein. Die seltene Ausnahme tritt auf, wenn TKA unter einer verschmolzenen oder ankylosierten Hüfte durchgeführt wird. 2 In diesem Fall befindet sich die Tabelle in der Pegelposition für die Exposition und den Verschluss. Während der Endoprothetik wird der Patient in die Trendelenburg-Position gebracht und der Fuß des Tisches wird fallen gelassen; Das unbeteiligte Bein wird auf einem separaten Hocker oder Tisch gestützt.
Normalerweise setze ich das Knie in Beugung aus, besonders bei adipösen Patienten oder wenn ein Tourniquet nicht verwendet wird. Eine Ausnahme könnte das Knie mit einem vorherigen Schnitt sein, insbesondere ein krummliniger, bei dem Hautlappen angehoben werden müssen. Ich schließe das Knie in Streckung, mit Ausnahme der Platzierung der proximalsten Nähte im Quadrizepsmechanismus, was durch ein gebeugtes Knie und einen proximalen selbsterhaltenden Retraktor erleichtert wird.
Platzierung der Fußstütze
Ich bevorzuge eine handelsübliche zylindrische Fußstütze, die das Knie während der Endoprothetik in Beugung unterstützt. Wenn dies nicht verfügbar ist, ist ein zufriedenstellender Ersatz ein Handtuch oder eine Decke, die in einen Zylinder gerollt und in Position geklebt wird. Das optimale Niveau für die Platzierung dieser Unterstützung liegt am fettesten Teil der Wade des Patienten. Dies unterstützt das Knie in maximaler Beugung, nachdem eine zufriedenstellende Exposition erreicht wurde. Das Niveau für diese Unterstützung ist daher unabhängig vom präoperativen Bewegungsumfang, spiegelt aber die Beugung wider, die erreicht wird, sobald der Quadrizepsmechanismus aktiviert und das Knie mobilisiert ist.
Jede Rasur der Haare um den Bereich des geplanten Schnitts erfolgt kurz vor der sterilen Vorbereitung des Beins. Ich zeichne den Knieschnitt mit einem unauslöschlichen Markierungsstift vor der Hautvorbereitung. Alle vorherigen Einschnitte werden skizziert und gegebenenfalls integriert. Der Schnitt wird mit dem um 90° gebeugten Knie gezogen, um der Tatsache Rechnung zu tragen, dass die Haut seitlich etwa 1 cm von der Streckung zur Beugung übersetzt wird, da sich die Tibia intern dreht. 3 Wenn der Patient nach der Operation knien möchte und der Schnitt in Verlängerung gezogen wird, wird er höchstwahrscheinlich auf seinem Schnitt auf dem Tibibeintuberkel knien, was zu Beschwerden führt. Ich schließe den Fuß in die Vorbereitung ein und halte den Fuß dann mit einem sterilen Handtuch, während der Rest des Beines vorbereitet ist. Eine undurchlässige Stockinette wird dann vom Fuß auf die Höhe des Oberschenkel-Tourniquets gerollt. Ein sogenanntes "Extremitätenblatt" vervollständigt die Drapierung. Die Stockinette wird vertikal eingeschnitten, um den gezeichneten Hautschnitt freizulegen, und die Initialen des operierenden Chirurgen, um den Patienten positiv zu identifizieren und die vorgeschriebene "Auszeit" abzuschließen. Schließlich wird ein Betadin-imprägnierter Kunststoffvorhang verwendet, um die Operationsstelle abzudichten.
Das Tourniquet
Ich benutze ein Tourniquet für alle totalen Knieendoprothesen mit im Wesentlichen zwei Ausnahmen. Die erste ist bei der fettleibigen Patientin, besonders bei einem mit einem kurzen Oberschenkel. Ein Tourniquet ist bei diesen Patienten oft unwirksam und beeinträchtigt die proximale Ausdehnung des Operationsfeldes.
Die zweite Ausnahme ist ein Patient mit bekannter peripherer Gefäßerkrankung und fehlenden Pulsen, die durch Doppler-Untersuchung bestätigt wurden. Diese Patienten haben präoperativ immer eine Konsultation mit einem Gefäßchirurgen. Selbst wenn es eine erfolgreiche Bypass-Operation gegeben hat, benutze ich kein Tourniquet. Der Schnitt und die anfängliche Exposition erfolgen mit dem Knie in Beugung, wodurch Blutungen minimiert werden und die Gefäße bei der Begegnung koaguliert werden können.
Der verwendete Tourniquet-Druck beträgt in den meisten Fällen 250 mmHg. Gelegentlich ist ein Druck von bis zu 325 mmHg erforderlich, um einen venösen Tourniquet-Effekt zu vermeiden. Die maximale Tourniquet-Zeit beträgt 90 Minuten mit einem 10-Minuten-Intervall, bevor eine erneute Aufblasung in Betracht gezogen wird. Ich hebe das Glied für 30 Sekunden an, bevor das Tourniquet aufgeblasen wird. Ich ziehe es vor, die Extremität nicht mit einem elastischen Verband (Esmarchs Verband) zu exsanguinisieren, damit etwas Blut in den oberflächlichen Venen verbleibt und sie leichter zu identifizieren sind. Die erste Dosis prophylaktischer Antibiotika wird mindestens 10 Minuten vor der Tourniquet-Inflation verabreicht. In letzter Zeit verwenden viele Chirurgen (einschließlich mir) das Tourniquet nur für wenige Minuten während der ersten Exposition und blasen es für ungefähr 10 Minuten zum Zementieren wieder auf.
Der Einschnitt
Wie oben erwähnt, wird der Schnitt mit dem Knie gezogen, das vor der chirurgischen Vorbereitung gebeugt ist. Ein Standardschnitt ist gerade, vertikal und ungefähr 15 cm lang. Es ist proximal über dem Schaft des Femurs, in seinem mittleren Teil über dem mittleren Drittel der Patella zentriert und distal nur medial zum Tibia-Tuberkel. Es gibt einen Trend zu kürzeren Einschnitten, und dies kann durch Verringerung der proximalen Hälfte des Hauteinschnitts erreicht werden. Wenn die anfängliche Exposition und der Verschluss mit dem Knie in Beugung erfolgen, kann der proximale Quadrizeps durch einen kürzeren Hautschnitt erreicht werden.
Hautschnitte müssen bei vorherigen Schnitten am Knie modifiziert werden. Ich ziehe es vor, große Hautlappen nicht anzuheben und toten Raum zu schaffen. Die subkutane Sezierung führt direkt zu den Landmarken für eine mediale parapatellare Arthrotomie. Die Erhöhung der Haut über die dorsale Oberfläche der Patella ist nur die Menge, die ausreicht, um eine Halteklemme zum Zementieren der Patellakomponente sicher anzubringen.
Ich bevorzuge eine mediale parapatellare Arthrotomie für alle primären Knie. In den letzten 40 Jahren habe ich Erfahrungen mit drei alternativen Ansätzen für das Knie gemacht: Subvastus, Mid-Vastus und lateraler Parapatellar. Ich habe sicherlich nichts gegen ihre Verwendung bei ausgewählten Patienten. Jeder hat jedoch potenzielle Nachteile. Zum Beispiel können die Subvastus- und Mid-Vastus-Ansätze bei kurzen, fettleibigen und muskulösen Individuen schwierig sein. Wenn zum Zeitpunkt der Schließung ein medialer Fortschritt notwendig ist, kann es schwierig sein, ihn mit diesen Ansätzen zu erreichen. Der laterale Ansatz für Valgus-Knie kann den Chirurgen daran hindern, die Patella medial sicher zu evertieren. Es kann auch schwierig sein, die Arthrotomie aus dem subkutanen Raum direkt unter dem Hautschnitt mit diesem Ansatz zu versiegeln.
Der mediale parapatellare Ansatz kann in nahezu jedem Fall unabhängig von präoperativer Deformität und Bewegungsumfang eingesetzt werden. Die drei wesentlichen Orientierungspunkte sind der proximale mediale Rand der Quadrizepssehne, ein Punkt auf halbem Weg zwischen der medialisen Insertion und dem oberen medialen Pol der Patella, und der mediale Rand des Tuberkels.
2 oder 3 mm des medialen Randes der Quadrizepssehne sind proximal erhalten. Am oberen Pol der Patella bleibt eine Weichteilmanschette erhalten, um den Verschluss zu erleichtern. Am Tibientuberkel wird eine mediale Weichteilmanschette sorgfältig für den Verschluss der medialen Grenze der Patellasehne konserviert. Ich markiere die medialen und lateralen Ränder der Arthrotomie auf Höhe des oberen Pols der Patella, um einen anatomischen Verschluss am Ende des Eingriffs zu erleichtern.
An der Gelenklinie durchtrennt die Arthrotomie das vordere Horn des medialen Meniskus. Dies erleichtert die Eversion des medialen Kapselgewebes mit dem verbleibenden Meniskus für eine sichere Dissektion einer subperiostalen anteromedialen Lappe. Die sorgfältige Konservierung dieser Klappe ermöglicht einen sicheren distalen Verschluss am Ende des Verfahrens. Es ermöglicht auch die Möglichkeit einer seitlichen Reparatur der Patellasehne, falls das Einsetzen der Sehne beeinträchtigt ist.
Die anfängliche laterale Dissektion beinhaltet die Definition der infrapatellaren Schleimbeutel auf die Ebene der Patellasehneneinführung. Eine Klinge Nr. 10 wird kopfüber in den Schleimbeutel geschoben und tangential zum anterolateralen Tibiakortex geschoben. Das Skalpell wird dann koronal in dieser Ebene passiert, wobei das Koronarband und das vordere Horn des lateralen Meniskus durchtrennt werden. In fast allen Fällen ist die Patella dann einfach und sicher veredelt. Wenn die Eversion schwierig ist, zögere ich nicht, eine proximale Freisetzung über einen kurzen umgekehrten "V" -Schnitt in der proximalen Quadrizepssehne durchzuführen. Bei krankhaft adipösen Patienten oder ankylosierten Knien kann die Klemme, mit der die Patellakomponente zementiert wird, verwendet werden, um die Patella sicher zu greifen und die Ablenkung zu erleichtern. 4
Bevor mit der Vorbereitung der Knochen begonnen wird, werden bestimmte Maßnahmen ergriffen, um die Exposition zu maximieren und das Knie zu mobilisieren.
Zuerst wird das Patellofemoralband gelöst. Dies wird erreicht, indem ein Z-Retraktor in das seitliche Kompartiment eingesetzt wird, um dieses Band zu spannen. Ein gekrümmter Hämostat wird unter seiner vorderen Vorderkante verlaufen, und ein schneidender Kauterus durchtrennt seine Fasern. Dies mobilisiert die Patella weiter und verbessert die Exposition gegenüber dem seitlichen Kompartiment. Es ist darauf zu achten, dass die Quadrizepssehne nicht versehentlich verletzt oder die Klemme so tief sitzt, dass die Kniekehle oder das laterale Kollateralband betroffen ist.
Als nächstes wird der Z-Retraktor medial platziert und das vordere Horn des medialen Meniskus wird herausgeschnitten. Dieser erhält Zugang zur Ebene zwischen dem tiefen medialen Kollateralband und der oberen Grenze des medialen Tibiaplateaus. Ein gekrümmtes, 1 cm großes Osteotom wird in diese Ebene eingeführt und posterior angetippt, bis es sich in den halbmembranösen Schleimbeutel seziert. Das vordere Kreuzband wird, wenn es intakt ist, vollständig geopfert. Die Tibia kann dann vor dem Femur abgegeben werden, indem das Knie hyperflexet, die Tibia nach vorne gezogen und von außen gedreht wird.
Vor der Entfernung des lateralen Meniskus wird ein Skalpell verwendet, um einen 1- bis 2-cm-Schlitz zu erzeugen, der nur peripher zum lateralen Meniskus an der Kreuzung zwischen seinem vorderen und mittleren Drittel ist. Durch diesen Schlitz wird ein gebogener Hohmann-Retraktor platziert, der während des gesamten Betriebs für die seitliche Belichtung verwendet wird.
Das seitliche Kompartiment ist nun gut freigelegt. Der gesamte laterale Meniskus wird mit scharfer Dissektion entfernt; Ich finde, es ist am einfachsten, am hinteren Horn zu beginnen und dann zum vorderen Horn und zur Mittelsubstanz zurückzukehren, bis die Resektion abgeschlossen ist. Die Arteria genicularis inferior wird während dieser Dissektion nur peripher zum Meniskus angetroffen. Das offene Lumen von Arterie und Vene ist in der Regel in der hinteren seitlichen Ecke des Knies leicht sichtbar und koaguliert, um postoperative Blutungen zu minimieren. Schließlich wird das Fettpolster vom vorderen proximalen Teil des lateralen Tibiaplateaus abgeseziert, um eine eventuelle Platzierung der Tibia-Schneidvorrichtung zu ermöglichen. Eine kleine Menge des Fettpolsters kann bei Bedarf entfernt werden, um eine bessere Exposition zu ermöglichen.
Entweder der Femur oder die Tibia kann zuerst für TKA vorbereitet werden. Ich bevorzuge den Femur zuerst in Primäroperationen, da nach Abschluss der Femurresektion die Tibiaexposition erleichtert wird. Bei der Revisionschirurgie bereite ich jedoch immer zuerst die Tibia vor. In einem primären Verfahren sind die Menge der femoralen und tibialen Knochenresektion und die Ausrichtungswinkel unabhängig voneinander, wenn das Ziel des Chirurgen darin besteht, gemessene Resektionen basierend auf der Dicke der Komponenten und der Aufrechterhaltung der Gelenklinie durchzuführen. Die einzigen Knochenschnitte, die voneinander abhängig sind, sind diejenigen, die die Rotationsausrichtung der Femurkomponente bestimmen. Tibia-First-Chirurgen erzeugen Flexionsspaltsymmetrie durch die Verwendung von Abstandshalterblöcken. Femur-First-Chirurgen können eine Flexionsspaltsymmetrie herstellen, indem sie die Rotation der Femurkomponente mit einem externen Tibia-Alignment-Gerät in Beziehung setzen.
Um den Femur vorzubereiten, ist es wichtig, zuerst die Anatomie der interkondylären Kerbe zu definieren und den PCL-Ursprung freizulegen und zu definieren. Interkondyläre Osteophyten werden mit einem 1 cm breiten Osteotom entfernt und frei von der PCL seziert. Der Markkanal des Femurs wird etwa 1 cm über dem Ursprung der PCL und einige Millimeter medial zum wahren Zentrum der Interkondylarkerbe betreten. Eine Möglichkeit, dies zu definieren, besteht darin, die Whiteside-Linie an der tiefsten Stelle des Trochlearsulcus zu ziehen und den Eintrittspunkt 1 cm über der Oberseite der interkondylären Kerbe und mehrere mm medial zur Whiteside-Linie zu markieren. Die präoperative anteroposteriore (AP) Röntgenaufnahme des Femurs wird auch helfen, den Eintrittspunkt für den intramedullären Ausrichtungsstab zu lokalisieren. Dies kann erreicht werden, indem eine Linie in der Mitte des Schaftes des Femurs verläuft und sieht, wo er in der interkondylären Kerbe austritt. Wie bereits erwähnt, ist es in der Regel mehrere Millimeter medial zum wahren Zentrum. Wenn der Kanal in der wahren Mitte der Kerbe betreten würde, würde der gewählte Valguswinkel effektiv um mehrere Grad erhöht werden. Ich denke, dies ist der häufigste Grund, warum Chirurgen versehentlich die Femurkomponente in zu viel Valgus platzieren. Sie betreten den Kanal in der wahren Mitte der Kerbe und verwenden eine 7° Valgus-Buchse. Der tatsächliche Winkel der distalen Femurresektion beträgt 9° oder 10° des Valgus.
Sobald der Eintrittspunkt ausgewählt ist, ziehe ich es vor, eine kleine Fuge zu verwenden, um das Loch einzuleiten und den Bohrer anschließend präzise in die gewählte Stelle eintreten zu lassen. Das Bohrloch sollte größer sein als der Durchmesser der intramedullären Ausrichtungsstange. Ich benutze einen 3/8-Zoll-Bohrer und eine 1/4-Zoll-Ausrichtungsstange. Einige Chirurgen saugen das Fettmark aus dem distalen Femur und bewässern den Kanal. Ich habe dies nicht für notwendig befunden, solange der intramedulläre Ausrichtungsstab kleiner als das Eintrittsloch ist, geriffelt und langsam und sanft eingeführt wird. Wenn es Schwierigkeiten beim Einführen der Stange gibt, sollte das Eintrittsloch vergrößert werden. In seltenen Fällen, in denen die Stange nicht leicht passieren kann, habe ich es hilfreich gefunden, zuerst eine unterdimensionierte Stange einzuführen, um die Ausrichtung des Kanals zu definieren. Diese Methode kann zeigen, dass das Eintrittsloch zu einem von vier Quadranten vergrößert werden muss, um einen einfachen Durchgang zu ermöglichen.
Distale Femurresektion
Nun muss die Entscheidung über den Umfang der distalen Resektion und den gewünschten Valguswinkel getroffen werden. Ich denke, dass viele Technikbroschüren in Bezug auf das Ausmaß der distalen Resektion irreführend sind. Sie empfehlen oft, eine Knochenmenge zu entfernen, die der Dicke des metallischen distalen Femurkondylus der Prothese entspricht. Sie sollten klarstellen, dass die Menge der Resektion auch die Dicke des Knorpels umfassen sollte, der einst vorhanden war. Andernfalls ist die distale Femurresektion etwa 2 mm größer als eine echte "anatomische" Menge. Dies würde die Gelenklinie leicht anheben und möglicherweise ein Knie aufbauen, das in der Streckung lockerer ist als in der Flexion.
Bei einer PCL-erhaltenden Technik sollte es das Ziel sein, die Oberschenkelgelenklinie so präzise wie möglich wiederherzustellen und ein Knie zu vermeiden, das in der Flexion enger ist als in der Streckung. Der Fehler bei der Unterresezierung des distalen Femurkondylus wird dieses Ziel erreichen. Wenn das Knie nach anfänglicher Vorbereitung sowohl des Femurs als auch des Schienbeins in der Streckung enger ist als in der Flexion, kann der distale Femur für 2 weitere Millimeter Resektion erneut besucht werden. Dies ist schnell und einfach zu bewerkstelligen. Eine übermäßige distale Femurresektion wird in einer PCL-substituierenden Technik besser vertragen. Das Entfernen des PCL vergrößert den Flexionsspalt und ermöglicht es, dass das dickere Polyethylen, das zur Stabilisierung des Knies in Beugung erforderlich ist, auch in der Verlängerung toleriert wird.
In Gegenwart einer präoperativen Flexionskontraktur wird mehr als eine anatomische Menge des distalen Kondylus reseziert, um die Korrektur der Kontraktur zu unterstützen.
Der für die distale Resektion gewählte Valguswinkel hängt von der präoperativen Templatierung und bestimmten klinischen Faktoren ab. Das Ziel bei den meisten Knieendoprothesen ist es, die mechanische Achse wieder neutral zu machen. Dies wird am effizientesten erreicht, indem eine neutrale mechanische Achse am distalen Femur und eine neutrale mechanische Achse an der proximalen Tibia erzeugt wird. Um diesen Winkel zu bestimmen, wird eine lange AP-Röntgenaufnahme von der Hüfte bis zum Knie in neutraler Rotation aufgenommen. Eine Linie wird von der Mitte der Hüfte zur Mitte des Knies gezogen. Eine Senkrechte wird dann am Knie zu dieser Linie gemacht. Schließlich kann der von dieser Linie gebildete Winkel und eine Linie der Mitte des Schaftes des Femurs gemessen werden. Normalerweise liegt der Winkel zwischen 5° und 7°.
Ein weiterer Vorteil dieser präoperativen Templatierung besteht darin, die relativen Resektionsmengen der medialen und lateralen distalen Femurkondylen zu zeigen. Wenn es keine Art von Osteotomie, Fraktur oder dysplastischer Deformität gibt, ist die Menge der Resektion in der Regel etwas medial als lateral. Die Linie, die am Gelenk für eine neutrale mechanische Achse gebildet wird, befindet sich oft auf der Ebene des gebrannten Knochens medial und des intakten Knorpels seitlich oder etwa 2 mm vom eigentlichen Knochen des distalen lateralen Kondylus entfernt. Diese Informationen sind nützlich, wenn die distale Schneidführung angewendet wird, und bestätigen, was auf dem präoperativen Röntgenbild mit Vorlage gezeigt wird. Bei schweren Valgus-Knien kann diese Diskrepanz beträchtlich sein.
Es gibt einige Ausnahmen für den Versuch, eine neutrale mechanische Femurachse genau wiederherzustellen. Sie alle beinhalten das Verlassen des Knies in einer leichten (1 ° oder 2 °) mechanischen Varusausrichtung. Der Grund wäre, die Belastung des medialen Kollateralbandes zu verringern. Die häufigste Situation ist die Korrektur einer schweren Valgusdeformität mit einem abgeschwächten medialen Kollateralband. Durch die Überkorrektur der Ausrichtung auf ein oder zwei Grad mechanischer Varus wird die mediale Seite des Knies entlastet. Wenn es zu einer versehentlichen Verletzung des medialen Kollateralbandes kommt, schützt eine mechanische Restausrichtung des Varus jede chirurgische Reparatur des Bandes.
Von der mechanischen Ausrichtung des Restvarus wurde früher im routinemäßigen primären Knie abgeraten, sie wird jedoch für kosmetische Zwecke gegenüber der mechanischen Restvalgusausrichtung beim adipösen Patienten mit übermäßigen medialen Weichteilen bevorzugt. Klinisch scheinen sich diese Patienten in einem viel anatomischeren Valgus zu befinden, als dies durch ihre radiologische Ausrichtung dargestellt wird. Wenn für diese Patienten eine neutrale mechanische Achse gewählt wird, sollten sie vor dem offensichtlichen Valgus-Erscheinungsbild der Extremität gewarnt werden. Darüber hinaus ist es auch einfacher, einen symmetrischen Ausdehnungsausgleich zu erreichen, wenn der Chirurg einen leichten mechanischen Varus akzeptiert. Ich schneide jetzt die meisten Varusknie in vier Grad Valgus, um das Gleichgewicht der Bänder zu erleichtern.
Festlegen der Größe des Oberschenkelknochens
Ich bevorzuge es, den Oberschenkelknochen von hinten nach oben zu dimensionieren. Diese Methode ist die zuverlässigste, um die Gelenklinie in Flexion wiederherzustellen, die PCL auszugleichen und die Wahrscheinlichkeit einer Laxheit in der Mitte der Flexion zu minimieren. Zwei Kufen gleiten unter die hinteren Kondylen und ein beweglicher Stift misst die AP-Dimension des Femurs basierend auf dem vorderen Kortex, der der Trochlea gerade überlegen ist. Der vordere Femurkortex kann manchmal schwer zu definieren sein. Um dies zu erleichtern, mache ich nun eine vorläufige konservative Trochlear-Resektion senkrecht zur Whiteside-Linie.
Wenn die Größenmessung eine Dimension bei halber Größe oder größer anzeigt, verwende ich die größere Größe. Eine Ausnahme von dieser Regel wäre ein Patient mit schlechter präoperativer Flexion, bei dem versucht wird, die prothetische Trochlea so bündig wie möglich mit dem vorderen Kortex zu machen, um die Quadrizepsexkursion zu erhöhen. Eine weitere Ausnahme wäre die Patientin (in der Regel weiblich), deren mediale laterale Dimension proportional kleiner ist als ihre AP-Dimension. Die Verwendung der größeren Größe würde zu viel mediolateralen Überhang verursachen. Somit wird die kleinere Größe gewählt.
Für halbe Größen und kleiner wähle ich die kleinere Größe. Die beiden Optionen, die eine Verkleinerung ermöglichen, ohne den vorderen Kortex zu kerben, bestehen darin, die distale Femurresektion in einigen Grad der Beugung vorzunehmen oder den Femur von vorne nach unten zu dimensionieren. Viele der neueren Prothesensysteme bieten einen großen Bestand an AP- und ML-Abmessungen, die eine präzisere Dimensionierung ermöglichen, jedoch auf Kosten eines sehr großen, umständlichen Inventars.
Bestimmung der Rotationsausrichtung der Femurkomponente
Nachdem die Femurkomponente dimensioniert wurde, muss ihre richtige Rotationsausrichtung bestimmt werden. Mindestens vier Methoden werden im Volksmund verwendet, um die Rotation der Femurkomponenten zu bestimmen. 5 Dazu gehören senkrecht zur Whiteside-Linie (der Trans-Sulcus-Achse), die transepikondyläre Achse, 3° der externen Rotation von den hinteren Kondylen und die Rotationsausrichtung, die eine Flexionsspaltsymmetrie ergibt. Während der Operation bewerte ich alle vier Methoden, aber meine Hauptüberlegung ist die Flexionsspaltsymmetrie. 6 Die von mir verwendete Größenführung sieht die Platzierung von Lochblenden für die nachfolgenden Schneidführungen vor, die automatisch eine Außendrehung von 3° aufbauen können. Ich verwende diese, um meine vorläufige Rotation einzustellen und dann bei Bedarf mehr externe Rotation hinzuzufügen, um eine rechteckige Flexionslücke zu erreichen, die Technik, die als "Gap-Balancing" bekannt ist. Diese Methode wird von Chirurgen verwendet, die einen ausgewogenen rechteckigen Beugespalt für eine optimale Kniestabilität und kinematische Funktion herstellen möchten. Bei Varus-Knien wird die Extensionslücke zunächst durch die entsprechende mediale Freisetzung ausgeglichen. Bei den meisten Knien des Valgus (die ohne seitliche Lockerung des Seitenbandes ausgeglichen werden können) ist kein vorheriges Ausbalancieren der Verlängerung erforderlich. Nach dem Streckausgleich wird das Knie in 90 ° Flexion platziert und eine Form von Tensiometer auf die medialen und lateralen Kompartimente aufgetragen. Die Femurkomponente wird dann in die Flexionsspaltsymmetrie gedreht. Zu diesem Zweck können laminare Streuer verwendet werden. Ein laminarer Spreizer öffnet die mediale Lücke unabhängig von der ausgeübten Spannung um eine endliche Menge, es sei denn, der vordere Aspekt dieses Bandes ist abnormal oder verletzt. Es muss jedoch daran erinnert werden, dass dieses seitliche Kompartiment biegsamer ist als das mediale Kompartiment. Aus diesem Grund ist es wahrscheinlich hilfreich, einen kalibrierten Streuer auf der seitlichen Seite zu verwenden, auch wenn die genaue Höhe der anzuwendenden Spannung nicht festgelegt wurde. Ich habe in den letzten 10 Jahren 20 Pfund Spannung mit guten Ergebnissen verwendet. Bei dieser Methode enden weit über 90% der Knie in einer Außenrotation von 5° relativ zur hinteren Femurkondylarlinie. Es gibt zwei Ausnahmen. Man tritt im schweren Valgus-Knie mit einem hypoplastischen hinteren lateralen Femurkondylus auf, wo 7° oder 8° angezeigt sein kann. Die zweite ist im schweren Varusknie zu sehen, wo der mediale hintere Femurkondylus "hyperplastisch" ist, und bis zu 7 ° kann auch erforderlich sein, um eine rechteckige Lücke wiederherzustellen.
In seltenen Fällen kann das Knie keine äußere Rotation von den hinteren Femurkondylen erfordern oder tatsächlich eine absichtliche innere Rotation erfordern. Ein Fall tritt in einem Knie mit Laxheit des vorderen Aspekts des medialen Kollateralbandes auf. In diesen Fällen schließt die interne Rotation der Femurkomponente die mediale Flexionslücke und stellt die mediale Stabilität in der Flexion wieder her. Der zweite Fall kann auftreten, wenn ein Patient mit einer proximalen Tibia-Osteotomie umgewandelt wird, die in übermäßigem Valgus mit einer Valgus-Tibia-Gelenklinie verheilt ist. In einem solchen Fall, wenn das Knie um 90° gebeugt ist, sitzen die Femurkondylen in ausgeprägter äußerer Rotation auf der Valgus Tibiagelenkslinie. Wenn man eine andere Methode als den Gap-Balancing verwendet, um die Rotation der Femurkomponente zu bestimmen, erzeugen sie mehr Flexionsspaltasymmetrie und eine umfangreiche laterale Kollateralfreigabe ist erforderlich, um die Flexionslücke auszugleichen. Die meisten Chirurgen sind besorgt, dass eine gezielte interne Rotation der Oberschenkelkomponente die Patellaverfolgung beeinträchtigt. Es ist jedoch von Interesse, darauf hinzuweisen, dass die mathematische Berechnung des tatsächlichen Einflusses der Rotation auf die Verschiebung der Trochlear-Nut zeigt, dass für jede 4° der Hüftteilrotation die Nut um etwa 2 mm verschoben wird (6). Diese relativ kleine Menge kann kompensiert werden, indem die Patellakomponente um eine Größe unterdimensioniert und medial verschoben wird, wobei der nicht verschlossene Patellaknochen abgeschrägt wird, um ein Aufprallen zu verhindern.
Es gibt auch Veröffentlichungen in der Literatur, die darauf hindeuten, dass eine Fehlrotation der Oberschenkel- oder Tibiakomponente Schmerzen oder Steifheit und ein anschließendes Versagen der Endoprothetik verursachen kann. Diese Schlussfolgerung könnte auch die Folge einer fehlerhaften Oberschenkelkomponente sein, die in den Händen eines unerfahrenen Chirurgen auftritt, der auch eine Konstellation anderer Fehler bei der Vorbereitung der Endoprothetik gemacht hat.
Die meisten AP-Schneidvorrichtungen haben Spikes, die in die Löcher passen, die durch die anfängliche Größenführung erzeugt wurden. Die Führung sitzt bündig mit den distalen Kondylarresektionen. Der richtige Kontakt der Vorrichtung mit dem Knochen sollte beurteilt werden, indem sie direkt von der Seite betrachtet wird. Einige Vorrichtungen bieten zusätzliche Stifte (glatt oder mit Gewinde), die die Schneidvorrichtung am Ende des distalen Femurs weiter sichern.
Trochlea-Resektion
Der vordere oder trochleare Schnitt wird zuerst gemacht. Das Hauptanliegen bei diesem Schnitt besteht darin, sicherzustellen, dass der vordere Kortex nicht eingekerbt wird. Der Umfang der Resektion für jeden Einzelfall kann durch Überprüfung des präoperativen lateralen Röntgenbildes geschätzt werden. Gelegentlich ist die Trochlea hypertroph mit einer großen Menge an Osteophytenbildung, die die Illusion erzeugt, dass die Trochlea-Resektion übermäßig sein wird. Am anderen Ende des Spektrums befindet sich die "hypoplastische" Trochlea, die bei Patienten mit Patella alta und patellofemoraler Dysplasie beobachtet wird. Wenn es jemals Bedenken gibt, dass die Trochlearresektion übermäßig sein könnte, wird der "Pre-Cut" der Trochlea helfen, dies zu bestimmen. Dieser Schnitt wird die proximale Verbindung zwischen der Trochlea und dem vorderen Kortex des Femurs freilegen und eine genauere Beurteilung des Potenzials für eine Kerbung des vorderen Kortex ermöglichen. Ich würde von der Praxis vieler Chirurgen abraten, die das Fett über dem vorderen Kortex entfernen und das Periost schneiden. Ich glaube, dass diese Aktion das Knie prädisponiert, um heterotopen Knochen in diesem Bereich zu bilden, was die postoperative Quadrizepsexkursion einschränken könnte. Stellt sich heraus, dass die geplante Trochlearresektion tatsächlich den vorderen Kortex ausklinken würde, sollte der Femur in wenigen Beugungsgraden nachgeschnitten oder die Lochblenden für die Schneidvorrichtung mittels der Strahlstranghobeltechnik um den entsprechenden Abstand nach vorne verschoben werden.
Hintere Kondylarresektion
Die hinteren Kondylarschnitte sind als nächstes abgeschlossen. Das mediale Kollateralband ist während der medialen hinteren Kondylarresektion gefährdet. Es ist wichtig, einen gut platzierten medialen Retraktor zu haben, um das Band vor der medialen Auslenkung des Sägeblattes zu schützen. Wird zunächst ein breites Sägeblatt verwendet, werden die Schnitte am besten mit einem schmaleren Sägeblatt oder einem Osteotom abgeschlossen.
Fasenschnitte
Die Fasenschnitte sind als nächstes abgeschlossen. Die meisten Systeme bieten eine AP-Schneidführung mit Schlitzen für die Fasenschnitte. Trotzdem schaue ich mir die Fasenschnitte gerne mit einer separaten Fasenführung noch einmal an. Ich tue dies, weil manchmal der AP-Schneidblock nicht vollständig oder symmetrisch sitzt oder sich leicht vom Ende des Femurs abhebt. Das erneute Durchführen der Fasenschnitte mit dem isolierten Block stellt sicher, dass sie genau sind.
Abschließende Vorbereitung des Femurs
Die endgültige Vorbereitung des Femurs erfolgt nach der Tibiavorbereitung, wenn eine größere posteriore Exposition vorliegt. Die Trial-Femurkomponente wird erstmals angewendet. Ich benutze einen Oberschenkeleinleger, der die Komponente starr hält, so dass ich eine Verlängerungskraft anwenden kann, während der Versuch sitzt. Femurkomponenten neigen dazu, sich zu beugen, wenn sie zum ersten Mal angewendet werden. Dafür gibt es zwei Gründe. Der erste ist ein Trochlearschnitt, der etwas mehr divergiert, als von der vorderen Schnittführung vorgegeben. Die zweite ist auf eine Unterresektion eines hinteren Kondylus zurückzuführen, fast immer auf der medialen Seite. Der harte mediale Knochen lenkt das Sägeblatt in einen divergierenden Weg ab.
Beide Situationen können beurteilt und behoben werden, indem die AP-Schneidführung erneut angewendet wird, wenn die Fasenschnitte abgeschlossen sind. Eine leichte Abweichung des Sägeblattes, die bei den intakten Fasenschnitten nicht erkennbar ist, wird deutlich, wenn sie fehlen.
Sobald die Testfemurkomponente sitzt, muss sie richtig in der medial-lateralen Dimension positioniert werden. Mediale oder laterale Überhänge der Prothese müssen vermieden werden und werden am häufigsten bei der weiblichen Patientin beobachtet. Die optimale mediolaterale Position für die Komponente ist bündig mit dem lateralen distalen Femurkortex auf der Ebene der Trochlea und des distalen Kondylus. Die Fähigkeit, diese Position zu erreichen, variiert mit dem prothetischen Design. Nur asymmetrische Femurkomponenten können die geschnittene Trochlearfläche des Femurs optimal verschließen. Symmetrische Komponenten, die bündig mit dem medialen Kortex auf der Ebene der Trochlea kommen, können die Schnittfläche der Trochlea unmöglich vollständig verschließen. Intuitiv beeinträchtigt dies das Patella-Tracking in den ersten 30° der Flexion.
Nachdem die Femurkomponente seitlich bewegt wurde, um mit dem lateralen Kortex bündig zu sein, werden alle verbleibenden peripheren Osteophyten entfernt. Es ist am wichtigsten, dies auf der Ebene des Ursprungs der Popliteussehne zu erreichen, um ein mögliches Popliteus-Impingement-Syndrom zu verhindern. 7 Überhängende mediale Osteophyten werden ebenfalls bündig mit der Femurkomponente entfernt.
Schließlich ist es wichtig, hintere kondylare Osteophyten und alle nicht verschlossenen hinteren Kondylarknochen zu entfernen. Dies wird am besten erreicht, wenn die Testfemurkomponente vorhanden ist und die Tibiaresektion abgeschlossen ist. Während ein Assistent den Femur mit einem Knochenhaken in der interkondylären Kerbe anhebt, wird ein gekrümmtes 3/8-Zoll-Osteotom tangential entlang aller Grenzen beider hinterer Kondylen geführt, um die hinteren Osteophyten und den unverschlossenen hinteren Kondylarknochen zu umreißen. Die Studie wird dann entfernt und der umrissene Knochen wird reseziert. Der Finger des Chirurgen kann verwendet werden, um die hinteren Aussparungen für zurückgehaltene Knochen oder lose Körper zu tasten.
Die Verwendung der zementlosen Oberschenkelfixierung bleibt umstritten. Die meisten Chirurgen, die mit der zementlosen Femurfixierung vertraut sind, berichten von hervorragenden Ergebnissen mit dieser Technik. Der Erfolg hängt offensichtlich von der anfänglichen primären Fixierung der Komponente ab. Meine eigenen Erfahrungen mit der Verwendung von zementlosen porösen Femurkomponenten waren ausgezeichnet und entsprechen den Ergebnissen mit zementierter Fixierung.
Ich habe einige Daten über bilaterale simultane Knieendoprothesen mit einem zementfreien Femur auf der einen Seite und einem zementierten auf der anderen Seite gesammelt. 8 Die fluoroskopisch kontrollierte Auswertung der lateralen Röntgenaufnahme dieser Patienten zeigt, dass die Schnittstelle der Oberschenkelzone IV der zementlosen Komponenten günstiger ist als die Grenzfläche der Zone IV in zementierten Bauteilen. Dieser Befund hat Auswirkungen auf das langfristige Überleben, da die Luzenz der Zone IV das Knie für eine späte Femurkomponente prädisponieren kann, die9 lockert oder das Eindringen von Verschleißablagerungen und eine anschließende Osteolyse ermöglicht. Aus diesem Grund plädiere ich immer noch für die Berücksichtigung einer zementlosen Femurfixierung bei jüngeren Patienten. (Das Zonensystem wurde von der Knee Society entwickelt. 10)
Das intraoperative Kriterium für die zementlose Fixierung kombiniert die Beurteilung der seitlichen Präzision der Passform und der Kraft, die erforderlich ist, um den Versuch vom Oberschenkelknochen aus zu beeinflussen. Der Disimpaction-Test ist zugegebenermaßen grob, scheint aber beim Screening von Patienten wirksam zu sein. Kann die Probe-Femurkomponente von Hand oder mit einem sehr leichten Klopfen des Schlaghammers der Einsteck-/Absaugvorrichtung entfernt werden, wird die Oberschenkelkomponente immer zementiert. Wenn mehrere Taps des Schlaghammers benötigt werden und die Probeextraktion schwierig ist, ist eine zementfreie Fixierung angebracht. In Grenzfällen sollte der Femur zementiert werden.
Die seitliche Präzision der Schnitte scheint für den Erfolg der zementlosen Fixierung nicht so entscheidend zu sein. Wenn es große Lücken gibt, sollte der Femur natürlich zementiert werden. Wenn es kleine Lücken gibt, können sie mit Knochenschlamm gefüllt werden, und der klinische Erfolg der Technik kann erwartet werden, wenn die Komponente den Disimpaktionstest besteht.
Bei nachfolgenden lateralen Röntgenaufnahmen von zementlosen Femurkomponenten werden manchmal Variationen im Knochendichtemuster in Abhängigkeit von der Intimität des Kontakts zwischen der Femurkomponente und dem Knochen in einem bestimmten Bereich beobachtet.
Reinigen der Quadrizepssehne
Jedes verbleibende Synovialgewebe an der Quadrizepssehne direkt über dem oberen Pol der Patella sollte entfernt werden, um das Potenzial für postoperative Weichteilkrepitus in einer PCL-Retaining-Technik oder das Clunk-Syndrom in einem PCL-substituierenden Design zu vermeiden.
Messen der Patelladicke und Aufbringen einer Schneidvorrichtung
Die Patelladicke wird vor der Zubereitung gemessen. Weibliche Patellen sind in der Regel 22-24 mm dick und männliche Patellen sind in der Regel 24-26 mm.11 Falls vorhanden, wird eine Patella-Schneidvorrichtung aufgetragen. Es sollte so eingestellt werden, dass ein Knochenrest zulässig ist, der der vorgeschnittenen Patelladicke abzüglich der Dicke des prothetischen Patellaknopfes entspricht. Präoperatives Templating kann helfen, die Resektion zu planen, insbesondere in dysplastischen Fällen.
Schneiden der Patella
Ich ziehe es vor, die Patella von medial nach lateral und von chondro-knöcher Verbindung zu Verbindung zu schneiden. Auf der seitlichen Seite sollte der gesamte verbleibende Knorpel bis zu einer sklerotischen Knochenoberfläche entfernt werden. Die Dicke des Patellarests kann von der resezierten medialen Seite aus gemessen werden. Vermeiden Sie eine Überdimensionierung der Patella sowohl in der anteroposterioren als auch in der mediolateralen Dimension. Bei Unterdimensionierung sollte die Patellaprothese medial verschoben werden, um das Patella-Tracking zu erleichtern. Der ungekappte seitliche Knochen sollte umrissen und dann abgeschrägt werden, um ein mögliches Knochenaufprall auf die Metall-Trochlea zu lindern. Die Kompositdicke sollte nach der Zubereitung gemessen werden, um ein "Überfüllen" des patellofemoralen Kompartiments zu vermeiden. Nachdem die Patella richtig dimensioniert ist, werden Bandanstoßlöcher durch die entsprechende Schablone gebohrt.
Bestimmung der Menge der Tibialresektion
Was den Femur betrifft, bevorzuge ich eine gemessene Resektionstechnik, die auf der Dicke der Komponente basiert, um das resezierte Gewebe zu ersetzen. Für eine Prothese mit einer Verbunddicke von 8 mm würden 8 mm vom prominenteren Plateau, fast ausnahmslos von der Seitenseite, entfernt. Diese Messung würde den Restknorpel einschließen.
Wenn eine metallgestützte Komponente verwendet wird, kann eine Verbunddicke von bis zu 9 mm erforderlich sein, um die von der FDA geforderte Mindestdicke an Polyethylen (abhängig von der Dicke der Metallschale) zu ermöglichen. Die meisten totalen Kniesysteme verwenden einen Stift, um diese Dicke zu beurteilen.
Alternativ kann die Menge der Resektion auf der Entfernung von 0-2 mm von der mangelhaften Seite basieren. Diese Methode sollte nicht angewendet werden, wenn dies bedeutet, dass mehr als 12 oder 13 mm von der Seitenseite entfernt werden. In diesen Fällen erfordert die mangelhafte Seite eine Form der Augmentation.
Intramedulläre versus extramedulläre Ausrichtung
Die meisten Knietotalsysteme bieten die Option von intramedullären oder extramedullären Tibia-Alignment-Geräten. Ich bevorzuge die extramedulläre Methode für die Tibia aus mehreren Gründen. Im Gegensatz zur Beurteilung der Ausrichtung auf der Femurseite sind proximale und distale anatomische Landmarken auf der Tibia leicht sichtbar. Die Verwendung der extramedullären Ausrichtung vermeidet die Instrumentierung des Markkanals der Tibia mit seinem Potenzial zur Erzeugung von Fettembolisation und zur Ausbreitung des Ausmaßes einer möglichen postoperativen Infektion. Darüber hinaus haben viele Tibias einen Valgusbogen, besonders beim Patienten mit einer konstitutionellen Valgusausrichtung.
Bei diesen Patienten sind lange Filme erforderlich, um die Verbeugung vollständig zu beurteilen und den Chirurgen zu führen, wo er in den Markkanal auf Höhe des Tibiaplateaus eintreten soll. Bei einigen Tibias ist der Bogen so exzessiv, dass ein intramedullärer Ausrichtungsstab nicht untergebracht werden kann. Wenn der Chirurg auf seiner Verwendung besteht, wird die Tibia-Resektion zu einem signifikanten Valgus verurteilt. In Knien, die einer Revision unterzogen werden und bei denen der Chirurg eine intramedulläre Tibiaverlängerung mit langem Press-Fit verwendet, sind intramedulläre Ausrichtungsgeräte geeignet. In einigen Fällen von gebogenen Tibias können versetzte Stiele erforderlich sein.
Bestimmung der Ausrichtung der Tibialresektion mit extramedullären Geräten
Mehrere Manöver sind hilfreich, um die Genauigkeit eines extramedullären Ausrichtungsgeräts zu erhöhen. Proximale und distale Landmarken sind leicht verfügbar. Näherungsweise sollte der Resektionsführer idealerweise zwischen den medialen und lateralen Tibiakortiken zentriert sein. In der Realität ist dies schwer zu erreichen, da ein externes Ausrichtungsgerät aufgrund des Tibiaboterkels, der Patellasehne und des Fettpolsters in der Regel mehrere Millimeter medial zum wahren Zentrum verschoben wird. Solange der Chirurg sich dessen bewusst ist und es kompensiert, wird es den Schnitt in den Varus nicht beeinträchtigen. Der distale anatomische Meilenstein für ein extramedulläres Gerät ist der leicht fühlbare scharfe vordere Kamm der Tibia.
Ich benutze den Fuß, insbesondere den zweiten Mittelfußknochen, nicht als distalen Meilenstein, da jede rotierende Fußanomalie diese Messung verzerrt. Der scharfe vordere Kamm der Tibia auf Höhe der Malleoli ist ein anatomischer Meilenstein, der unabhängig von einer Fuß- oder Knöcheldeformität ist und auch bei adipösen Patienten leicht tastbar ist. Einige Chirurgen schlagen vor, den Abstand zwischen den Malleolaren oder den Weichteilumfang am Knöchel zu halbieren. Wir haben dokumentiert, dass die wahre Mitte des Knöchels etwa 3 mm medial zu diesen beiden Punkten ist. 12 Der Chirurg muss dies mit einer Anpassung am Knöchel ausgleichen.
Der effektivste Weg, um die potenziellen Ausrichtungsverzerrungen zu kompensieren, die proximal und distal bestehen, ist eine bewegliche Knöchelvorrichtung, die medial verschoben werden kann. Sechs Millimeter mediale Verschiebung kompensieren in der Regel die 3 mm, die proximal und die 3 mm distal auftreten, wodurch eine Varusfehlstellung der Tibiaresektion vermieden wird.
Hinterer Tibialhang
Die hintere Tibianeigung im "normalen" Knie kann sehr variabel sein. Ich habe gesehen, dass es irgendwo zwischen 0 ° und 15 ° liegt. Bei der Endoprothetik hat die hintere Steigung sowohl Vor- als auch Nachteile. Zu den Vorteilen gehören die Öffnung der Flexionslücke, um das PCL-Balancing zu erleichtern, und die Verbesserung des Metall-Kunststoff-Kontakts bei maximaler Kniebeugung.
Zu den Nachteilen gehören die Förderung eines zu starken Rollbacks des Femurs auf der Tibia in einem nicht konformen Design und die Anordnung, dass sich die beweglichen Oberflächen überdehnen müssen, wenn sich die Extremität selbst in voller Ausdehnung befindet. Ich mag es, etwas hintere Steigung auf die Tibiaresektion anzuwenden, vermeide aber eine übermäßige Menge. Im Allgemeinen verwende ich ca. 5°. Ich erreiche dies mit einer externen Ausrichtungsvorrichtung, indem ich die Knöcheleinstellung anterior vom Knöchel weg verschiebe. Abhängig von der Länge der Extremität wird 1° oder 2° der hinteren Neigung für jede 5 mm vordere Verschiebung der Vorrichtung angewendet. Der Effekt wird offensichtlich für kurze Gliedmaßen größer und für längere Gliedmaßen kleiner sein.
Es gibt mindestens drei Situationen, in denen keine hintere Steigung angewendet werden sollte. Die erste ist in Gegenwart einer schweren präoperativen Flexionskontraktur. Eine erhöhte vordere (versus hintere) Tibiaresektion hilft bei der Korrektur einer Flexionskontraktur. Die zweite Situation ist das Vorhandensein einer Tibia mit einer abnormalen Neigung nach oben und nicht nach unten. Dies wird am häufigsten nach einer hohen Tibiaosteotomie oder in Gegenwart einer verheilten proximalen Tibiafraktur beobachtet. Die dritte Situation tritt auf, wenn ein Kniesystem verwendet wird, das eine begrenzte Hyperextension zwischen den Gelenkflächen ermöglicht. Dies ist am häufigsten bei posterior stabilisierten Designs zu beobachten, bei denen der stabilisierende Pfosten auf den vorderen Aspekt des interkondylären Gehäuses für den Stift trifft. Spezifische Designs variieren in ihrer Vergebung, und Chirurgen müssen sich der Einschränkung des von ihnen verwendeten Systems bewusst sein.
Wenn die proximale Tibiaresektion durchgeführt wird, ist es wichtig, dass der Arm des Chirurgen gegen die Tibia gestützt wird, damit verhindert wird, dass das Sägeblatt versehentlich aus sklerotischem Knochen herausschneidet und möglicherweise benachbarte Weichteile verletzt. Ich stütze meine linke Faust gegen die proximale Tibia, während ich die Säge mit meiner rechten Hand kontrolliere und ziele. Es ist äußerst wichtig, dass das mediale Kollateralband (MCL) während der Resektion durch die Platzierung eines metallischen Retraktors zwischen dem Band und der medialen Grenze der proximalen Tibia geschützt wird.
Es gibt mehrere Möglichkeiten, die PCL während der Resektion zu schützen. Eine besteht darin, mit einer oszillierenden Säge einen kleinen Schlitz vor dem PCL zu erstellen und dann ein 1 cm breites Osteotom in den Schlitz einzuführen, um das hintere Gewebe vor dem Ausflug der oszillierenden Säge zu schützen. Eine zweite Möglichkeit besteht darin, eine keilförmige Insel der Tibiawirbelsäule vor dem Band zu erhalten, indem diese mit einer oszillierenden Säge oder Säbelsäge umrissen wird. Ich bevorzuge die letztere Methode und verwende ein breites Blatt, um die Tibiaresektion in die mittlere koronale Ebene einzuleiten und dann den gespeicherten Keil der Tibiawirbelsäule mit dem Sägeblatt zu umreißen. Ich wechsle dann zu einer schmalen Klinge und schließe die medialen und seitlichen Resektionen ab. Die konservierte Insel kann in situ mit der oszillierenden Säge von Weichgewebe befreit und direkt vor dem PCL abgetrennt werden, um als Knochenpfropfen verwendet zu werden, um den Femur abzudichten, wo das Loch für das intramedulläre Femurausrichtungsgerät gemacht wurde. Die Tibia-Oberfläche wird am besten durch Platzierung eines Z-Retraktors oder gebogenen Hohmann-Retraktors medial, eines gebogenen Hohmann-Laters und eines gabelartigen Retraktors posterior, der die PCL-Tibia-Insertion überspannt, freigelegt.
Festlegen der Dimensionierung der Tibia
Sobald die Tibiaresektion abgeschlossen ist, kann die Tibia dimensioniert werden. Die meisten Systeme ermöglichen eine unabhängige Dimensionierung des Femurs und der Tibia, so dass eine Nummer größer oder kleiner auf beiden Seiten kompatibel ist. Ich habe selten eine Diskrepanz von zwei Größen gesehen. Dies kann auftreten, wenn ein Knochen von der Paget-Krankheit betroffen ist oder wenn seine Größe durch die Besonderheiten einer verheilten Fraktur beeinflusst wird. Das Ziel der Dimensionierung der Tibia ist es, den Knochen maximal zu verschließen und gleichzeitig einen erheblichen Überhang der Schale zu vermeiden. Jeder Überhang vor der mittleren Sagittalebene der Tibia kann symptomatisch sein und eine schmerzhafte Weichteilentzündung verursachen. Der hintere Überhang ist auf der lateralen Seite häufig, da diese Dimension im Allgemeinen kürzer ist als die AP-Dimension auf der medialen Seite. Leichter hinterer Überhang (mehrere Millimeter) scheint gut verträglich und selten symptomatisch zu sein. Ein Überhang von mehr als ein paar Millimetern könnte möglicherweise zu einem Popliteus-Impingement führen.
Wenn ich zwischen Tibiagrößen wählen muss, verwende ich lieber die kleinere Größe, um die Möglichkeit eines symptomatischen Überhangs zu vermeiden. In Gegenwart einer schweren Varusdeformität, die eine Freisetzung medialer Strukturen erfordert, untermaße ich das Tablett absichtlich und verschiebe es seitlich. Der ungedeckelte mediale Knochen wird effektiv umrandet und entfernt, wodurch eine mediale Freisetzung erreicht wird, indem der Abstand zwischen dem Ursprung und dem Einsetzen des medialen Kollateralbandes verkürzt wird.
Bestimmung der Rotationsausrichtung der Tibialkomponente
Mindestens drei Möglichkeiten wurden beschrieben, um die Rotationsausrichtung der Tibiakomponente zu orientieren. 6 Die erste Methode besteht darin, ein asymmetrisches Tablett zu verwenden, das die Schnittfläche der Tibia nachahmt, und das Tablett anatomisch aufzutragen. Obwohl diese Methode möglicherweise eine maximale Kappung der Tibia erreichen kann, gibt es zwei Schwierigkeiten bei ihrer Verwendung. Die erste beinhaltet die Tatsache, dass es die Verbindung der Tibiarotation mit der des Femurs ignoriert, wenn sich das Knie in Streckung befindet und die Artikulation während des Gehens maximal belastet ist. Das zweite Problem hängt mit dem ersten zusammen, da, wenn der Chirurg die Tray-Rotation für eine bessere Gelenkkongruenz mit dem Femur ändern möchte, das Drehen des asymmetrischen Trays jeden vorderen oder hinteren Überhang akzentuiert.
Eine zweite Möglichkeit, die Tibiarotation auszurichten, besteht darin, sie auf den Tibiatuberkel zu stützen. Das am häufigsten verwendete Wahrzeichen ist die Verbindung zwischen dem medialen und dem zentralen Drittel des Tuberkels. Diese Methode ignoriert, wie die anderen, den Versuch, eine artikuläre Kongruenz zwischen dem Femur und der Tibia für jedes einzelne Knie herzustellen, wenn es verlängert und belastet wird. Diese ersten beiden Methoden können nur in Gegenwart einer rotierenden Plattformartikulation erfolgreich sein, die es dem Einsatz ermöglicht, sich während des gesamten Bewegungsbogens automatisch an den Femur anzupassen.
Die dritte Methode ist diejenige, von der ich glaube, dass sie für festgelagerte Komponenten verwendet werden muss. Dies bedeutet, zuerst die Femurrotation richtig zu etablieren und dann die Tibiarotation mit dem Femur zu korrelieren, wenn sich das Knie in Streckung befindet. Systeme unterscheiden sich darin, wie verzeihend sie für die Menge an Rotationsfehlanpassung sind, die keine signifikanten Torsionskräfte auf die Artikulation erzeugt, die dann auf die Schnittstelle der Einlegeschale und dann möglicherweise auf die Prothese-Zement- oder Knochen-Zement-Schnittstelle übertragen würden. Gelenke mit hoher Konformität auf der Oberseite sind am wenigsten fehlerverzeihend und am ehesten für die Erzeugung von Torsionsspannungen verantwortlich, die den Verschleiß der Rückseite verstärken können. 13
Der vorläufige (und oft endgültige) Bänderausgleich wird während der anfänglichen Exposition vor der endgültigen Vorbereitung des Femurs und der Tibia durchgeführt. Die Varus/Valgus-Stabilität in der Flexion wird durch die Rotation der Femurkomponenten erreicht. Die Feinabstimmung aller Aspekte des Bandausgleichs erfolgt nach dem Platzierungsversuch der Versuchskomponenten.
Bei einer PCL-Retaining-Technik muss die Tibia-Trial-Komponente immer an erster Stelle stehen. Ich glaube, dass, wenn der Chirurg in der Lage ist, die Femurkomponente gefolgt von der Tibiakomponente einzuführen, die Flexionslücke wahrscheinlich zu lasch ist, es sei denn, die Studie ist eine flache Artikulation ohne sagittale Konformität. Bei einer PCL-substituierenden Technik kann jedoch zuerst die Femurkomponente eingesetzt werden, was in der Tat oft empfohlen wird.
Die anfängliche Dicke des gewählten Tibiaversuchs ist der dünnste für das System verfügbare Verbundwerkstoff, es sei denn, es ist offensichtlich, dass die Flexions- und Verlängerungsräume eine dickere Größe erfordern.
Die Flexionsstabilität wird zuerst bewertet. Dies geschieht durch Anwendung des POLO-Tests für eine feststehende Gelenkartikulation. 14 Bei einer Beugung des Knies um 90° versucht der Chirurg, den Tibiaversuch unter der Oberschenkelkomponente herauszuziehen. Im Wesentlichen handelt es sich um einen Flexionsablenkungstest, der von der Höhe der hinteren Lippe des Tibiaversuchs relativ zum Boden seiner sagittalen Krümmung abhängt. Dieser Unterschied gibt an, wie stark sich die Flexionslücke öffnen muss, damit der Tibia-Versuch unter der Femurkomponente herausgezogen werden kann. Ich benutze im Allgemeinen eine Studie, die eine hintere Lippe mit einer Höhe von ungefähr 3 mm hat, also führe ich einen 3-mm-Ablenkungstest durch. Eine logische Folge dieses Tests ist die Unfähigkeit, im Tibia-Versuch unter den Femur mit dem Knie in 90 ° Flexion zu drücken.
Wenn ein Auszug nicht möglich ist, ist der Flexionsspalt nicht zu locker und muss nun beurteilt werden, ob er zu eng ist. Dies geschieht durch Beobachtung des Abhebens des Tabletts vom vorderen Tibiakortex, wenn das Knie zwischen 80 ° und 100 ° gebeugt wird.
Dieser Abheben ist das Ergebnis einer engen PCL, die den Femur nach hinten drückt, so dass er auf die hintere Lippe der Tibiakomponente trifft und das Tablett nach hinten drückt, mit entsprechendem Abheben vorne. Wenn die sagittale Tibiatopographie flach ist, kann ein übermäßiges Rollback ohne Abheben auftreten. Das Ausmaß dieses Rollbacks lässt sich am besten bei der verlegten Patella beobachten. Dies liegt daran, dass ein vereter Patella- und Quadrizepsmechanismus die Tibia während der Flexion künstlich in eine externe Rotation zieht, was einen übermäßigen Rollback auf der medialen Seite fördert. Dies kann auch zu einem künstlich positiven Abhebungstest mit einem gekrümmten Einsatz führen. Ein positiver Abheben sollte daher immer mit der verlegten Patella bestätigt werden. Die PCL kann auch beobachtet und für ihre Spannung abtastet werden. Eine weitere häufige Beobachtung bei einer engen PCL ist die Bewegung nach vorne oder distal eines Femurversuchs in Flexion über 90 °. Dies liegt daran, dass die Bänderspannung einen Rollback erzwingt und ein ungenau passender Versuch kompensiert wird, indem er sich vorwärts oder distal bewegt, um mit der sagittalen Konformität des Versuchseinsatzes kongruent zu bleiben. Bei einer rotierenden Plattformartikulation wird der "Slide-Back" -Test verwendet, um die PCL auszugleichen. 14
Wenn ich die Flexionslücke in einem PCL-substituierenden Knie beurteile, halte ich mich an den Pull-Out-Test, um übermäßige Laxheit und totale Abhängigkeit von der prothetischen Einschränkung zu vermeiden.
Einstellen von Flexions-/Verlängerungslücken
Nachdem die Versuchskomponenten eingefügt wurden, werden die Flexions- und Verlängerungslücken beginnend mit der dünnsten Kompositdicke der Tibiakomponente bewertet. Jeder Spalt kann zu locker, zu eng oder von angemessener Spannung sein. Das Niveau der distalen Femurresektion beeinflusst die Extensionslücke. Das Niveau der hinteren Kondylarresektion beeinflusst die Flexionslücke. Der Grad der Tibiaresektion beeinflusst sowohl die Flexion als auch die Dehnungslücke.
Sind sowohl Flexions- als auch Verlängerungslücken zu locker, ist eine dickere Tibiakomponente erforderlich. Sind beide Lücken zu eng, ist eine stärkere Tibiaresektion notwendig. Der richtige Abstand des Flexionsspalts erfolgt zunächst, und jede Restdichtheit oder Laxheit im Verlängerungsspalt wird sekundär korrigiert.
Die leichter zu behebende Diskrepanz ist, wenn die Verlängerungslücke enger ist als die Flexionslücke. Dies wird behandelt, indem die distale Femurresektion erhöht wird. Die schwieriger zu behebende Diskrepanz ist, wenn die Flexionslücke enger ist als die Extensionslücke und die PCL erhalten bleibt. Es gibt vier Möglichkeiten, mit einer engeren Flexionslücke umzugehen. Die erste besteht darin, die hintere Neigung des Tibiaschnitts zu erhöhen, aber eine hintere Neigung von mehr als 10 ° zu vermeiden. Die zweite besteht darin, die PCL freizugeben. Ich ziehe es vor, dies aus seiner Oberschenkelbindung heraus zu tun. Die dritte besteht darin, die Femurkomponente auf eine Komponente mit einer kleineren anteroposterioren Dimension zu verkleinern, solange eine Kerbung des vorderen Femurkortex vermieden wird. Diese Verkleinerung erfordert mehr posteriore Kondylarresektion und vergrößert daher die Flexionslücke, ohne die Dehnungslücke zu beeinträchtigen.
Die vierte Methode besteht darin, die Flexionslücke mit der entsprechenden Tibiaresektion und Dicke der Tibiakomponente zu stabilisieren und die laxe Verlängerungslücke zu behandeln, indem die Femurkomponente stolz auf die knöchernen Schnitte auf ein Niveau zementiert wird, das eine Ausdehnungsstabilität erreicht. Mehrere Tricks können verwendet werden, um dies zu erreichen. Eine besteht darin, distale femurmetallische Augments zu verwenden, wenn sie für das zu implantierende System verfügbar sind. Eine zweite besteht darin, die femoralen Bandanstoßlöcher zu bohren, wenn Bandanstöße an der Oberschenkelkomponente vorhanden sind. Dadurch können die Bandanstöße auf der Höhe der Bohrtiefe absinken und verhindern, dass die Oberschenkelkomponente vollständig sitzt. Die Bestätigung, dass diese Methode angemessen sein wird, kann erhalten werden, indem die echte Femurkomponente verwendet wird, als wäre es ein Versuch. Diese Methode der Unterbohrung eines Bandanstoßlochs kann auch verwendet werden, um eine Femurkomponente asymmetrisch stolz zu zementieren und die Varus/Valgus-Ausrichtung der Femurkomponente bei Bedarf anzupassen. Es muss daran erinnert werden, dass, wenn die Femurkomponente stolz auf die distalen Resektionen zementiert wird, einige hintere Kondylarknochen in dem Maße unverschlossen sein können, dass die Komponente stolz auf die Schnitte ist. Wenn ja, sollte dieser anatomische Bereich erneut besucht werden, um unverschlossene hintere Kondylarknochen zu entfernen und ein potenzielles Impingement mit der hinteren Lippe einer Tibiakomponente zu lindern.
Zum Zeitpunkt der Prüfung von Komponenten wird auch die Patellaverfolgung bewertet. Für diese Bewertung verwende ich den sogenannten "Faustregel"-Test. 15 Bei diesem Manöver wird die Patella in die Trochlearrille zurückgeführt und das Knie ohne den Daumen des Chirurgen oder ohne Klemmen oder Nähte, die einen Kapselverschluss sichern, gebeugt. Wenn die Patella kongruent verläuft, wenn das Knie gebeugt ist, mit gutem Kontakt zwischen der medialen Facette der Patellaprothese und dem medialen Aspekt der Trochlearnut, muss keine seitliche Freisetzung in Betracht gezogen werden. Wenn sich die Patella jedoch verrenkt, teilweise verrenkt oder seitlich kippt, kann eine seitliche Freisetzung angezeigt sein. Es ist sinnvoll, den "No Thumb" -Test mit dem entleerten Tourniquet zu wiederholen, um sicher zu sein, dass eine eingeschränkte Quadrizepsbewegung nicht für einen positiven Test verantwortlich ist. Ich würde den Test auch mit einer Naht wiederholen, die die Kapsel auf Höhe des oberen Pols der Patella schließt. Wenn das Tracking nun kongruent ist und die Spannung an der Naht nicht übermäßig ist, ist keine seitliche Freigabe notwendig.
Es werden letzte Vorbereitungen getroffen, um die realen prothetischen Komponenten einzusetzen. Die Bandanstoßlöcher für die Oberschenkelkomponente sind nun abgeschlossen.
Ich verzögere diesen Schritt bis zum Ende, falls die Oberschenkelresektion erhöht oder modifiziert werden muss. In dem von mir verwendeten System sind die Spikes, die die Schneidvorrichtungen halten, kleiner als die Komponentenlaschen und würden keine erneute Anwendung dieser Vorrichtungen ermöglichen, um sicher und genau zu sein.
Alle Knochenoberflächen werden nun mit pulsierender Lavage gereinigt. Eine Ausnahme tritt auf, wenn eine zementlose Fixierung auf der Oberschenkelseite verwendet wird. Wenn sklerotischer medialer Tibiaknochen vorhanden ist (wie es bei einem präoperativ Varusknie üblich ist), verwende ich einen Schlag oder Bohrer, um mehrere kleine Löcher für das Eindringen von Zement zu machen. Zu diesem Zeitpunkt habe ich jedoch keinen Beweis dafür, dass dies zu einer besseren Knochen-Zement-Schnittstelle und Langlebigkeit führt.
Die Tibiakomponente wird zuerst zementiert. Zement wird in die Metaphyse für den Stamm oder Kiel der Prothese und dann auf das Tibiaplateau gelegt. Die Komponente wird angezapft. Jeglicher extrudierter Zement wird entfernt. Wenn das Knie modular ist, ist der Tibiaeinsatz noch nicht angebracht.
Als nächstes wird die Oberschenkelkomponente zementiert. Zement wird auf alle Femuroberflächen aufgetragen, außer dass nur ein dünner Film verschmiert und unter Druck auf die hinteren Kondylaroberflächen gedrückt wird. Dies soll verhindern, dass Zement in die Kniekehle extrudiert wird, wo er schwer zugänglich ist. Zement wird auch in die Aussparungen der prothetischen hinteren Kondylen und Fasen gegeben. Mit dieser Technik kommt jeder extrudierte Zement nach vorne und kann entfernt werden. Nachdem die Femurkomponente teilweise in Position gebracht wurde, wird der modulare Versuchseinsatz in die Schale gelegt und die Femurschlagwirkung abgeschlossen. Schließlich wird das Knie zur vollen Streckung gebracht, um die Knochen-Zement-Grenzfläche während der Polymerisation unter Druck zu setzen. Wenn das Knie präoperativ im Varus war, ziehe ich es vor, eine sanfte Valgusspannung in voller Streckung anzuwenden, während der Zement polymerisiert. Dies dient dazu, die Möglichkeit zu vermeiden, versehentlich eine Varusspannung anzuwenden, die zu einem Abheben der lateralen Seite der Prothese führen und möglicherweise die laterale Knochen-Zement- oder Prothese-Zement-Schnittstelle beeinträchtigen könnte.
Wenn das Knie maximal ausgestreckt ist, tritt immer mehr Zement unter dem Oberschenkelknochen und manchmal anterior um die Tibiabale herum aus. Ich beuge das Knie nach der anfänglichen Streckung des Knies um 30°-45°, um Zugang zu erhalten, um diesen extrudierten Zement zu entfernen. Das Knie wird dann ein letztes Mal gestreckt, um die Knochen-Zement-Schnittstelle unter Druck zu setzen. Ich lasse ein wenig extrudierten Zement vorne, um festzustellen, wann die Polymerisation abgeschlossen ist.
Nach vollständiger Polymerisation wird das Knie gebeugt, das Tourniquet wird entleert und eine zweite Dosis Antibiotikum wird verabreicht. Dies dient dazu, die maximale Konzentration des Antibiotikums im postoperativen Gelenkhämatom sicherzustellen. Die Blutung wird durch Elektrokauterisation kontrolliert. Die häufigsten Gefäße, denen begegnet wird, sind das mediale obere Geniculat in der Kapselinzision knapp über der Patella und das mediale untere Geniculat auf der Ebene des Fettpads.
Der Probeeinsatz wird dann entfernt. Die gesamte Peripherie sowohl der Femur- als auch der Tibiakomponenten wird auf zusätzlichen extrudierten Zement überprüft. Der Femur wird mit einem Knochenhaken angehoben, und die hinteren Kondylen werden auf Zementextrusion untersucht und palpiert. Ich verwende auch ein 1 cm gebogenes Osteotom, das von einem Mullschwamm bedeckt ist, um die hinteren Kondylen für zurückgehaltenen Zement zu fegen. Schließlich wird der echte Einsatz platziert.
Bevor ich den Verschluss einleite, bewege ich gerne ein Instrument wie einen Hypophysenrongeur entlang der medialen und lateralen Rinnen auf Höhe der Gelenklinie und medial und lateral in der Interkondylarkerbe. Dies soll sicherstellen, dass keine Osteophyten übrig bleiben, die auf das Polyethylen auftreffen könnten.
Ich ziehe es vor, das Knie nach einer Endoprothetik zu entleeren. Ich platziere seitlich zwei kleine Saugabläufe und bringe sie durch getrennte Stichwunden heraus. Ich lasse etwa 5 cm des Abflusses im Knie. Die Abflüsse werden immer am Morgen nach der Operation entfernt. Ich glaube, ihre wichtigste Funktion besteht darin, die Wunde in der ersten Stunde nach der Deflation des Tourniquets und des Wundverschlusses zu dekomprimieren. Wenn die Entwässerung nach dieser Zeit übermäßig ist, würde ich in Betracht ziehen, die Abflüsse zu klemmen oder sogar zu entfernen. Viele Chirurgen haben in Routinefällen aufgehört, Abflüsse zu verwenden.
Ich schließe das Fettpolster separat mit mehreren Nr. 2-O resorbierbaren Nähten. Die Kapsel wird mit unterbrochenen monofilen resorbierbaren Nähten Nr. 1 verschlossen. Ich halte es nicht für notwendig, den Verschluss in Flexion durchzuführen. Der Verschluss wird am oberen Pol der Patella eingeleitet, wo zum Zeitpunkt der ersten Arthrotomie mediale und laterale Markierungen gemacht wurden, um den Verschluss am Ende des Eingriffs auszurichten. Der Verschluss ist immer anatomisch, es sei denn, der Patient hatte eine schwere präoperative Flexionskontraktur. In diesem Fall wird die mediale Kapsel distal auf die laterale Kapsel vorgeschoben, um die Laxheit aus dem Quadrizepsmechanismus zu entfernen und eine postoperative Streckverzögerung zu minimieren. Das Unterhautgewebe wird in Schichten mit Nr. 2-O resorbierbaren Nähten für die tiefere Schicht überlegen und Nr. 3-O minderwertig und für die oberflächlicheren Gewebe überlegen verschlossen. Ich verwende Nr. 3-O unterbrochenen Nylonverschluss für die Haut. Die Knoten werden medial initiiert, und die Naht ist ein vertikaler Matratzentyp, der auf der Seitenseite subkutikulär ist. Ein unterbrochener Verschluss beseitigt die abnormale Spannung, die bei maximaler Kniebeugung bei einem kontinuierlichen subkutikulären Verschluss auftreten würde. Es ermöglicht auch die Behandlung eines geringfügigen Wundheilungsproblems, wenn ein oder zwei Nähte für Débridement und Spülung entfernt werden müssen.
Nachdem die Kapsel geschlossen wurde, wird das Knie gegen die Schwerkraft gebeugt, um die Quadrizepsexkursion des Patienten und die mögliche endgültige Beugung zu messen. 16 Die Wunde ist mit nicht klebender Gaze, sterilen Pads und einem elastischen Verband vom Fuß bis zum Oberschenkel verbunden.
Wenn die Hautränder zum Zeitpunkt des Auftragens des Verbandes sickern, habe ich festgestellt, dass die Einnahme von 5 Minuten, um den Druck auf den Einschnitt zu halten, unweigerlich die Blutung stoppt und postoperative Bedenken hinsichtlich entwässernder Einschnitte und fleckiger Verbände lindert.
Unmittelbar nach der Operation wird das Knie in eine Knie-Wegfahrsperre gelegt, um die Wahrscheinlichkeit einer frühen Flexionskontraktur zu minimieren und diejenigen Patienten zu schützen, die eine 24-Stunden-Oberschenkelnervenblockade erhalten haben.
Rehabilitationsprotokoll
Rehabilitationsprotokolle entwickeln sich weiter und beschleunigen sich. Wenn möglich, beginnen die Patienten am Tag der Operation mit der Ambulanz. Eine Knie-Wegfahrsperre wird oft nachts angewendet, um die Streckung aufrechtzuerhalten und Komfort für Transfers und anfängliche Gehfähigkeit am Tag der Operation zu bieten. Es wird auch am ersten Tag postoperativ angewendet, bis sich eine Oberschenkelnervenblockade abgenutzt hat. Je nach sozialer Situation können Patienten am zweiten oder dritten Tag nach der Operation oder in eine Rehabilitations- oder Pflegeeinrichtung nach Hause entlassen werden.
Die Gewichtsbelastung für Entfernungen ist mit Krücken oder einem Rollator für 4 Wochen geschützt, aber ich erlaube die volle Gewichtsbelastung, wie sie zu Hause mit dem Schutz eines Stocks, einer Krücke, einer Wand, eines Waschbeckens, einer Theke oder eines Möbels toleriert wird. Hausbesuche durch einen Physiotherapeuten finden zweimal pro Woche für mehrere Wochen statt.
Wenn das linke Knie ersetzt wurde, kann der Patient das Fahren wieder aufnehmen, wenn er bequem und ohne Betäubungsmittel ist. Für das rechte Knie verzögert sich das Fahren um 4 Wochen nach der Operation.
Die gesamte Unterstützung wird nach 4 Wochen eingestellt, mit Ausnahme eines Stocks für Entfernungen nach Ermessen des Patienten.
Nachsorgetermine
Der erste postoperative Besuch erfolgt ca. 4 Wochen nach der Operation. Die Nähte wurden 12-14 Tage nach der Operation von einer Krankenschwester oder in der Rehabilitationseinrichtung entfernt.
Die Wunde wird zusammen mit dem Bewegungsumfang und der Gehfähigkeit überprüft. Postoperative Röntgenaufnahmen einschließlich einer stehenden AP-, seitlichen und Skyline-Ansicht werden mit dem Patienten und der Familie zusammen mit einer Prothese, die ihrem eigenen Implantat ähnelt, erhalten und überprüft. Weitere Erwartungen werden überprüft und gedruckte Informationen zur Antibiotikaprophylaxe gegeben. Wenn der postoperative Bewegungsumfang geringer ist als erwartet, rufen die Patienten wöchentlich ihren Bewegungsumfang an und werden 6-8 Wochen nach ihrer Operation für eine Kniemanipulation eingeplant, wenn sie sich nicht verbessern. Dies entspricht 1% oder 2% der Patienten. Eine "Dynasplint" wird manchmal für Flexionskontrakturen von mehr als 15 ° vorgeschrieben.
Ich bitte meine Patienten, nach 3 Monaten einen schriftlichen Fortschrittsbericht einzusenden und mich nach 1 Jahr zu einer Untersuchung und Röntgenaufnahme zu sehen. Zukünftige Untersuchungen werden nach 3, 5, 7, 10, 12 und 15 Jahren postoperativ stattfinden, vorausgesetzt, dass während der Intervalle keine besorgniserregenden Symptome auftreten.
Das bei diesem Verfahren verwendete Implantat war das PFC Sigma CR TKA (DePuy, Inc. Warsaw, IN).
In der Vergangenheit hat der Autor Lizenzgebühren für geistiges Eigentum erhalten, die an DePuy, Inc. für das PFC Sigma TKA-System lizenziert wurden. Alle Tantiemen von Elsevier für das Buch "Total Knee Arthroplasty" werden direkt an eine gemeinnützige Organisation gespendet.
Der Patient, auf den in diesem Video Bezug genommen wird, hat seine Einverständniserklärung gegeben, gefilmt zu werden, und ist sich bewusst, dass Informationen und Bilder online veröffentlicht werden.
References
- Scott RD. Totale Knieendoprothetik . 2. Auflage Philadelphia, PA: Saunders; 2014.
- Masini MA, Madsen-Cummings N, Scott RD. Ipsilaterale totale Knieendoprothetik nach Arthrodese der Hüfte. J Orthop Technik. 1995;3:1-5.
- Yacoubian SV, Scott RD. Skin incision translation in total knee arthroplasty: the difference between flexion and extension. J Endoprothetik. 2007;22(3):353-355. doi:10.1016/j.arth.2006.04.009
- Springorum HP, Scott RD Eine Technik, um die Patella in steifen oder fettleibigen Knien in der totalen Knieendoprothetik zu erleichtern. Am J Orthop (Belle Mead NJ). 2009;38(10):507-508. https://www.amjorthopedics.com/article/technique-facilitate-everting-patella-stiff-or-obese-knees-total-knee-arthroplasty.
- Olcott CW, Scott RD. Rotation der Femurkomponente während der totalen Knieendoprothetik. Clin Orthop Relat Res. 1999;367:39-42. doi:10.1097/00003086-199910000-00005
- Scott RD. Femur- und Tibiakomponentenrotation in der totalen Knieendoprothetik: Methoden und Konsequenzen. Knochengelenk J. 2013;95-B(11)(suppl A):140-143. doi:10.1302/0301-620X.95B11.32765
- Barnes CL, Scott RD. Popliteus-Sehnenfunktionsstörung nach totaler Knieendoprothetik. J Endoprothetik. 1995;10(4):543-545. doi:10.1016/S0883-5403(05)80159-7
- Huddleston JI, Scott RD, Wimberley DW. Bestimmung der neutralen Tibia-Rotationsausrichtung in rotierender Plattform TKA. Clin Orthop Relat Res. 2005;440:101-106. doi:10.1097/01.blo.0000185448.43622.77
- King TV, Scott RD. Femurkomponente Lockerung bei totaler Knieendoprothetik. Clin Orthop Relat Res. 1985;194:285-290. https://journals.lww.com/clinorthop/Abstract/1985/04000/Femoral_Component_Loosening_in_Total_Knee.46.aspx.
- FC Ewald Das Knee Society Total-Knie-Endoprothetik-Röntgen-Bewertungs- und Scoring-System. Clin Orthop Relat Res. 1989;248:9-12. https://journals.lww.com/clinorthop/Abstract/1989/11000/The_Knee_Society_Total_Knee_Arthroplasty.3.aspx.
- Chmell MJ, McManus J, Scott RD. Dicke der Patella bei Männern und Frauen mit Osteoarthritis. Knie. 1995;2(4):239-241. doi:10.1016/0968-0160(96)00027-0
- Rispler DT, Kolettis GT, Scott RD. Tibiale Resektion in der totalen Knieendoprothetik unter Verwendung einer externen Ausrichtungsinstrumentierung, die auf der wahren Mitte des Knöchels basiert. J Orthop Technik. 1994;2(2):63-67.
- Schwarzkopf R, Scott RD, Carlson EM, Currier JH. Führt eine erhöhte Topside-Konformität im modularen TKA zu einer erhöhten Verschleiß auf der Rückseite? Clin Orthop Relat Res. 2015;473(1):220-225. doi:10.1007/s11999-014-3648-0
- Scott RD, Chmell MJ. Ausgleich des hinteren Kreuzbandes bei der kreuzigerhaltenden fixierten und beweglichen Knie-Totalendoprothetik. J Endoprothetik. 2008;23(4):605-608. doi:10.1016/j.arth.2007.11.018
- Scott RD. Prothetischer Ersatz des patellofemoralen Gelenks. Orthop Clin Nord Am. 1979;10(1):129-137.
- Lee DC, Kim DH, Scott RD, Suthers K. Intraoperative Flexion gegen Schwerkraft als Hinweis auf den ultimativen Bewegungsumfang im Einzelfall nach totaler Knieendoprothetik. J Endoprothetik. 1998;13(5):500-503. doi:10.1016/S0883-5403(98)90047-X
Cite this article
Scott RD. Hintere kreuzhaltige totale Knieendoprothetik. J Med Einblick. 2017;2017(20). doi:10.24296/jomi/20.